
Бесплатный фрагмент - Реабилитация при полинейропатиях

Яковлев Алексей Александрович
Заведующий неврологическим отделением №2 клиники НИИ неврологии ФГБОУ ВО «ПСПбГМУ им. И. П. Павлова» МЗ РФ. Врач-невролог, врач-рефлексотерапевт, врач лечебной физкультуры и спортивной медицины, кандидат медицинских наук. Ассистент кафедры неврологии и мануальной медицины ФГБОУ ВО «ПСПбГМУ им. И. П. Павлова» МЗ РФ. Ассистент кафедры лечебной физкультуры и спортивной медицины ФГБОУ ВО «СЗГМУ им. И. И. Мечникова» МЗ РФ. Член Региональной общественной организации «Врачи Санкт-Петербурга», «Ассоциации неврологов Санкт-Петербурга», общероссийской общественной организации «Союз реабилитологов России». Автор более чем 75 научных публикаций по вопросам диагностики, лечения и реабилитации при различных неврологических заболеваниях. Высшее образование: ГБОУ ВПО «Санкт-Петербургская государственная медицинская академия им. И. И. Мечникова» МЗ РФ, врач, специальность «Лечебное дело» (2007), Санкт-Петербургский Инженерно-экономический университет, экономист-менеджер, специальность «Экономика и управление на предприятии здравоохранения», специализация — правовое регулирование хозяйственной деятельности (2011). В 2015 г. защитил кандидатскую диссертацию на тему: «Полинейропатия у пациентов с парапротеинемическими гемобластозами».
Список сокращений
АД — артериальное давление
БОС — биологическая обратная связь
ИС — исходное положение
КР — коэффициент Ромберга
ШНСС — шкала (вопросник) нейропатического симптоматического счета
ЦНС — центральная нервная система
ЧДД — частота дыхательных движений
ЧСС — частота сердечных сокращений
Введение
Полинейропатия, как патологический процесс, представляет собой множественное поражение периферических нервов. Клинические проявления полинейропатии, как правило, многообразны и имеют различную степень выраженности. Среди основных признаков полинейропатии можно выделить сенсорные нарушения, нейропатическую боль, мышечную атрофию и слабость, снижение и угнетение глубоких рефлексов, а также ряд вегетативных симптомов (ортостатическая гипотензия, нарушение функции тазовых органов). Существует целый ряд классификаций полинейропатий, выделяющих состояния, обусловленные генетическим дефектом, либо развившиеся в ответ на травматические, токсические, воспалительные и иные факторы. Также выделяют нейропатии при системных заболеваниях, дисметаболические и паранеопластические, развивающиеся при злокачественных новообразованиях. В соответствии с различными классификациями можно выделить около 100 различных причин возникновения полинейропатий. По этиологии следует различать семь основных групп нейропатий:
1) воспалительные и инфекционные полинейропатии (дифтерия, ВИЧ);
2) токсические полинейропатии, в том числе лекарственные;
3) травматические;
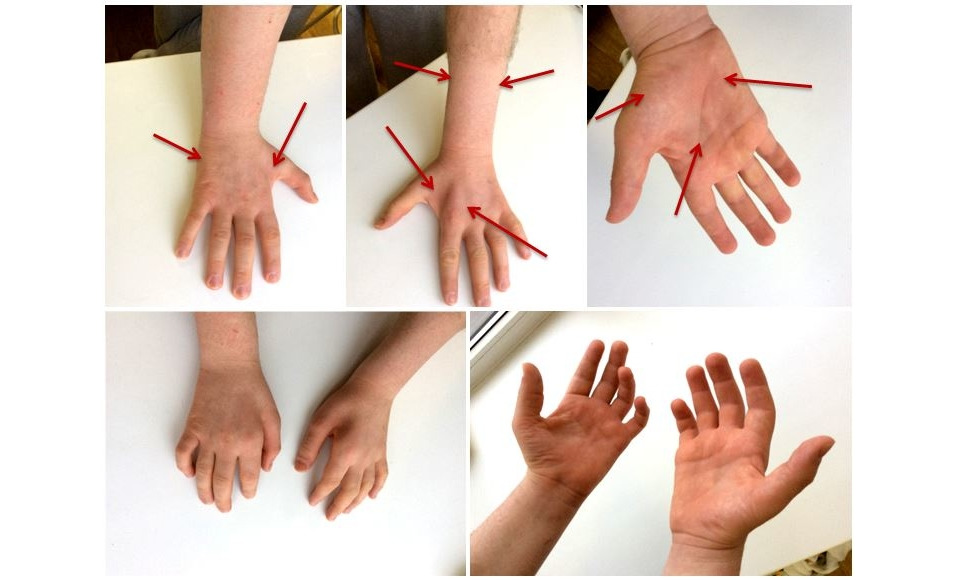
4) наследственные полинейропатии (полинейропатия Шарко–Мари–Тута и др.) (рис. 1, 2);
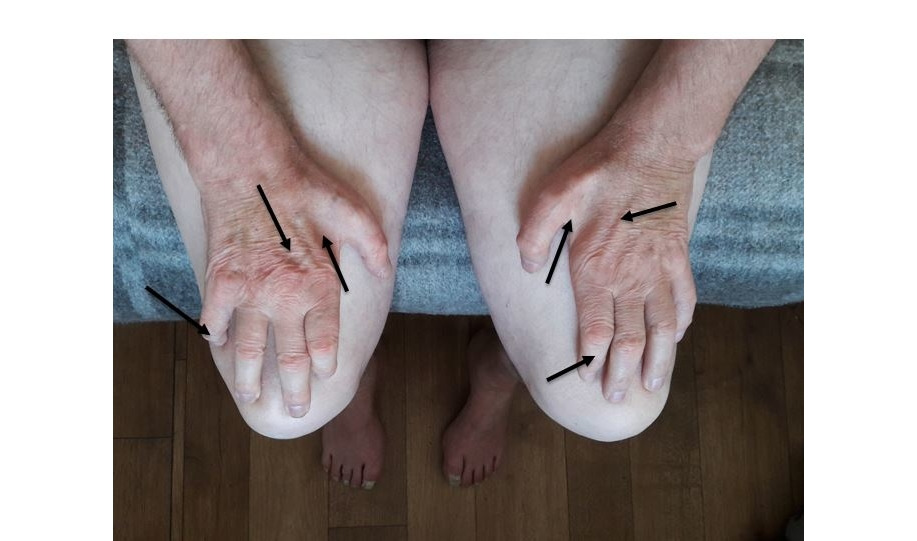
5) аутоиммунные полинейропатии;
6) дисметаболические полинейропатии;
7) паранеопластические полинейропатии (возникающие вторично на фоне злокачественных опухолей).
Различные факторы, вызывающие полинейропатию, чаще всего сначала раздражают нервные волокна (вызывая симптомы раздражения), а затем приводят к нарушению функции этих нервов (вызывая так называемые симптомы выпадения).
К симптомам раздражения относят:
— тремор (дрожание конечностей);
— болезненные судороги в мышцах (крампи);
— фасцикуляции (непроизвольные сокращения отдельных мышечных пучков, которые видны невооруженным взглядом);
— парестезии (ощущение ползания мурашек по коже);
— боль в мышцах, кожи;
— повышение артериального (кровяного) давления из-за вовлечения нервов, регулирующих функцию сердца и сосудов;
— тахикардия — учащенное сердцебиение.
К симптомам выпадения относят:
— мышечную слабость, например, в руках или ногах. Чаще всего слабость появляется в мышцах, наиболее далеко расположенных от головы (это называется дистальным расположением), поэтому сначала развивается слабость в передней группе мышц голени (при этом человек с трудом может ходить на пятках), затем слабость распространяется на заднюю группу мышц голени (что приводит к невозможности ходить на цыпочках). В других случаях, например при отравлении свинцом, развивается полинейропатия с мышечной слабостью преимущественно в разгибателях пальцев кисти;
— снижение мышечного тонуса;
— атрофия мышц (их истончение);
— гипестезия — снижение чувствительности кожи (чаще конечностей). В классическом варианте чувствительность снижается в дистальных частях конечностей в виде «носков и перчаток»;
— шаткость походки при ходьбе с закрытыми глазами — результат повреждения нервов, обеспечивающих поступление в головной мозг информации о взаимном расположении конечностей в пространстве.
При закрытии глаз это приводит к полной потере информации о положении ног и рук, что приводит к нарушению равновесия;
— головокружение, ощущение дурноты и мелькание мушек перед глазами при переходе из положения лежа в положение стоя — результат нарушения функции нервов, обеспечивающих изменение тонуса венозных сосудов ног. При этом при переходе в положении стоя кровь продолжает оставаться в венах ног, что приводит к кислородному голоданию головного мозга. Это называется ортостатическим коллапсом;
— фиксированный пульс — присутствует постоянная частота сокращения сердца, так как функция нервов, регулирующих работу сердца, при некоторых полинейропатиях утрачивается;
— склонность к запорам — из нарушения функции нервов, обеспечивающих работу желудочно-кишечного тракта;
— гипогидроз — сухость кожи из-за недостаточного потоотделения.
По преобладающему механизму повреждения нервов выделяют следующие формы полинейропатии:
— демиелинизирующие — развитие заболевания связано в большей степени с распадом миелина (специального белка, окутывающего нервные волокна и обеспечивающего быстрое проведение нервного импульса по нервам). Этот вид полинейропатии имеет более благоприятный прогноз при соответствующем лечении;
— аксональные — развитие заболевания связано с нарушением функции аксона, центрального стержня нерва, с помощью которого осуществляется его питание. Это вид полинейропатии сопряжен с более тяжелым течением и худшим прогнозом к восстановлению;
— нейропатические — связаны с поражением тел нервных клеток.
По преобладанию поражения нервов с той или иной функцией выделяют следующие формы полинейропатии:
— сенсорную — в клинической картине преобладают признаки вовлечения в процесс чувствительных нервов (онемение, жжение, боль);
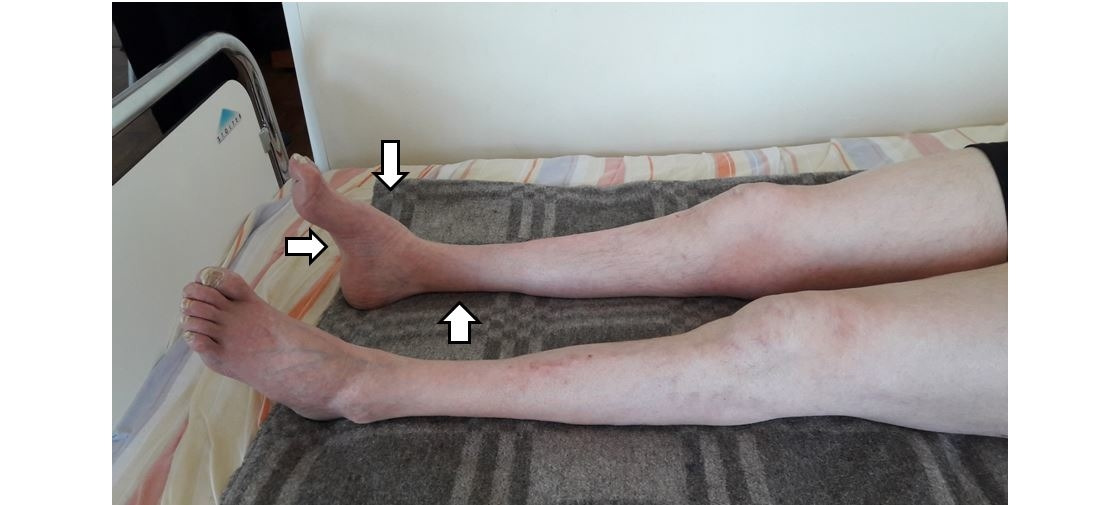
— моторную — преобладают признаки поражения двигательных волокон (мышечная слабость, атрофия (истончение) мышц) (рис. 3);
— сенсомоторную — имеются симптомы поражения одновременно чувствительных и двигательных волокон;
— вегетативную — в клинической картине преобладают признаки вовлечения в процесс вегетативных нервов, то есть обеспечивающих функционирование внутренних органов, и другие физиологические акты, например, потоотделение, учащенное сердцебиение, склонность к запорам, сухость кожи;
— смешанную — имеются признаки поражения всех видов нервов.
Как патологический процесс, полинейропатии могут осложнять течение ряда других заболеваний, развиваясь вторично (например, полинейропатии, ассоциированные с сахарным диабетом, злокачественными заболеваниями и многие другие). Такие варианты полинейропатий не только снижают качество жизни пациента, вызывая выраженный функциональный дефицит, но и существенно ухудшают прогноз основного заболевания. В настоящее время в лечении основных видов полинейропатий используется принцип патогенетической терапии, при этом лечение основного заболевания не всегда эффективно в отношении уже развившегося неврологического дефицита. Методы немедикаментозного лечения, применяемые в комплексе с лекарственной терапией, на практике демонстрируют высокую эффективность при коррекции явлений полинейропатии.
Нейрореабилитация при полинейропатиях
Нейрореабилитация — это комплексный медицинский процесс, позволяющий восстановить функции организма и минимизировать проблемы и функциональные изменения при серьезных повреждениях нервной системы. Комплексное применение немедикаментозных методов лечения в рамках осуществления нейрореабилитационной помощи предполагает использование широкого спектра методов физической реабилитации, таких, как лечебная физкультура, кинезиотерапия, PNF (proprioceptive neuromuscular facilitation: проприоцептивное нейромышечное облегчение), ADL-training (activities of daily living: повседневная жизненная активность), механотерапия, в том числе активно-пассивная, роботизированная кинезиотерапия, методы физической реабилитации с применением эффекта биологической обратной связи.
Оценка неврологического и функционального дефицита у пациентов с полинейропатией
Комплексная оценка неврологического и функционального дефицита у пациентов с полинейропатией предполагает определение мышечной силы, поверхностной (болевая, температурная) и глубокой чувствительности (вибрационная, суставно-мышечной чувство), оценку вегетативных проявления в случае явлений автономной полинейропатии (склонность к ортостатическим реакциям, наличие нарушений функций тазовых органов), оценку субъективных проявлений полинейропатии при расспросе пациента (наличие жалоб на онемение, жжение, парастезии и другие симптомы), выявление нейропатической боли. С целью всесторонней оценки проявлений полинейропатии следует в том числе использовать шкальную оценку.
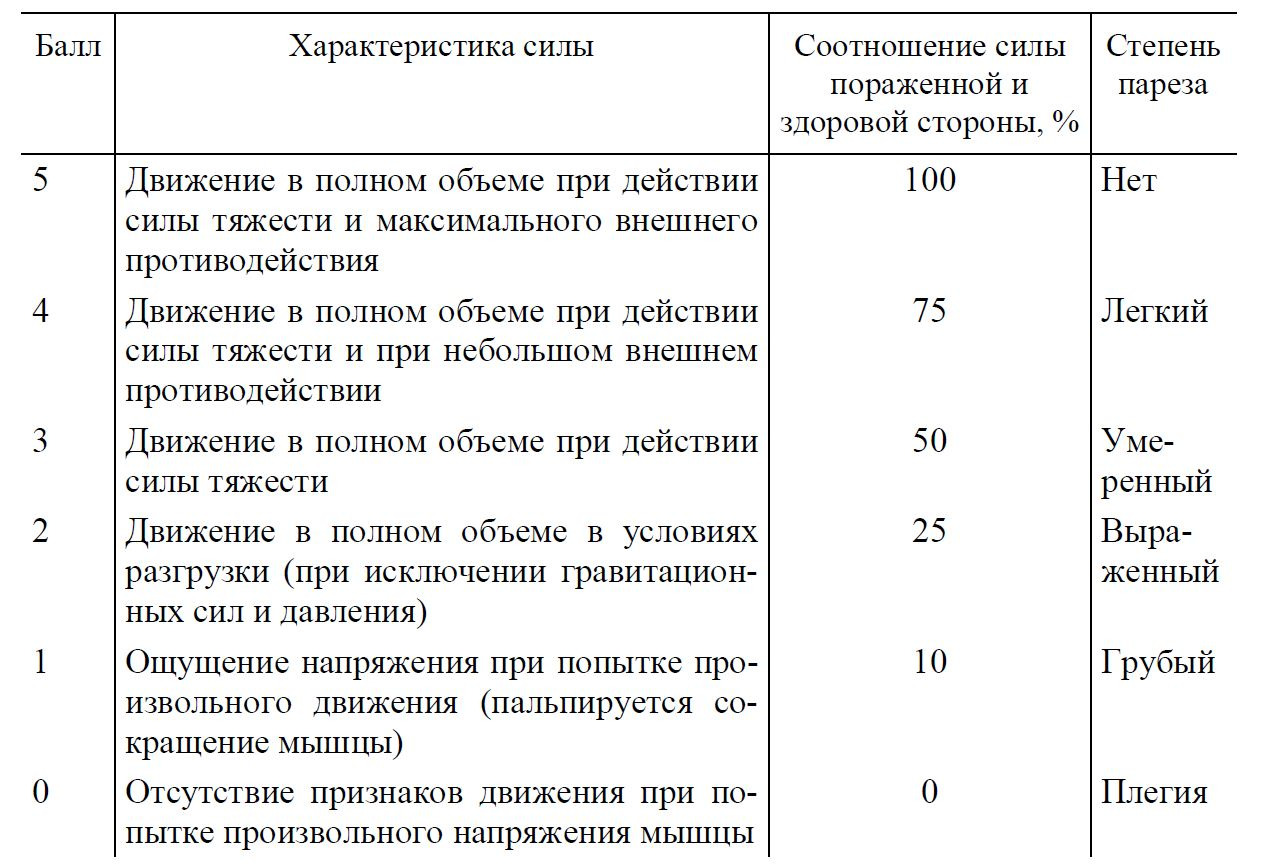
Для оценки мышечной силы следует использовать шестибальную шкалу оценки мышечной силы Ловетта (табл. 1).
При исследовании поверхностной болевой чувствительности специальной неврологической безопасной иглой или колесиком наносят раздражение в симметричных участках тела.
Вибрационную чувствительность следует оценивать градуированным камертоном по Рюдель-Сейферу, устанавливая камертон в симметричных участках конечностей и туловища в проекции костных выступов. Нормальным значением вибрационной чувствительности при использовании градуированного камертона Рюдель-Сейфера считается значение в 8 единиц.
При исследовании суставно-мышечного чувства оценивают проприоцептивную чувствительность — одну из наиболее важных функций сенсорной системы. Как правило, вначале исследуют суставно-мышечное чувство в большом пальце стопы и пальцах кисти. Больного просят, не открывая глаз, полностью расслабить конечность, которую предстоит исследовать. Исследование чувствительности в большом пальце стопы следует начинать в нейтральном положении пальца. Затем палец легко сжимают по бокам большим и указательным пальцами и перемещают в тыльном или подошвенном направлении, а больного просят определить, куда движется палец: вверх или вниз. Если больной совершил ошибки в определении направления пассивных движений большого пальца стопы, необходимо таким же образом проверить пассивные движения в голеностопном и коленном суставах. Подобным образом исследуют суставно-мышечное чувство в проксимальном межфаланговом суставе указательного пальца кисти и при наличии патологических изменений остальных суставов пальцев руки — лучезапястного и локтевого суставов.
При динамической оценке и объективизации функционального дефицита при полинейропатиях следует использовать расширенную оценку по шкалам. При определении стадии полинейропатии можно использовать шкалу с критериями диагностики и стадии полинейропатии по P. J. Dyck, 1988 г. (табл. 2). К критериям диагностики по P. J. Dyck относятся:
1) исследование проведения импульсов по моторным и сенсорным
нервным волокнам;
2) данные неврологического осмотра;
3) количественное тестирование двигательных, сенсорных и вегетативных функций;
4) наличие симптомов (субъективных проявлений) полинейропатии.

С целью оценки выраженности полинейропатии рекомендуется использовать шкалу NDS (Neuropathy Disability Score), часто применяемую в клинической практике для оценки диабетической нейропатии (табл. 3).
Для объективизации оценки нейропатических ощущений пациентов можно рекомендовать шкалу (вопросник) нейропатического симптоматического счета (ШНСС) (табл. 4).
Для подсчета по ШНСС рекомендуется заполнение опросника, в котором проводится анализ наличия и выраженности следующих симптомов нейропатии: парестезии, жжения, онемения, боли, судорог, гиперестезии. Каждому симптому присваивается балл: 0 баллов при его отсутствии, 1 балл при наличии симптома и 2 балла при усилении симптоматики ночью. Общая сумма баллов составляет значение ШНСС от 0 до 18 баллов.
С учетом преимущественного поражения дистальных отделов нижних конечностей, типичных при различных вариантах периферической нейропатии, проводится углубленная оценка проявлений нейропатии согласно шкале симптомов невропатии в нижних конечностях (NIS-LL: Neuropathy Impairtment Scale — Lower Limbs) по V. Brill (1999), включающей в себя оценку как моторного, так и сенсорного компонентов нейропатии (табл. 5).
Оценка моторного компонента включает в себя оценку мышечных групп: сгибатели бедра, разгибатели бедра, сгибатели голени, разгибатели голени, тыльные сгибатели стопы, подошвенные сгибатели стопы, разгибатели большого пальца, сгибатели большого пальца. Показатель оценки моторного компонента выражается в баллах от 0 до 4. Оценка сенсорных функций и сухожильных рефлексов включает в себя оценку коленного и ахиллова рефлексов в баллах от 0 до 2. Оценка производится с каждой стороны отдельно. Суммарная оценка моторного компонента нейропатии колеблется от 0 (норма) до 64 (полный паралич) баллов. Суммарный балл сенсорного компонента колеблется от 0 до 8 (выпадение обоих рефлексов) баллов.
Объективизация характеристик болевого синдрома и сенсорных симптомов является важным компонентом дифференциальной диагностики различных типов боли при полинейропатии, с этой целью можно использовать Лидскую шкалу оценки нейропатической боли (LANSS: Leeds Assesment of Neuropathic symptoms and Signs, M. Bennett, 2001). В ходе собеседования по шкале LANSS оценивается степень выраженности дизестезии, аллодинии и болезненной реакции на тепло, а также наличие острой пароксизмальной боли и вегетативной дисфункции. Кроме того, проводится диагностика вызванных сенсорных симптомов: клинические тесты на аллодинию (боль и неприятные ощущения, вызванные прикосновением ваты) и на гиперальгезию (усиленный ответ на булавочный укол). Для определения вклада нейропатических механизмов в испытываемую пациентом боль производят подсчет баллов. Если сумма> 12, то у пациента наиболее вероятны нейропатические механизмы формирования боли. В ряде исследований было показано, что LANSS обладает высокой чувствительностью и специфичностью не только в отношении дифференциальной диагностики нейропатической и ноцицептивной боли, но и при оценке эффективности различных методов лечения.
Болевая шкала LANSS:
А. Оценка боли. Вспомните о том, как вы ощущали вашу боль в течение прошедшей недели. Пожалуйста, скажите, какое из определений наиболее точно описывает вашу боль
Вопрос 1. Ощущаете ли вы вашу боль как необычное, неприятное ощущение в вашей коже? Можно ли эти ощущения описать такими прилагательными, как колющие, щиплющие, пронизывающие или проникающие?
НЕТ. Моя боль не похожа на такую 0 баллов
ДА. Я испытываю такие ощущения в большинстве случаев 5 баллов
Вопрос 2. Выглядит ли цвет кожи в той области, где локализована боль, другим, по сравнению с нормальным? Можно ли сказать, что она покрывается пятнами или выглядит покрасневшей или порозовевшей?
НЕТ. Моя боль не изменяет цвет моей кожи 0 баллов
ДА. Я замечаю, что цвет кожи в болевой области становится другим 5 баллов
Вопрос 3. Изменяется ли чувствительность к прикосновению в той области, где локализована боль? Становится ли неприятно, например, если слегка провести по коже рукой, или болезненно, когда одеваете одежду?
НЕТ. Моя боль не изменяет чувствительность моей кожи 0 баллов
Вопрос 4. Возникает ли ваша боль вдруг, внезапно, без видимой на то причины, даже когда вы в покое? Можно ли описать ее как электрический шок, прыжок или взрыв?
НЕТ. Моя боль не похожа на такую 0 баллов
ДА. Я испытываю такие ощущения в большинстве случаев 2 балла
Вопрос 5. Когда вы чувствуете боль, могут ли присутствовать необычные температурные ощущения в этой области? Можно ли их описать как горящие или жгущие?
НЕТ. У меня не бывает таких ощущений 0 баллов
ДА. Я испытываю такие ощущения в большинстве случаев 1 балл
B. Оценка чувствительности. Болевая чувствительность может быть тестирована с помощью сравнения болевой зоны с контралатеральной или соседней неболевой областью на наличие аллодинии или изменений порогов болевой чувствительности при покалывании
1. Аллодиния. Проверяется ответ на легкое тактильное прикосновение (хлопок, шерсть) в неболевой и болевой области. Если нормальная чувствительность регистрируется на здоровом участке, а боль или неприятные ощущения обнаружены в болевой зоне, то аллодиния присутствует
НЕТ. Одинаковые ощущения в обеих зонах 0 баллов
ДА. Аллодиния регистрируется только в болевой зоне 5 баллов
2. Измененный порог болевой чувствительности при покалывании.
Определяется болевой порог на покалывание с помощью сравнения ответов на укол иголкой, нанесенный мягко на поверхность кожи неболевой, а затем болевой зоны.
Если покалывание ощущается остро на неболевой стороне, а со стороны боли воспринимается по-другому, например, отсутствует или притуплено (повышен PPT) или слишком сильные болевые ощущения (снижен PPT), то болевой порог на покалывание считается измененным
НЕТ. Одинаковые ощущения в обеих зонах 0 баллов
ДА. PPT изменен в области боли 3 балла
Суммирование:
Для получения итоговой суммы складываются значения параметров сенсорных дескрипторов и тестирования чувствительности. Итоговая сумма (максимум 24 балла). Если сумма <12, то нейропатические механизмы формирования боли маловероятны. Если сумма> 12, то вероятны нейропатические механизмы формирования боли.
Использование метода стабилографии с биологической обратной связью в комплексном процессе нейрореабилитации пациентов с полинейропатией
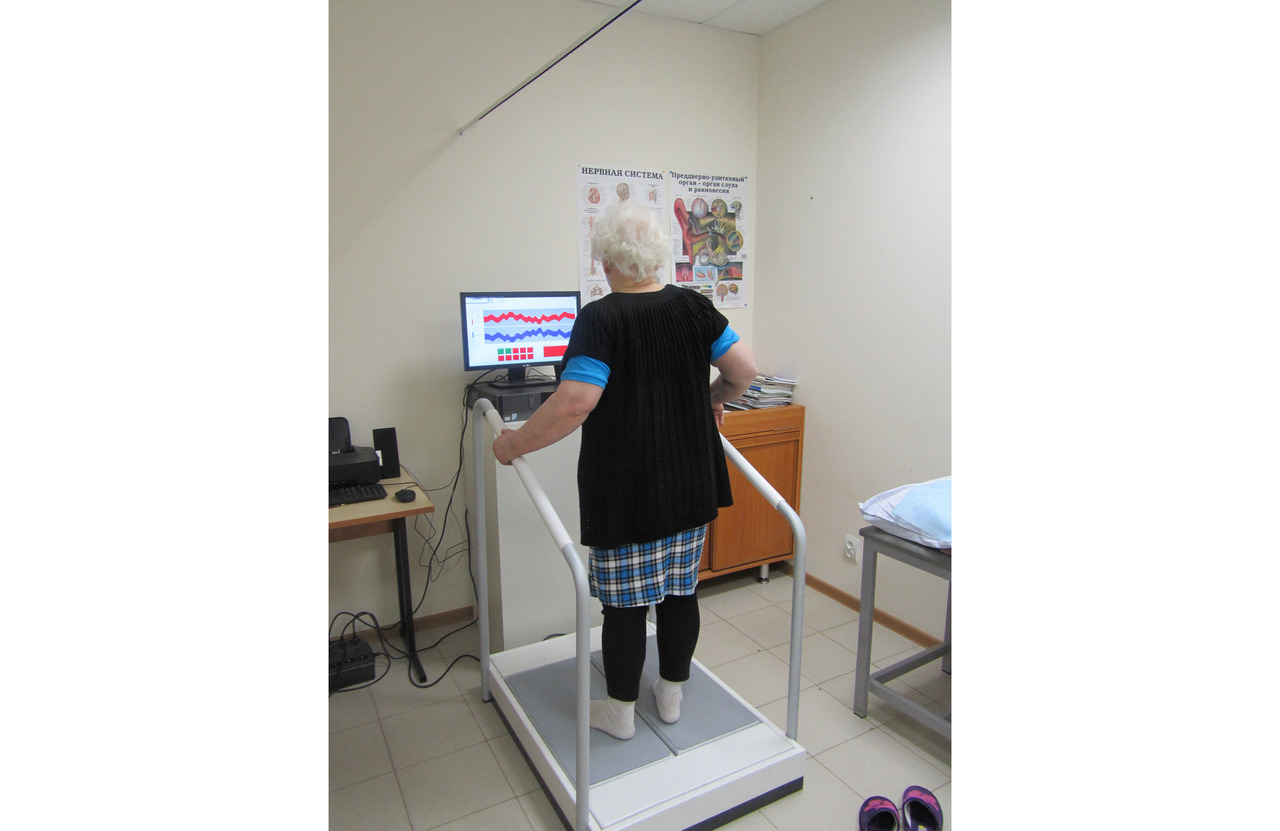
Компьютерная стабилометрия с эффектом биологической обратной связи (БОС, biofeedback) является одной из реабилитационно-диагностических технологий, позволяющей использовать как методы объективной оценки, так и методы динамического контроля и безопасной тренировки. БОС представляет собой реабилитационную биотехнологию, сочетающую в себе комплекс исследовательских, лечебных и профилактических физиологических процедур, за счет которых в процессе диагностического тестирования пациента и непосредственно в момент тренировки достигается саморегуляция, повышающая эффективность обучения. За счет качественного и количественного анализа упражнений, выполняемых в реальном времени, методики БОС могут существенно повышать эффективность как коррекции определенных функциональных дефектов, так и всего лечения в целом. Метод стабилометрии позволяет выявить функциональные нарушения при заболеваниях позвоночника, нервной системы, вестибулярного и зрительного анализатора, равномерность распределения опоры на конечности, функциональное состояние суставов нижних конечностей, нарушений баланса при сколиозах, после травм и операций.
Многофункциональные современные стабилометрические платформы с БОС в системе комплексной нейрореабилитации пациентов с полинейропатией используются как для диагностики, так и для тренировки пациентов с явлениями сенсорной атаксии, нарушений баланса равновесия, в том числе для отработки навыков повседневной жизненной активности, координаторных функций и активизации проприоцептивной сферы. Возможности стабилометрических систем и прилагаемого к ним программного обеспечения позволяют индивидуально диагностировать особенности нарушений движений, разработать алгоритм восстановления двигательных навыков, координации движений, равновесия и навыков ходьбы.
Кроме того, тренировочные режимы занятий на стабилометрических платформах позволяют восстанавливать повседневные навыки и социально активные движения. На рис. 4 и 5 представлены примеры современных стабилометрических платформ «КОБС» и «ST-150» соответственно. Преимуществами использования стабилографических платформ с БОС является возможность одновременной стимуляции когнитивной сферы пациента, зрительного и слухового анализаторов, тренировки баланса равновесия, укрепления физиологических двигательных паттернов, стимуляция поверхностной и глубокой чувствительности, а также возможность персонифицированного подхода к каждому пациенту с объективизацией данных эффективности реабилитационного процесса.

По результатам проводимых исследований на стабилометрических платформах при оценке показателей функционального дефицита в динамике используются методы математической обработки и анализа данных с оценкой основных параметров баланса равновесия: индекс координации, флуктуация, индекс силы, индекс равновесия, коэффициент равновесия и др.
Кроме того, стабилографическое тестирование позволяет использовать графическое построение статокинезиограмм и стабилограмм, объективно демонстрирующих нарушения баланса равновесия и координации у пациентов с неврологической патологией. На рис. 6 представлены примеры статокинезиограмм пациентов с полинейропатией и проявлениями сенситивной атаксии, полученные при тестировании на стабилоплатформе «ST-150» в классической позе Ромберга (фаза с открытыми и закрытыми глазами).
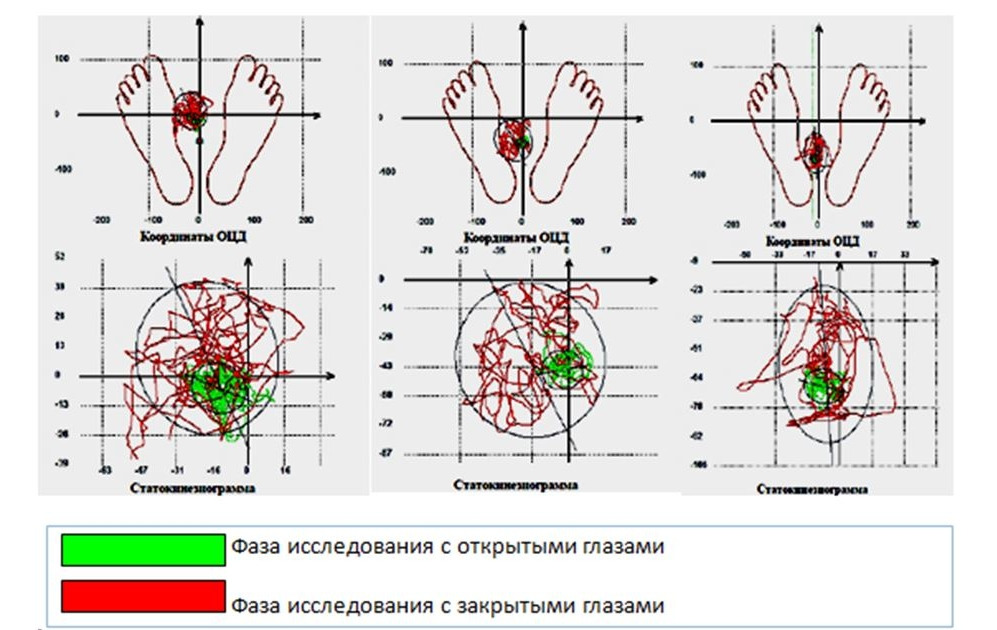
Представленные статокинезиограммы наглядно демонстрируют более выраженные отклонения от баланса равновесия при проведении фазы исследования в позе Ромберга с закрытыми глазами. Под позой Ромберга подразумевают несложный диагностический тест, направленный на выявление нарушений функций систем органов, участвующих в поддержании равновесия. К этим системам относится вестибулярный аппарат (мозжечок и внутреннее ухо), система проприорецепции (глубокой чувствительности), высшие мозговые функции коры мозга. Таким образом, поза Ромберга позволяет выявлять как нарушения со сто-роны вестибулярного аппарата, так и иные патологии (поражение спинного мозга, полинейропатии, психиатрические нарушения и т. д.).
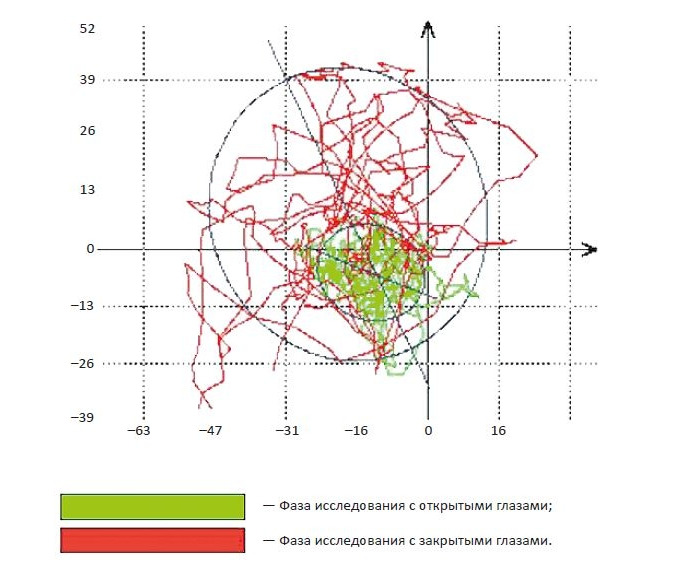
Сама проба выполняется следующим образом: пациента просят встать, плотно сдвинуть ноги, закрыть глаза и вытянуть руки вперед (иногда ориентируются лишь на стоящего с закрытыми глазами человека с опущенными вдоль туловища руками). Врач подстраховывает пациента от падения. В неврологическом осмотре описывают позу Ромберга различным образом, указывая на возможность стоять в данной позе и определяя степень устойчивости (покачивается, отклоняется в сторону, не устойчив и т. п.) в ней. Данный диагностический тест был впервые описан немецким невропатологом Генрихом Ромбергом в середине 19-го века. На рис. 7 представлена стабилография, полученная при тестировании пациента с проявлениями полинейропатии с грубыми нарушениями вибрационного чувства, мышечно-суставного чувства, сенситивной атаксией с двух сторон.
Тренировка функции равновесия также может производится с использованием БОС по стабилометрическим параметрам. С помощью данной методики возможно оценивать в динамике эффективность поддержания равновесия на фоне проводимых реабилитационных мероприятий, корректировать программу восстановительного лечения. Занятия не показаны пациентам, не способным ходить самостоятельно или с использованием дополнительной опоры; не способным сохранять равновесие в основной стойке без поддержки в течение 30 — 60 с. Нейрофизиологическим обоснованием эффективности использования методов, основанных на принципе БОС, может служить теория нейропластичности. В многочисленных экспериментальных и клинических исследованиях показано, что в активизации механизмов нейропластичности центральной нервной системы важную роль играют различные методы медицинской реабилитации. Наиболее эффективное стимулирование процессов нейропластичности достигается при использовании методов, основанных на БОС, в сочетании с компьютерными технологиями.
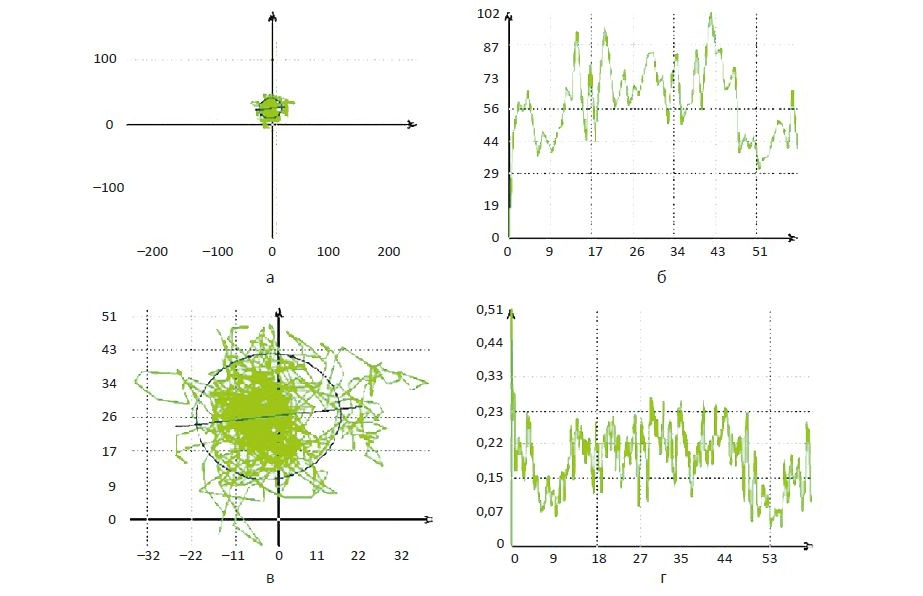
Например, стабилометрия на системе «ST-150» позволяет проводить качественный и количественный анализ целого ряда статических и кинетических параметров, таких как баланс равновесия, симметричность нагрузки и движения, способность к нагрузке, сила, координация, реакция, когнитивные функции (память, концентрация внимания и т. д.) (рис. 8). Широкий спектр возможностей позволяет разработать и применить для каждого пациента персонифицированную программу тренировок с возможностью ее коррекции в процессе занятий. Тренировочный режим подбирается индивидуально в зависимости от полученных данных предварительного тестирования, с учетом латерализации и выраженности двигательного дефекта, а также ряда иных параметров оценки повседневной жизненной активности пациента. Данные, полученные при стабилометрии, обрабатываются с помощью специальных программ, в том числе с определением коэффициента Ромберга (КР) — параметр, характеризующий взаимоотношение между зрительной и проприоцептивной системами. КР, выраженный в процентах, определяли отношением площади статокинезиограммы в положении «глаза открыты» к таковой в положении «глаза закрыты». Средние нормативные значения КР составляют от 150 до 300%.
Принципы лечебной физкультуры и кинезиотерапии при полинейропатиях
Арсенал методов, применяемых в рамках лечебной физкультуры и кинезиотерапии при клинических проявлениях полинейропатии, достаточно широк. К основным методам относятся:
— классические комплексы гимнастических упражнений для верхних и нижних конечностей, направленные на восстановление работы мышц и стимулирующие трофику мягких тканей у пациентов с явлениями как моторной, так и сенсомоторной полинейропатии;
— стабилографическая тренировка на стабилоплатформах с БОС направлена на стимуляцию глубокой и поверхностной чувствительности, улучшение координации движений, а также тренировку баланса равновесия и наиболее эффективна в случаях выраженных явлений сенситивной атаксии;
— активно-пассивная механотерапия с классическими вариантами циклической тренировки для верхних и нижних конечностей при явлениях периферической дистальной сенсомоторной полинейропатии;
— специализированные кинезиотерапевтические комплексы упражнений с использованием нейроортопедических костюмов для пациентов с выраженным моторным компонентом полинейропатии, нарушениями глубокой и поверхностной чувствительности и нарушениями координации движений, в том числе атаксической походкой и степпажом;
— кинезиотейпирование верхних и нижних конечностей с целью улучшения трофики мягких тканей дистальных отделов конечностей, а также усиления стимуляции проприоцептивной сферы;
— PNF-терапия — это одна из методик кинезиотерапии, а именно проприоцептивное нейромышечное проторение (P — proprioceptive, N — neuromuscular, F — facilitation), направленное на восстановление функциональных связей между отдельными нервными волокнами и зонами двигательных представительств в коре головного мозга, и мышцами, непосредственно осуществляющими движение;
— различные варианты массажа, также направленные на улучшение трофических функций в конечностях, в том числе методики самомассажа.
Классические гимнастические комплексы лечебной физкультуры при клинических проявлениях полинейропатии назначаются врачом-специалистом индивидуально в каждом конкретном случае, учитываяпроцесс верхних и нижних конечностей, наличие или отсутствие гипо- и атрофий мышц, расстройств поверхностной и глубокой чувствительности, толерантность пациента к физической нагрузке, спектр сопутствующих патологий, эмоциональный настрой пациента и ряд других клинических особенностей, учитываемых при всесторонней оценке функционального дефицита пациента.
Индивидуальная гимнастика для пациентов с полинейропатией проводится по классическим принципам, а именно специальные упражнения чередуются с общеукрепляющими. Упражнения предполагают включение в процесс занятий верхних и нижних конечностей как проксимальных, так и дистальных отделов. Упражнения выполняются в медленном или среднем темпе, симметрично, с одной амплитудой. Акцент делается не на скорости движений, а на их эргономичности, физиологичности и качественной оценке. Упражнения могут выполняться как стоя, так и сидя, для ослабленных и лежачих пациентов — в постели.
Продолжительность индивидуального занятия зависит от толерантности пациента к предложенным нагрузкам, показателей гемодинамики.
Среди комплексов ЛФК в процессе реабилитации пациентов c полинейропатиями применяют разнообразные варианты методов активной и пассивной кинезиотерапии. Среди используемых методик ЛФК: классическая гимнастика, дыхательная гимнастика, фитбол-терапия, степ-гимнастика, механотерапия, терапия с использованием БОС-технологий, эрготерапия, кинезиологическое тейпирование и т. д.
Гимнастическими называют упражнения, характеризующиеся искусственным сочетанием движений и выполняемые из определенных исходных положений, с точно предусмотренными направлениями, амплитудой и скоростью движений. Эти упражнения позволяют довольно точно дозировать нагрузку на различные сегменты тела, они в свою очередь развивают мышечную силу, подвижность в суставах, координацию движений. Гимнастические упражнения характеризуются по следующим признакам:
— анатомическому (упражнения для мышц конечностей, брюшного пресса, спины, шеи и т. д.);
— методической направленности (для увеличения мышечной силы, для улучшения подвижности в суставах, для тренировки равновесия, координации, для улучшения функции дыхания, тренировки сердечно-сосудистой системы);
— характеру активности (активные упражнения, выполняемые самим больным, требующие волевого усилия и напряжения мышц; пассивные, выполняемые инструктором, либо с помощью здоровых конечностей самого больного, но без волевого усилия и мышечного напряжения пораженной области; активно-пассивно выполняемые упражнения; идеомоторные — мысленно выполняемые упражнения);
— характеру работы мышц (статическая, динамическая).
Статическая работа с изометрическим сокращением мышц (то есть без укорочения мышечного волокна) проводится при усилии, направленном на сжимание, удержание тяжести, попытке столкнуть с места тяжелый предмет и сопровождается повышением не только систолического, но и диастолического артериального давления, некоторым учащением пульса. Динамическая работа проводится при изотоническом мышечном сокращении (то есть с уменьшением длины сокращающихся мышечных волокон).
Спортивно-прикладные упражнения представляют собой естественные двигательные действия или их элементы (например, целостные бытовые и трудовые действия, бег, плавание), способствующие восстановлению сложных двигательных навыков, а также оказывают мощное общетонизирующее воздействие. В отличие от занятий спортом, исключаются максимальные нагрузки. Игры, как средство ЛФК, направлены на совершенствование двигательных навыков в меняющихся условиях, на улучшение функций различных анализаторов, обладают мощным общетонизирующим и эмоциональным воздействием. Лечение положением осуществляется путем придания конечности либо туловищу специальных коррегирующих поз. Обычно лечение положением направлено на предупреждение или устранение контрактур в суставах либо патологических синкинезий.
Основными формами ЛФК являются групповая и индивидуальная гимнастика. Индивидуальная гимнастика назначается больным с выраженными двигательными расстройствами, а также когда посещение групповых занятий затруднено.
Индивидуальная гимнастика направлена на обучение произвольному движению и дозированному напряжению и расслаблению мышц, нормализации координации и равновесия, снижение повышенного мышечного тонуса и устранение патологических синкинезий, предупреждение и ликвидация контрактур, увеличение амплитуды движений и мышечной силы, выработку компенсаторных навыков. Длительность индивидуальных занятий ЛФК обычно в среднем составляет 15–30 мин. Групповая лечебная гимнастика назначается больным с более легкими двигательными нарушениями, для которых основными задачами становится расширение режима двигательной активности, тренировка сердечно-сосудистой и дыхательной систем, улучшение общей и церебральной гемодинамики, тренировка вестибулярного аппарата.
Пациенты объединяются в группы по принципу общности типа и характера функционального дефицита, выраженности двигательных нарушений, толерантности к физической нагрузке, наличия или отсутствия тех или иных сопутствующих патологий. Длительность групповых занятий составляет в среднем около 30–45 мин. Каждое занятие ЛФК состоит из вводной, основной и заключительной частей. Вводная часть (10–20% времени занятия) предусматривает подготовку организма к предстоящей в основной части занятия нагрузке и включает обычно ходьбу, дыхательные упражнения, элементарные упражнения для туловища, верхних и нижних конечностей. Основная часть (60–80% времени) направлена на решение задач, определенных для данной группы больных (восстановление конкретных двигательных функций, формирование компенсаций, общетренирующее воздействие). Используются общеразвивающие и специальные упражнения, упражнения на снарядах, прикладные упражнения и игры. Заключительная часть (10–20% времени) имеет целью снизить физиологическую нагрузку, нормализовать функцию сердечно-сосудистой и дыхательной систем. Для этого используют дыхательные упражнения, упражнения на расслабление, ходьбу, упражнения для туловища и конечностей с незначительной нагрузкой.
К методам активной ЛФК относятся: лечебная гимнастика (общеукрепляющая, дыхательная, рефлекторная, корригирующая, гидрокинезиотерапия, психомышечная), эрготерапия и ADL-тренинг (Activities of daily living — повседневная жизненная активность), лечебная ходьба, занятия ЛФК с использованием компьютерных технологий и биологической обратной связи, механотерапия в активном режиме, специализированные программы (Bobath, Woitta, Neurac и др.).
К методам пассивной ЛФК относятся: массаж лечебный (рефлекторный, сегментарный, механический) и массаж классический (вибрационный, пневмомассаж, гидромассаж), лечение положением, механотерапия в пассивном режиме (в том числе с использованием робототехники), техники мануальной терапии — вертебротерапия, суставные манипуляции, мышечно-фасциальные манипуляции, кинезиотейпирование.
Особенно перспективным направлением в современной концепции нейрореабилитации является комбинированное применение методов ЛФК.
С целью повышения физиологической нагрузки либо достижения более точного локального воздействия в практике ЛФК широко используются разнообразные технические средства, к числу которых относятся:
— снаряды, предметы и простейшие устройства (гимнастическая стенка, скамейки, мячи, палки, обручи, цилиндры, подвесные конструкции);
— тренажеры — учебно-тренировочные устройства для развития двигательных навыков, восстановления и совершенствования функций опорно-двигательного аппарата.
В реабилитации неврологических пациентов занятия ЛФК проводятся с целью решения двух основных групп задач: 1) общетонизирующее воздействие на организм, тренировка сердечно-сосудистой системы; для этого назначаются дыхательные упражнения, неспецифическая общеукрепляющая гимнастика для крупных мышечных групп, тренировка ортостатической функции; 2) воздействие на двигательный дефект проводится с учетом характера основного заболевания, типа двигательных нарушений (спастический или вялый парез либо паралич, атаксия, гиперкинезы и т. д.), степени выраженности и распространенности этих нарушений, периода болезни, наличия или отсутствия вторичных изменений или осложнений (контрактуры, пролежни, синкинезии), сопутствующая патология.
Конкретными точками приложения физических упражнений являются объем движений в суставе, мышечная сила, тонус мышцы, координация, а также сложные двигательные навыки.
Лечебная физкультура представляет собой высокоэффективный метод лечения, основанный на выполнении разных физических упражнений. Лечебная физкультура успешно дополняет лекарственное лечение. В наши дни лечебная физкультура является обязательной составной частью любых программ реабилитации (реабилитация — восстановление физической и социальной активности человека), особенно при продолжительном лечении хронических заболеваний, к которым относится и большинство полинейропатий.
Важными отличительными особенностями лечебной физкультуры являются разностороннее воздействие на организм и простота исполнения. Когда человек выполняет физические упражнения, у него улучшается работа сердечно-сосудистой и дыхательной системы, двигательной системы и пищеварительной системы. Простота выполнения лечебной физкультуры очевидна — больной сам или с небольшой помощью методиста лечебной физкультуры и окружающих его людей выполняет лечебные физические упражнения.
При моторных полинейропатиях на первый план выступают именно нарушения движений. Если у больного длительное время имеется ограничение движений, то ограничение объема движений может нарастать, могут появиться боли в мышцах и суставах, развиться контрактуры. Лечебная физкультура преодолевает эти нарушения.
Когда больному удается избавиться от этих нарушений, у него улучшается ходьба, восстанавливаются привычные осанка и походка, улучшается равновесие.
Невозможно дать рекомендации по лечебной физкультуре для всех сразу. Эти рекомендации очень индивидуальны. Однако некоторые советы общего плана будут уместны:
1. Лечебная физкультура должна быть ежедневной.
2. Число занятий в день определяется по совету с неврологом и врачом лечебной физкультуры и зависит от особенностей Вашей повседневной активности.
3. В любом случае каждое из занятий лечебной физкультуры должно приносить Вам приятную усталость, но ни в коем случае не измождение. Простой признак — в течение короткого отдыха после лечебной физкультуры Вы забываете об усталости, но продолжаете ощущать энергию, которую Вам дали проделанные упражнения.
4. Упражнения в течение дня должны захватывать все мышечные группы и движения во всех суставах для обеспечения максимально большого объема движений во всех суставах. Каждое из занятий тренирует определенную группу мышц, но большая часть этих упражнений должна быть направлена на тренировку тех движений, которые помогают Вам преодолеть вызванные болезнью нарушения Вашей двигательной активности.
5. Любые двигательные упражнения выполняются легче в условиях ритмического режима, привычного или приятного для больного; для одного это ритмические мелодии, для другого — это звук метронома, для третьего — это простой счет либо вслух, либо «в уме». Очень часто команды самому себе позволяют начать, продолжить в нужном ритме и правильно выполнить все элементы упражнения.
6. Старайтесь приурочить Ваши занятия лечебной физкультурой ко времени более активного состояния в те периоды дня, когда более эффективно помогают лекарства.
7. Иногда в течение дня Вам не хватает времени, чтобы выполнить все намеченные физические упражнения. В этих случаях нужно научиться «маленьким хитростям» — выполнять отдельные упражнения во время других необходимых для Вас действий:
— во время езды на транспорте на работу или по делам;
— во время посещения магазинов для приобретения покупок;
— даже в часы, когда на работе Вы выполняете какие-либо действия;
— даже при выполнении домашней работы, которую Вы, так или иначе, должны сделать сами;
— даже во время «практически неизбежного» сидения у телевизора.
После такого перечня советов, пациент сам сможет дополнить список тех повседневных дел, когда он может совместить их выполнение с выполнением запрограммированных физических упражнений.
Комплекс упражнений при полинейропатии.
Упражнения разминки:
1. Упражнения на глубокое дыхание:
— Исходное положение сидя. Положить руки на живот, сделать медленный глубокий вдох через нос, затем медленно, считая до 5, выдыхать воздух через рот, как при задувании свечи. Повторить 10 раз;
— Исходное положение стоя. Подойти к стенке, встать так, чтобы всей спиной и поясницей чувствовать стенку или другую вертикальную поверхность: шкаф, дверь и т. д. Поднять руки вверх и, касаясь ими стены, сделать глубокий вдох; при выдохе опустить руки вниз и перекрещивать их перед грудью и животом так, чтобы кисть правой руки взялась за локоть левой руки и наоборот. Повторить 10 раз.
2. Упражнения для мышц шеи и надплечья:
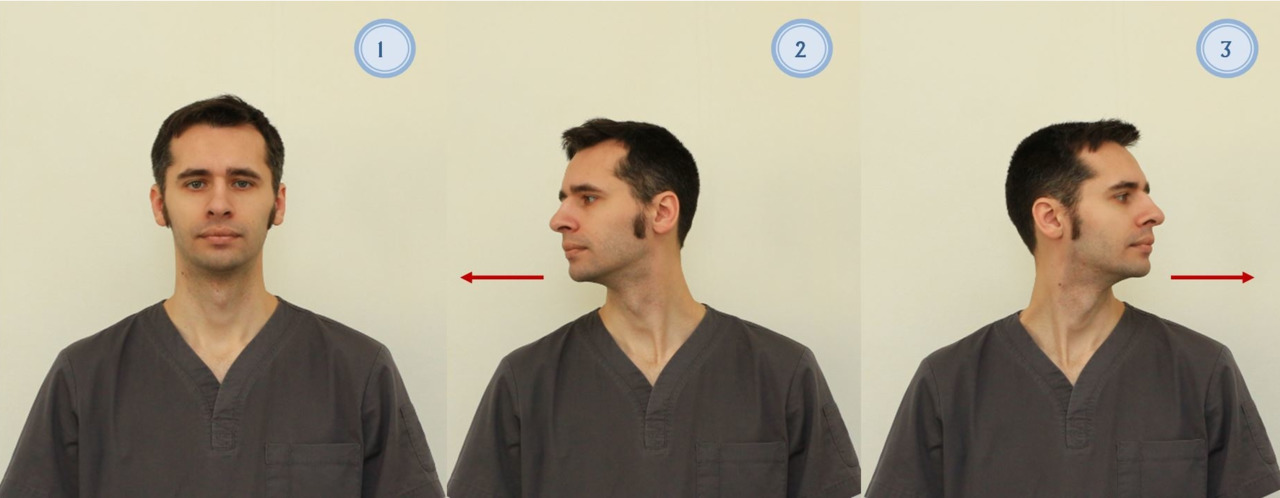
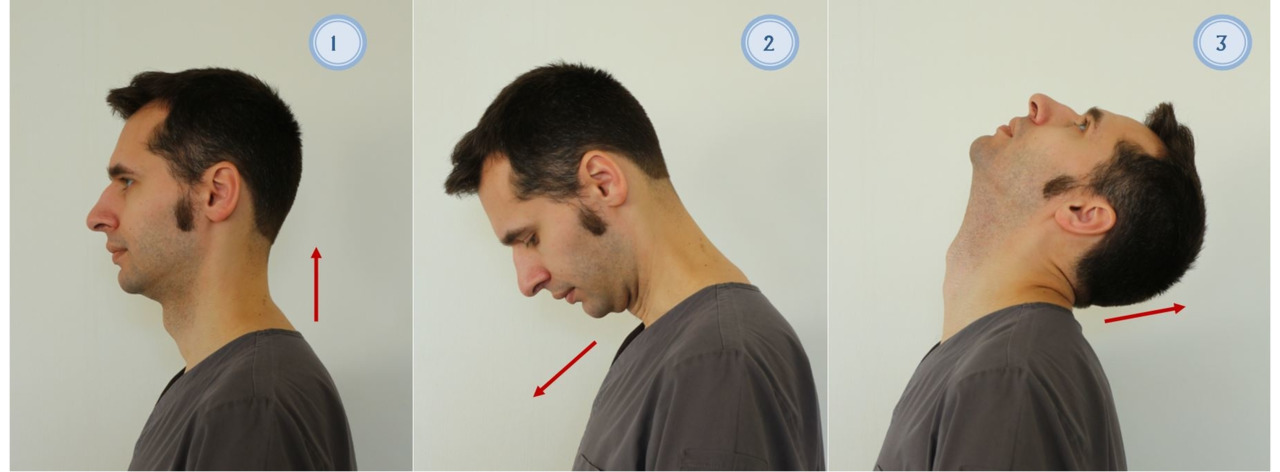
— Повороты головы в стороны. В положении сидя или стоя медленно поворачивайте голову из стороны в сторону, стараясь при поворотах смотреть за плечо. Повернув голову, удерживайте её в таком положении, считая до 5 (рис 9). Вы должны почувствовать легкое напряжение мышц шеи. Повторите 10 раз;
— Наклоны головы вперед и назад. В положении сидя или стоя. Разогнуть шею и выдвинуть подбородок вперед (рис. 10). Затем вернитесь в исходное положение. Повторите 10 раз;
— Наклоны головы в стороны. В положении сидя. Медленно наклоняйте голову в стороны, поочередно к каждому плечу. Во время наклонов старайтесь не поворачивать голову, смотрите вперед (рис. 11). При каждом наклоне Вы должны почувствовать легкое напряжение («растяжение») мышц шеи. Выполняйте по 10 наклонов в каждую сторону;
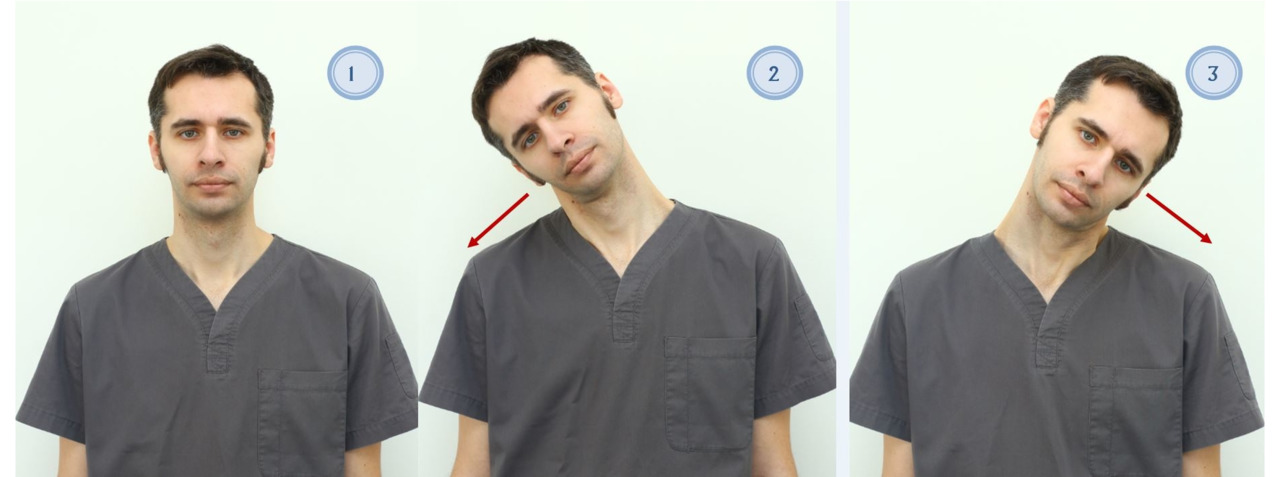
— Опустить голову и коснуться подбородком груди, вернуть голову в исходное положение. Повторите 10 раз. После этого медленно откиньте голову назад (если Вы выполняете это движение стоя, лучше подстраховаться, удерживаясь за крепкий неподвижный предмет или скобу на стене). Откинув голову назад, постарайтесь расслабить мышцы шеи и «почувствовать это положение». Оно должно противодействовать фиксированному положению шеи в позе сгибания;
— Поворачивайте голову, шею и туловище сначала в одну, а потом в другую сторону, как можно больше. Вы должны почувствовать легкое напряжение мышц туловища. Повторите 10 раз;
— В исходном положении сидя или стоя производите круговые движения плечами (плечо движется вверх, назад, вниз и вперед). Выполняйте вместе или поочередно каждым плечом по 5 раз. Затем повторите круговые движения в противоположную сторону (вниз, вперед, вверх, назад).
3. Упражнение с участием верхних конечностей:
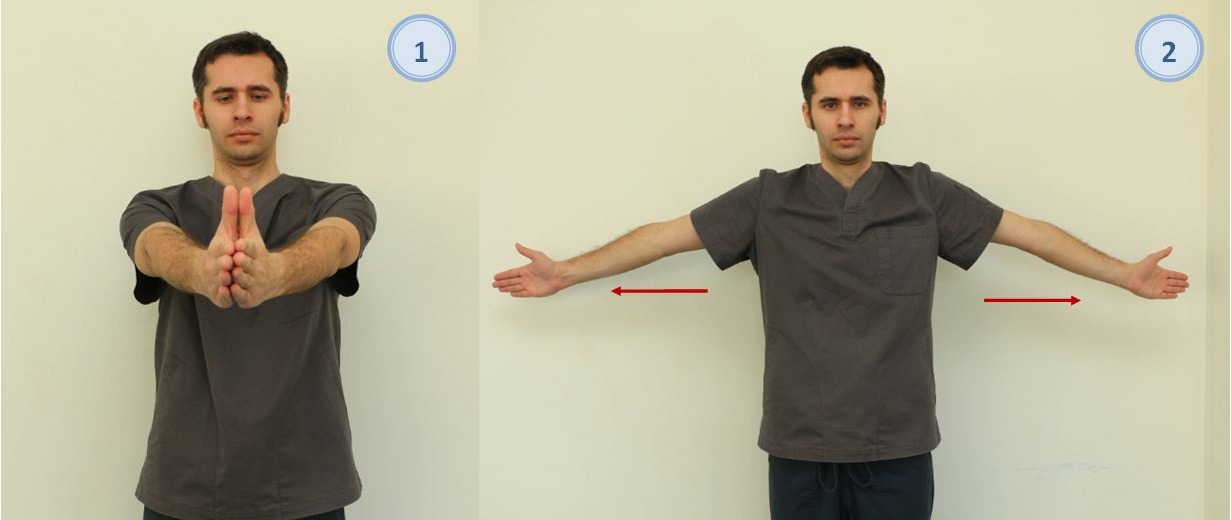
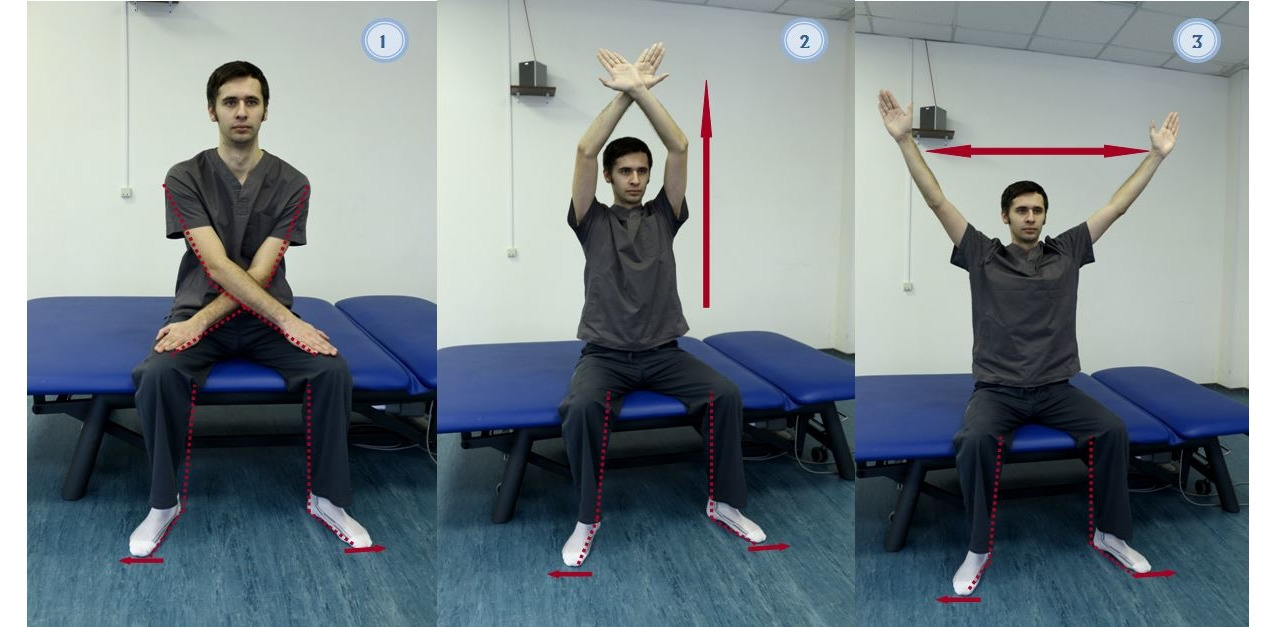
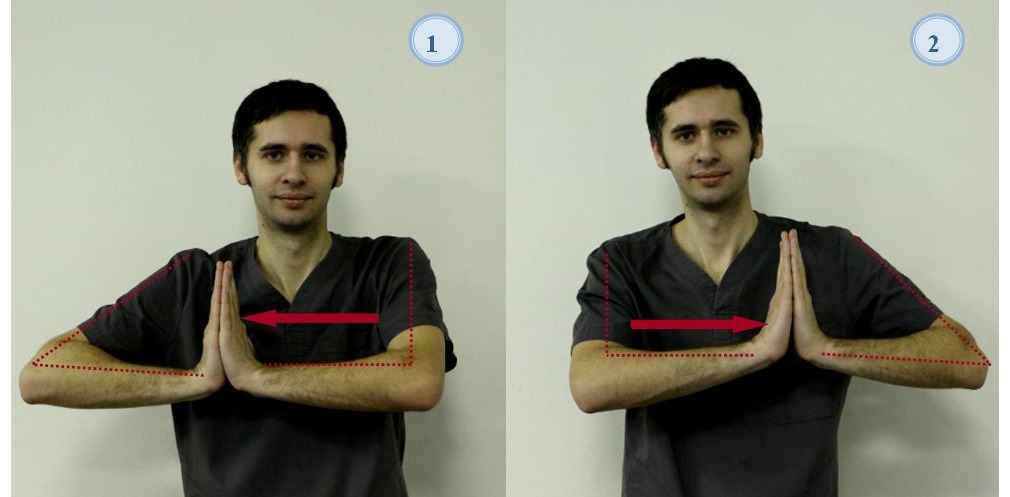
— Исходное положение стоя или сидя. Руки выпрямлены вперед перед собой, соприкасаясь ладонями; развести руки в стороны, сделать вдох (рис. 12). Возвратиться в и. п., сделать выдох. Повторить 15–20 раз;
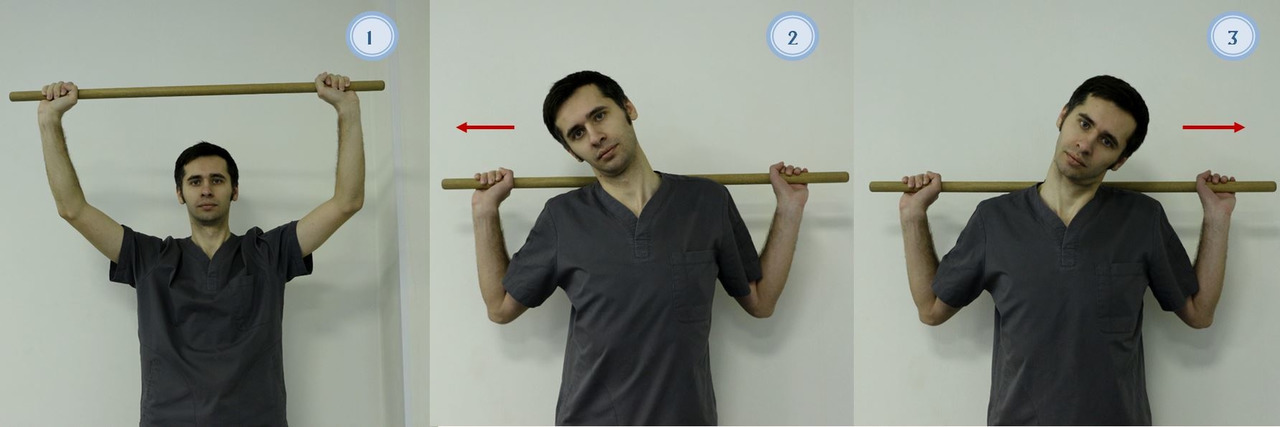
— В исходном положении стоя или сидя (рис. 13), руки согнуты в локтях, кисти приведены к плечам, произвести поочередно вращение руками вперед и назад. Выполнять в течение 2–5 мин;
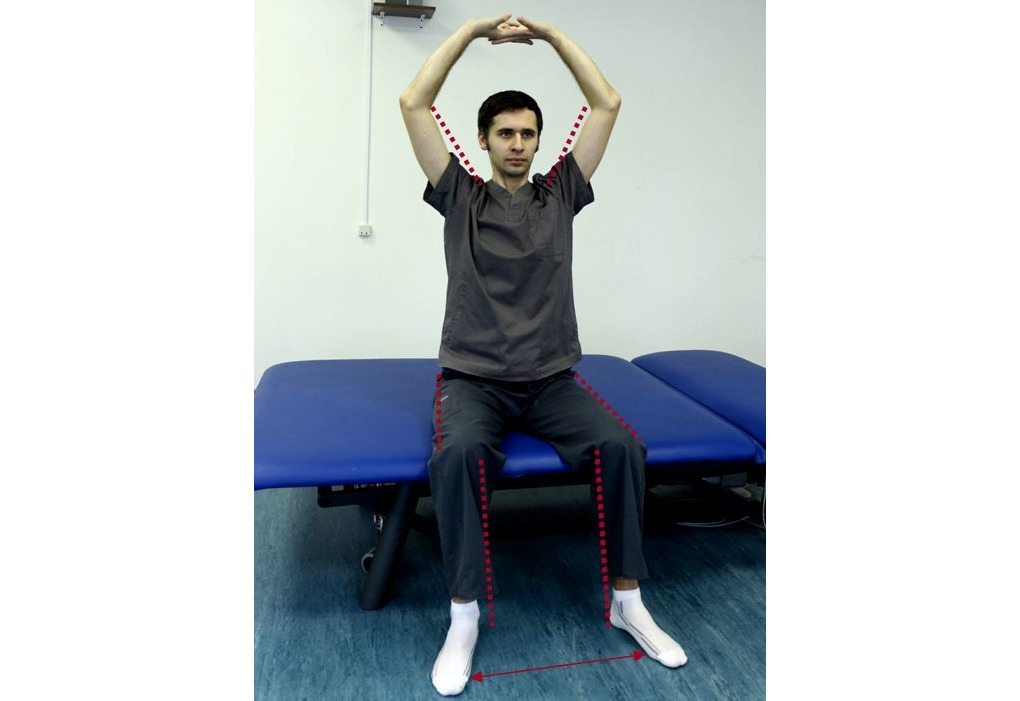
— В исходном положении сидя или стоя соедините руки, сложив ладони друг с другом. Напрягите руки таким образом, чтобы ладони упирались друг в друга. Просчитайте до «20». Потом расслабьте руки, «бросьте» их вниз. Повторите 5—10 раз;
— В исходном положении сидя или стоя согните руки в локтях и отведите локти назад, приблизив друг к другу лопатки. Удерживайте их в таком положении, считая до «5».
4. Упражнения с гимнастической палкой:
— В исходном положении стоя или сидя (рис. 14), руки слегка согнуты в локтях, подняты вверх над головой, в руках гимнастическая палка длиной 90–100 см; гимнастическая палка опускается за спину, выполняются наклоны головы поочередно в стороны с задержкой в положении на 10–15 с. Вся комбинации повторяется 5–10 раз;
— В исходном положении стоя или сидя (рис. 15), выпрямленные руки опущены вниз и слегка вперед, в руках гимнастическая палка длиной 90–100 см; руки поднять вверх над головой, слегка согнув в локтях; гимнастическая палка опускается за спину; каждое упражнение выполняется с задержкой в положении на 10–15 с. Вся комбинации повторяется 5–10 раз;
— Исходное положение стоя или сидя (рис. 16), в руках гимнастическая палка длиной 90–100 см. Гимнастическая палка опускается за спину, выполняются повороты головы поочередно в стороны с задержкой в положении на 10–15 с. Вся комбинации повторяется 5–10 раз;
— Исходное положение стоя или сидя (рис. 17), руки согнуты в локтях и заведены за спину (левая руку сверху, правая снизу), в руках гимнастическая палка длиной 90–100 см; гимнастическая палка поочередно поднимается вверх и опускается вниз с задержкой в положении на 10–15 с. Вся комбинации повторяется 5–10 раз с изменением положения рук (левая рука сверху, правая снизу/правая рука сверху, левая снизу).
— В положении сидя или стоя возьмите обеими руками деревянную палку (трость) длиной около 1 метра и поднимите до уровня груди. Затем попробуйте поднять палку над головой. Далее опустите руки до уровня груди и затем опустите руки на колени. Повторите 10 раз.
— В положении сидя. Держа гимнастическую палку обеими руками на уровне груди, выполняйте круговые обороты («рисуя перед собой круг»), плавно сгибая и выпрямляя руки в локтях. Повторите 10 раз в каждую сторону.
— В положении сидя, держа палку обеими руками на уровне груди, двигайте палкой то одной, то другой рукой, имитируя движения веслом байдарке. Повторите 10 раз.
— В положении сидя, держите палку руками горизонтально на уровне бедер. Поднимите правый конец палки вверх в направлении правого плеча, при этом левая рука остается неподвижной, а палка располагается диагонально по отношению к телу. Опустите палку в исходное положение, теперь выполните упражнение, поднимая левый конец палки левой рукой. Повторите по 5 раз в каждую сторону.




Упражнения для верхних конечностей:
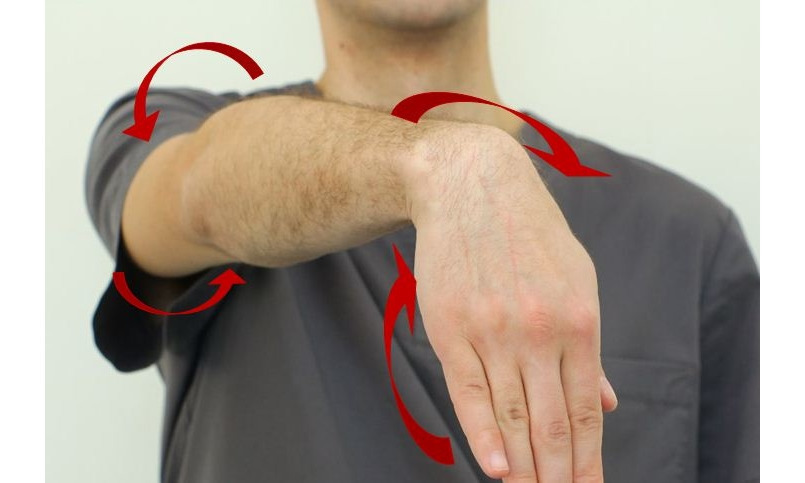
— В исходном положении стоя или сидя левой рукой под локоть поддерживать правую руку, правая рука согнута в локте. Развернуть правую руку кнутри и кнаружи (рис. 18). Повторить по 10–15 раз для правой и левой руки;
— В исходном положении сидя (рис. 19) руки сложены в локтях и перекрещены, кисти расположены на бедрах, ноги согнуты в коленных суставах, стопы слегка развернуты кнаружи; руки подняты вверх, слегка согнуты в локтях и перекрещены, ноги согнуты в коленных суставах, стопы слегка развернуты кнаружи; то же положение с разведенными в стороны и выпрямленными руками. Выполнять упражнение 10–15 раз;
— В исходном положении сидя (рис. 20), руки выпрямлены отведены за спину, ноги согнуты в коленных суставах, стопы слегка развернуты кнаружи; то же положение, но руки согнуты в локтях, задерживать положение на 10 с; руки выпрямлены вперед, ноги согнуты в коленных суставах, стопы слегка развернуты кнаружи. Тянуться корпусом вперед, оставляя спину прямой, задерживать положение на 5–10 с, возвращаясь в и. п. Выполнять 8–10 повторов;
— В исходном положении сидя (рис. 21), руки подняты над головой ладонями вверх, кисти сомкнуты вместе, руки слегка согнуты в локтях, ноги согнуты в коленных суставах, стопы слегка развернуты кнаружи. Удерживать положение 10–15 с. Выполнять 10 повторов;
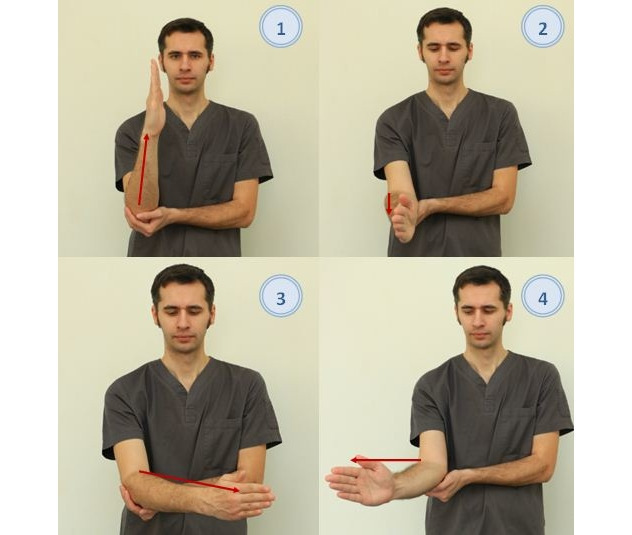
— В исходном положении стоя или сидя с вытянутой вперед рукой — выполнить круговые вращения в плечевом суставе и в кисти поочередно по часовой стрелке и против по 5 раз в каждом направлении. Выполнить поочередно для левой и правой руки (рис. 22);
— В исходном положении стоя или сидя выпрямить руки перед собой, кисти согнуть на себя, растягивая запястья. Сгибать и выпрямлять руки перед собой, сохраняя растяжение запястья. Повторить 8–10 раз. Затем представить, что у вас на больной руке часы с циферблатом на запястье. Рука вдоль туловища, не спеша сгибаем руку в локте и смотрим на «часы». Повторить 8–10 раз (рис. 23);
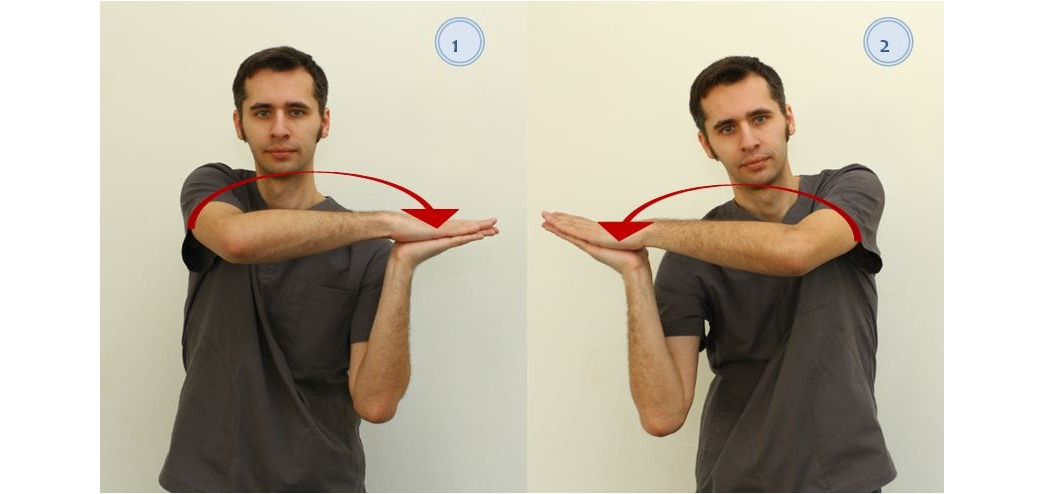
— В исходном положении стоя или сидя сложить ладони вместе, предплечья расположить параллельно полу и перемещать ладони в одну сторону до предела и в другую, как показано на рисунке 24. Повторить 8–10 раз в каждую сторону;
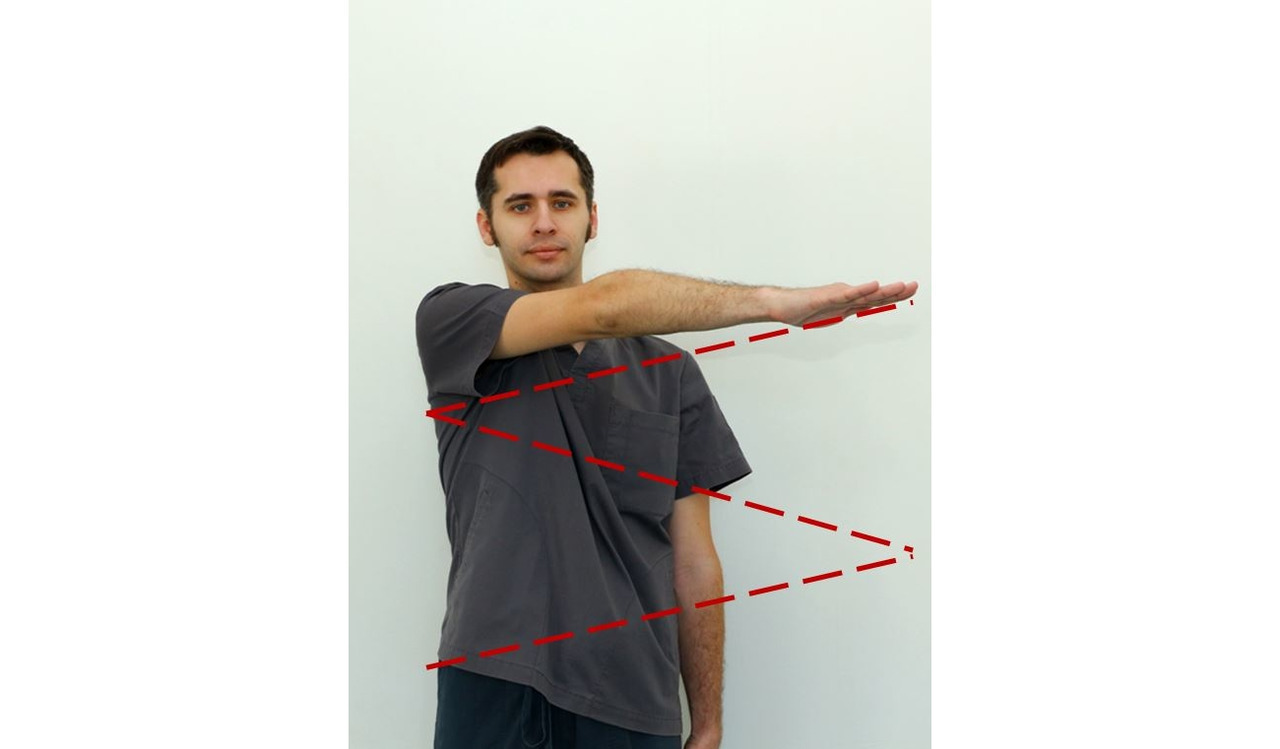
— В исходном положении стоя или сидя расположить правую руку на уровне лица со стороны (рис. 25). Выпрямленной правой рукой рисовать зигзаг, проводя линии под углом. Повторить 8–10 раз для каждой руки;
— В исходном положении стоя или сидя сложить ладони вместе. Вырисовывать «закругленную» линию перед собой влево и вправо, как показано на рис. 26. Повторить 8–10 раз по направлению в каждую сторону.


Упражнения для нижних конечностей:
— В исходном положении сидя (рис. 27), нижние конечности согнуты в коленных и тазобедренных суставах, пальцы стоп с опорой на пол, поочередно выпрямлять левую и правую ногу, тянуть стопу на себя, по 10 раз для каждой ноги;
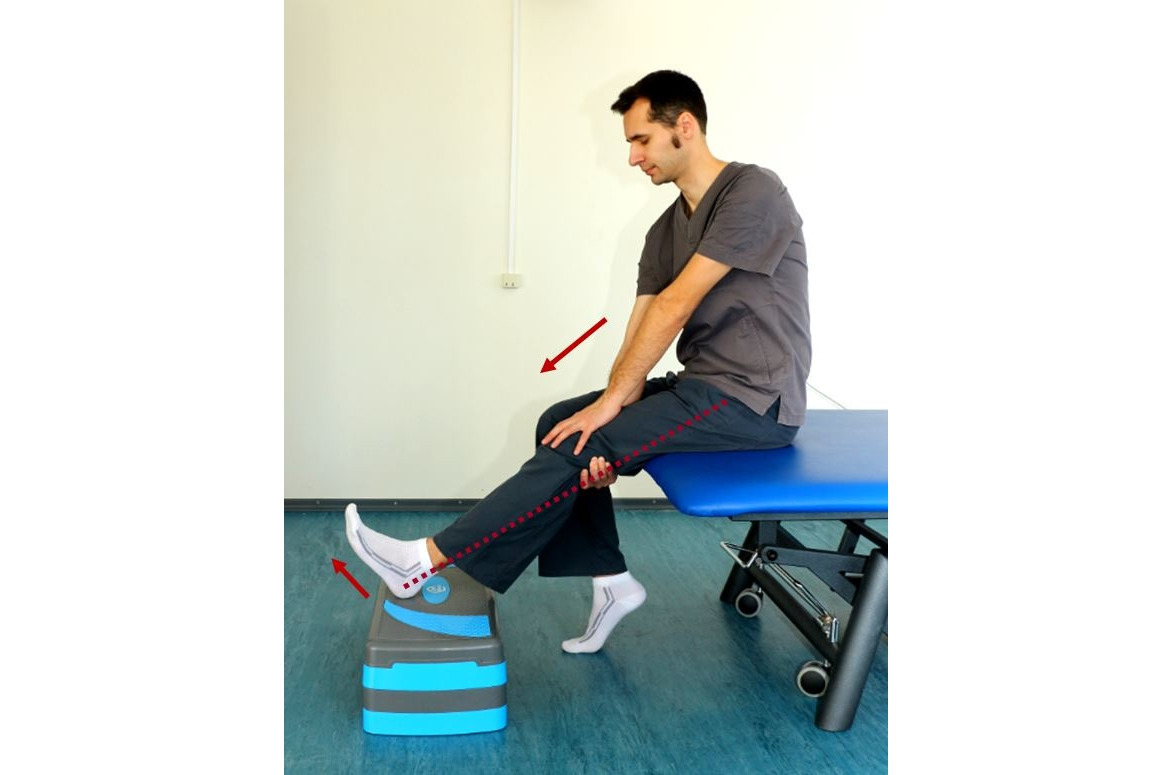
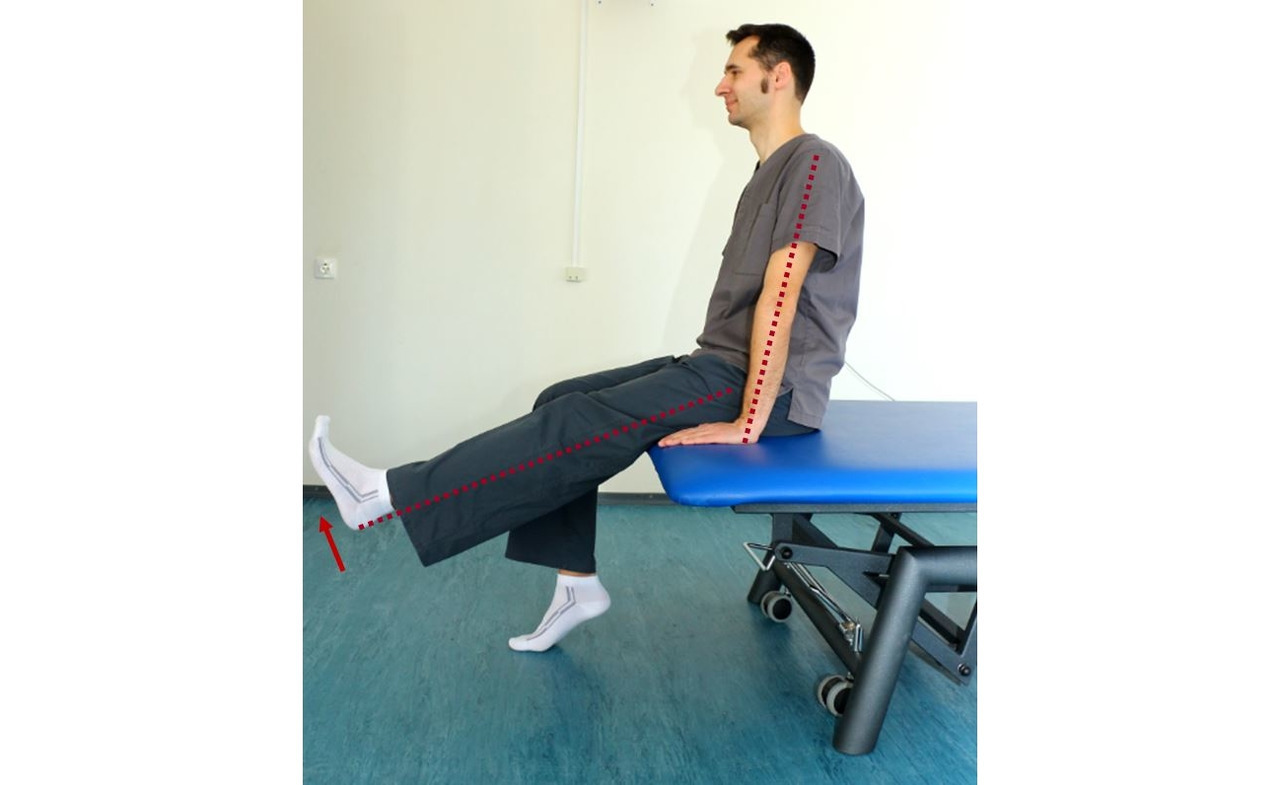
— В исходном положении (рис. 28), правая нога согнута в коленном и тазобедренном суставе, пальцы стопы с опорой на пол, левая нога выпрямлена, стопа пяткой опирается на степ платформу, левая кисть на левом коленном суставе сверху, правая кисть под левым коленным суставом. Осуществлять наклон вперед туловищем, при этом кистью помогать выпрямить левую ногу в коленном суставе, удерживая положение на 15–20 с. Поочередно выполнять для левой и правой ноги по 8–10 раз;
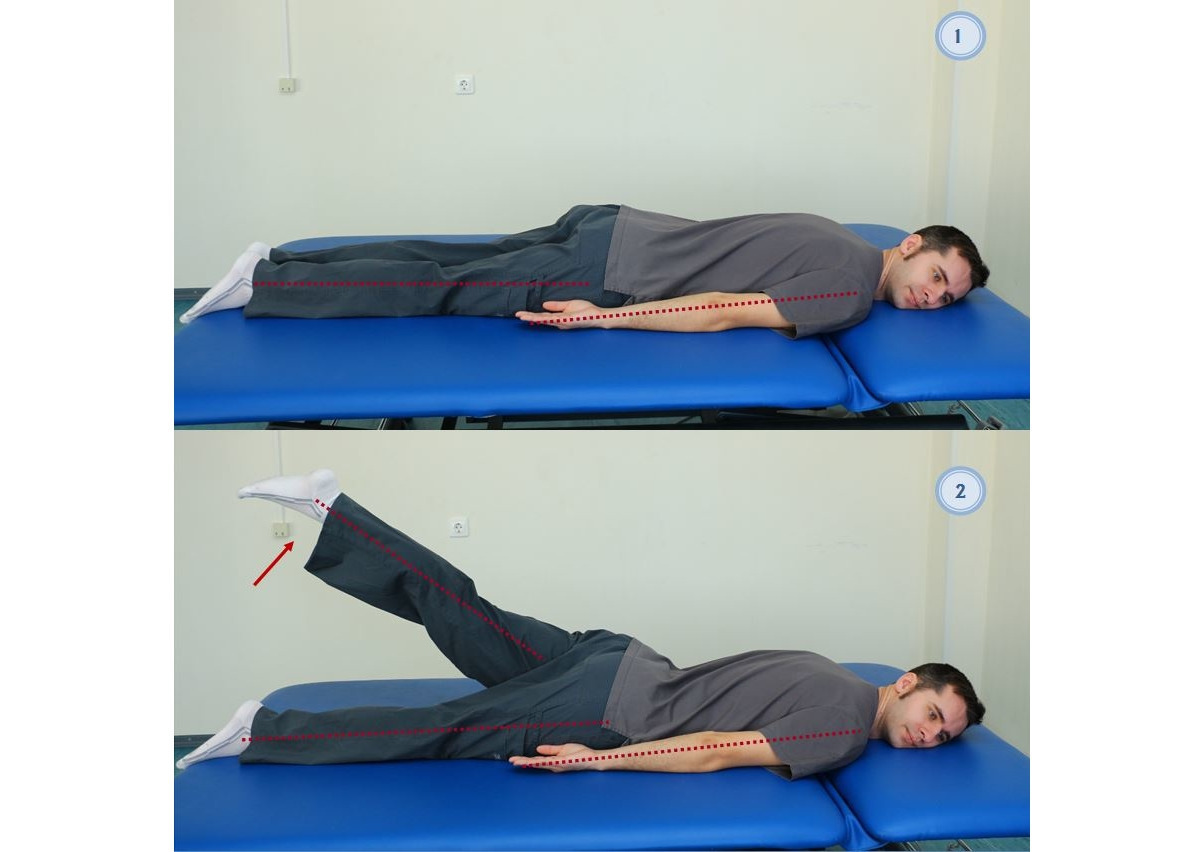
— В исходном положении лежа на животе (рис. 29), руки вдоль тела; поочередно поднимать левую и правую ногу вверх по 15 раз;
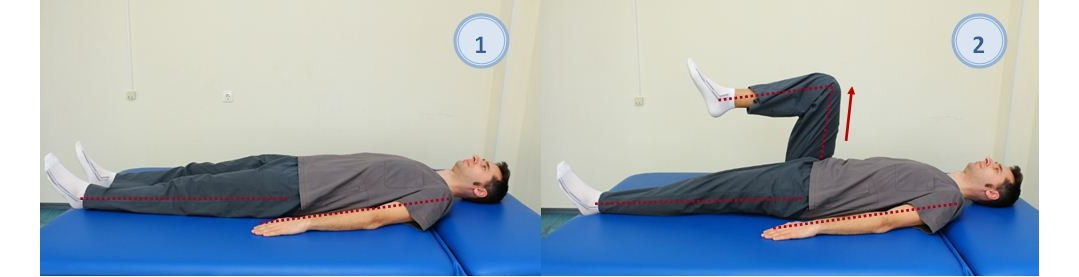
— В исходном положении лежа на спине (рис. 30), руки вдоль туловища; то же положение с согнутой в коленном суставе и поднятой правой ногой, задерживать положение 5–10 с. Поочередно выполнять для левой и правой ноги по 10–15 повторов;
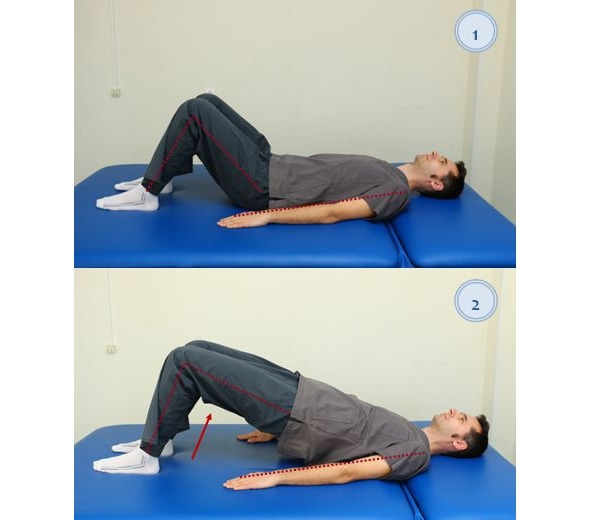
— В исходном положении лежа на спине (рис. 31), руки вдоль туловища, ноги согнуты в коленных суставах; то же положение с поднятым тазом. Повторять по 10–15 повторов;
— В исходном положении сидя (рис. 32), ноги согнуты в коленных суставах, правое колено обхватить кистями рук; подтягивать к груди правое колено, слегка наклоняя туловище вперед, задерживать положение на 10 с. Повторять по 10 раз для правой и левой ноги.

Упражнения для улучшения баланса равновесия:
Для пациентов с полинейропатиями важнейшим моментом реабилитационного процесса являются мероприятия обеспечивающие улучшения баланса равновесия и координации движений. Выполнение движений, обеспечивающих хорошее равновесие, требует целого ряда условий:
1. Абсолютное внимание — важно объяснять пациенту необходимость и значимость визуального контроля, пациенты должны строго следить за дорогой, по которой им предстоит пройти.
2. Для отработки мер, обеспечивающих равновесие пациента во время ходьбы, следует использовать «параллельные брусья», или пользоваться 3х-4х-упорным «козелком», или тростью.
3. Все упражнения по поддержанию хорошего качества ходьбы и равновесия должны осуществляться ежедневно.
При осуществлении занятий направленных на улучшение баланса равновесия рекомендовано использовать специальные стабилометрические платформы с биологической обратной связью, нестабильные платформы (рисунок 33), спортивные снаряды, характеризующиеся нестабильностью. Основные эффекты от использования нестабильных платформ заключаются в следующем: снижение риска спортивных травм; улучшение скорости реакций; укрепление глубоких мышц; уменьшение рисков падения и получения бытовых травм; улучшение координации движений и походки.
Виды нестабильных платформ: фитбол, полусфера, балансировочный диск или доска, сore — платформа, нестабильная степ — платформа, балансировочная подушка.

Особенно эффективны занятия на компьютерных стабилометрических системах с эффектом БОС (рис. 34). Основной задачей метода является обучение саморегуляции. Обратная связь облегчает процесс обучения физиологическому контролю. Оборудование делает доступной для пациента информацию, в обычных условиях им не воспринимаемую. Для тренировки способности к саморегуляции и повышения лабильности регуляторных механизмов используется зрительные, слуховые, тактильные и другие сигналы-стимулы.

Занятия с применением БОС не показаны пациентам, не способным к пониманию инструкций и их выполнению, т.е. имеющим выраженные когнитивные нарушения. Данные занятия требуют от пациента активного и сознательного участия в лечебном процессе, поэтому их эффективность будет напрямую зависеть от мотивации пациента, его личностных особенностей.
Основными физиологическими параметрами, используемыми для тренировки при помощи БОС являются показатели электрической активности мышц, стабилограммы, гониограммы.
Задачами использования БОС на основе биомеханических параметров могут являться: увеличение амплитуды движения в суставах; восстановление управления движениями в суставах; увеличение мышечной силы при вялых парезах. Для успешного применения БОС по показателям электромиографии и гониометрии необходимо восстановление мышц в тренируемом сегменте до 2 — 2,5 баллов, восстановление глубокой чувствительности.
Упражнения:
— В исходном положении стоя (рис. 35), руки согнуты в локтях, кисти приведены к плечам; использовать положение «стоя на одной ноге», удерживать положение 5 с, поочередно меняя опорную ногу, повторять упражнение 5–10 раз;
— Исходное положение стоя. Станьте боком к спинке стула и обопритесь на неё рукой. Поставьте одну ногу вперед на 50 см, а другую поставьте кзади. Теперь согните выдвинутую вперед ногу в колене и, постепенно опускайтесь, перенося тяжесть тела на выдвинутую и согнутую в колене ногу. Когда Вы полностью «присядете» на выставленную вперед ногу, постарайтесь почувствовать напряжение её мышц и растяжение мышц «оставленной» сзади ноги. Оставайтесь в таком положении, считая до 20, затем расслабьтесь, и вернитесь в исходное положение. Повторите по 5 раз (каждой ногой);
— Исходное положение стоя. Стойте прямо, опираясь руками на спинку стула. Приподнимайтесь на носках. Повторите 10 раз;
— В исходном положении — стоя (рис. 36); производить отработку ходьбы. Во время шага активно использовать движения верхними конечностями. Здоровый человек не задумывается о том, как совершаются некоторые привычные двигательные акты, в т. ч. ходьба. У пациентов с полинейропатией ходьба затруднена из-за нарушений чувствительности, слабости в дистальных отделах конечностей, явлений сенситивной атаксии и т. д. Когда Вы программируете упражнения лечебной физкультурой для улучшения ходьбы, Вы вместе с пациентом должны подумать о следующем:
1. Пациенту следует определить («прочувствовать») удобный для него ритм и темп ходьбы. Важно чтобы пациент командовал себе при ходьбе «левой-правой» или «раз-два-три-четыре».
2. Важно объяснить пациенту, что никто, кроме него, не знает какой ритм и темп ходьбы является для него наиболее подходящим. Определяйте темп и ритм ходьбы пациента таким образом, чтобы это по возможности не отличалось от ходьбы здорового человека, но учитывало индивидуальные особенности пациента. Важно объяснить пациенту, что для этого не следует, во-первых, спешить, а во-вторых, не следует идти медленнее, чем он может;
— В исходном положении стоя (рис. 37); руки опущены вниз, слегка согнуты в локтевых суставах, перекрещены на уровне запястьев, ноги на ширине 20 см. Удерживать положение 30–60 с;
— В исходном положении стоя лицом у гимнастической стенки, ноги на ширине 20 см, поднять руки вверх ладонями к стене, корпус слегка наклонить вперед, задержать положение на 20 с (рис. 38);
— В исходном положении стоя лицом у гимнастической стенки, ноги на ширине 20 см, поднять руки вверх, слегка согнув в локтях. Выполнять наклоны корпуса вперед, задерживая положение на 20 с. Стоя перед гимнастической стенкой на расстоянии вытянутой руки, поочередно сделать вперед шаг левой и правой ногой, руки держать перед собой, полностью выпрямив (рис. 39);
— В исходном положении стоя лицом у гимнастической стенки, ноги на ширине 20 см. Поочередно поднимать прямые правую и левую ноги в стороны, задерживаясь в данном положении на 5–10 с, повторять для каждой ноги 8–10 раз (рис. 40);
— В исходном положении стоя лицом у гимнастической стенки, ноги на ширине 20 см. Поочередно поднимать правую и левую ноги вверх, сгибая в коленном суставе, задерживаясь в данном положении на 5–10 с, повторять для каждой ноги 8–10 раз (рис. 41);
— В исходном положении стоя спиной к гимнастической стенке, ноги на ширине 20 см, поднять руки вверх, затем опустить руки вниз, после чего вновь поднять руки вверх слегка согнув локти и соприкасаясь ладонями. Выполнять 15–20 повторов (рис. 42);
— Исходное положение стоя. Встаньте спиной к стене, так, чтобы затылок, лопатки, ягодицы, бедра и голени касались стены; руки располагаются вдоль тела, ладони упираются в стену. Постарайтесь с напряжением «вжаться» в стену (до счета 5), а потом следует расслабиться и отдохнуть, сколько Вам потребуется. Повторяйте упражнение несколько раз, старайтесь «не сбивать» дыхания;
— Исходное положение стоя. Оставаясь «прилипшим» к стене затылком, спиной, ягодицами и ладонями присядьте на корточки «скользя» спиною по стене. Если Вам трудно потом подняться, поставьте рядом стул или возьмите палку, на которую можно опереться;
— Исходное положение стоя. Встаньте лицом к стене так, чтобы одна щека, повернутая в сторону, грудная клетка и живот, бедра как бы «прилипли» к стене. Раскиньте руки на уровне плеч и расположите их так, чтобы ладони «прилипли» к стене. Поднимайте «прилипшие» к стене ладони кверху над головой. Когда ладони над головой — делайте выдох, когда они возвращаются на уровень плеч — делайте вдох. Упражнение делаете до ощущения приятной усталости;
— Исходное положение сидя на стуле, положите ладони на колени, наклонитесь вперед, после чего, выгните спину дугой, расправьте плечи. Затем сядьте прямо. Повторите 10 раз;
— Исходное положение сидя на стуле, поместите кисти рук на область поясницы («возьмите себя за поясницу»). Прогнитесь в пояснице, выпятив грудь вперед и расправив плечи, считая до «20». Затем сядьте прямо. Повторите 10 раз;
— Исходное положение стоя. Встаньте лицом в угол комнаты. Упритесь руками в обе стенки и наклонитесь к углу, согнув руки в локтях так, чтобы Вы почувствовали напряжение мышц. При выполнении наклона не отрывайте стопы от пола. Наклонившись и продолжая упираться руками в стены, посчитайте до 20. Затем вернитесь в исходное положение. Повторите 10 раз;
— Исходное положение стоя. Ноги — на ширине плеч, руки — на талии. Выполняйте круговые движения туловищем (как будто вертите обруч), а также наклоны кпереди, кзади, в стороны. Повторите по 10 раз в каждую сторону;
— В исходном положении стоя на нестабильной платформе лицом к гимнастической стенке, поочередно поднимаем прямые правую и левую ноги в стороны, задерживаясь в данном положении на 5—10 сек, повторяем для каждой ноги 8—10 раз (рис. 43).







Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.
