
Бесплатный фрагмент - Ранняя профилактика неврологических нарушений у детей
Практическое пособие
РАННЯЯ ПРОФИЛАКТИКА НЕВРОЛОГИЧЕСКИХ НАРУШЕНИЙ У ДЕТЕЙ
Практическое пособие
***
В книге изложены причины и методы ранней профилактики неврологических нарушений у детей, обобщён многолетний личный опыт практической деятельности детского массажиста. Приведены сведения об анатомо-физиологических особенностях и рефлексах новорождённых, исследованиях пассивных и активных движений у грудных детей. Представлены практические методы применения массажа, приёмы для улучшения моторики и речевой функции детей с неврологическими нарушениями. Впервые затрагивается тема «Психология массажа», необходимая для успешной деятельности детского массажиста. Ранняя диагностика и применение представленных в книге приёмов массажа и гимнастики послужат действенным средством для профилактики неврологических нарушений у детей.
Для массажистов, студентов медицинских училищ и вузов, специалистов, занимающихся восстановительным лечением детей с нарушениями развития.
Рецензенты: Ушаков И. Б., академик РАН; Пономаренко Г. Н., доктор медицинских наук, профессор; Грановская Р. М., доктор психологических наук, профессор; Кольцов А. А., врач травматолог-ортопед, кандидат медицинских наук; Черняева Т. И., доктор социологических наук, профессор.
Отзывы
***
Неврологические нарушения у детей младшего возраста, связанные с патологическим течением перинатального периода и периода новорождённости, и детский церебральный паралич в первую очередь, представляют собой крайне важную современную медико-социальную проблему. Широкая вариативность клинических проявлений, наличие периодов отрицательной динамики в течении заболевания, связанных с различными, в том числе возрастными, факторами, широкий спектр сопутствующих ортопедических и психо-интеллектуальных проблем требуют с максимально раннего возраста постоянного пристального внимания медиков и других специалистов к таким детям. Не секрет, что физические методы реабилитации и массаж в частности, играют одну из основных ролей в восстановлении здоровья этих пациентов, и раннее профилактическое и лечебно-профилактическое назначение процедур оказывается более эффективным, чем подключение процедур уже на этапе развития полноценных симптомов.
В данной работе автор постаралась максимально широко осветить аспекты неврологической патологии у детей младшего возраста и в первую очередь — детского церебрального паралича. Рассмотрены причины и классификация ДЦП, анатомические аспекты, строение нервной системы, методы объективного осмотра пациента, особенности ранней диагностики, большая глава посвящена непосредственно массажу. Такой комплексный, основательный подход к практическому пособию, предназначенному в первую очередь для среднего медицинского персонала и массажистов в частности, очень радует и является правильным. Особенно хорошо представлены те главы, в которых рассматривается практическая сторона работы массажиста, и психология общения с малышом и родителями.
В рамках рецензирования данной работы были сделаны замечания, даны рекомендации по коррекции ряда глав, которые автор воспринял и внёс в текст рукописи необходимые коррективы.
Таким образом, представленная рукопись является законченным трудом, посвящена очень актуальной теме, содержит много полезной теоретической и практической информации и, без сомнения, может быть рекомендована как практическое пособие для специалистов по массажу, медсестёр, инструкторов ЛФК, эрготерапевтов и ряда других специалистов под названием «Ранняя профилактика неврологических нарушений у детей».
Рецензенты:
Г. Н. Пономаренко,
Генеральный директор ФГБУ «Федеральный научный центр реабилитации инвалидов им. Г. А. Альбрехта» Министерства труда и социальной защиты Российской Федерации, Заслуженный деятель науки РФ, доктор медицинских наук, профессор
А. А. Кольцов,
Доцент кафедры травматологии и ортопедии ФНЦРИ им. Г. А. Альбрехта Минтруда России, кандидат медицинских наук
***
В работе Н. А. Абрашиной впервые в подобной литературе поднимаются вопросы психологии взаимодействия массажиста с больными детьми. Практика показывает, что, как правило, дети с неврологическими нарушениями воспринимаются всеми: родителями, врачами, педагогами, массажистами — скорее, как объекты разного рода воздействий, которые должны в теории привести к коррекции имеющихся неврологических дефектов, нежели как субъекты, которые должны активно действовать ради самоизлечения. Соответственно, дети с неврологическими нарушениями заведомо ставятся своим окружением в пассивную позицию, в которой они только получают помощь и лечение, сами в нём не участвуя. Н. А. Абрашина приводит многочисленные примеры того, как многие дети, оказавшись в такой пассивной позиции «объекта заботы и лечения», часто не делают даже тех движений и действий, которые они физически делать в состоянии, и вообще активно никак не стараются продвигаться к выздоровлению. Между тем в психологии давно и обстоятельно доказано: единственное, что действительно гарантированно приводит к максимальному излечению и исправлению дефектов (и не только в случае неврологических нарушений) — это активная позиция больного, его субъективное стремление излечиться, которое заставляет его прикладывать максимум усилий и использовать все возможности для исправления имеющихся у него нарушений и проблем.
Автор совершенно справедливо ставит вопрос о том, что одним из важнейших, если не главным фактором, определяющим успешность лечения неврологических нарушений у детей, является отказ от восприятия таких детей только как объектов лечения, заботы и ухода, и постановка их в позицию субъекта, ответственного за свою судьбу и поэтому максимально заинтересованного в излечении.
Психика человека (а дети — это тоже люди) устроена таким образом, что максимально продуктивное значение имеет явно поставленная цель, которой человек сознательно хочет достичь. Только в случае наличия такой цели возникает та самая мотивация, которая творит чудеса. Даже маленькие дети могут, при правильном взаимодействии с ними, быть мотивированными на успех лечения, и это само по себе резко улучшит результаты лечения. Нельзя не согласиться с Н. А. Абрашиной, что взаимодействие с детьми во время массажа также должно иметь одной из целей активизацию детей — не только чисто двигательную, но и, главным образом, мотивационную, поскольку только такой подход в действительности может дать максимальный эффект.
Убеждена, что книга Н. А. Абрашиной будет полезна всем, кто задействован в лечении и реабилитации (в том числе социальной) детей с неврологическими нарушениями, так как она поднимает важнейшие сущностные вопросы психологии болезни и борьбы с ней.
Р. М. Грановская,
Доктор психологических наук,
Профессор
От автора
История этой книги началась давно, ещё в девяностые годы, когда мне пришлось встретиться с семьёй, где жил больной ДЦП мальчик. Ему было четыре года, ходил только с поддержкой, ножки переплетались, слова произносил с трудом. Он не мог играть с другими детьми, но был удивительно добрый и жизнерадостный ребёнок. Мама и папа его очень любили и делали всё, чтобы он научился ходить. Ночью я долго не могла уснуть. Перед глазами стояли беззащитная перед недугом кроха и вопрос, на который я не знала ответа: «Как помочь этому малышу»?
В то время я работала в спортивном подростковом клубе, имела спортивный разряд, что давало мне право учиться на курсах массажистов. Так я и сделала. Через некоторое время окончила медицинский колледж. Работая в психоневрологическом центре реабилитации детей с ДЦП, постоянно училась, читала медицинскую литературу и, главное, во всём советовалась с врачами — неврологами, ортопедами и педиатрами. Всё, что узнавала нового о массаже, рассказывала родителям детей. Именно они, узнав, что я по первоначальному образованию филолог, посоветовали написать о своей работе.
Книга, которую вы держите в руках — не первая. Ранее были изданы книги «Лечебный массаж для детей с нарушениями развития. Практическое пособие», М., 2001 и «Лечебный и профилактический массаж для детей с нарушениями развития. Практическое пособие», М., 2009.
В настоящей книге рассматриваются причины, классификация неврологических заболеваний у грудных детей, анатомо-физиологические особенности и методы исследования новорождённых: визуальная диагностика, пальпация и исследование пассивных и активных движений. Основное внимание уделяется детям группы риска по неврологическим нарушениям, которые нуждаются в своевременной медицинской помощи, в том числе методами массажа и гимнастики. Вы найдёте в книге представления о значении массажа для растущего организма, противопоказаниях к нему, а также подробное описание приёмов массажа для новорождённых и грудных детей.
Многолетний практический опыт работы массажистом позволяет мне с уверенностью сказать, что ранняя диагностика и реабилитация (в том числе методами массажа) грудных детей с неврологическими нарушениями, помогают предотвратить формирование такого тяжёлого заболевания, как детский церебральный паралич. В настоящее время уделяется большое внимание доказательной медицине, которая предполагает осмысленное, точное и добросовестное использование результатов исследований при лечении конкретного больного. И не так много работ, посвящённых массажу для детей. Медицинская сестра по массажу (специалист со средним медицинским образованием) должна знать основы неврологической патологии у детей младшего возраста, и мне хотелось дать представление о медицинской сути проблемы, используя различные источники по данной теме. При этом хорошо сознаю, что рассказать о тонкостях патологии — не задача массажиста, поэтому прошу прощения у читателя за упрощённое изложение в книге некоторых аспектов.
Выражаю благодарность за помощь в создании этой книги врачам:
Архангельской Л.Н, педиатру; Болдыревой Л. А., психиатру; Филипповой Н. Н., педиатру; Шалотиной И. Ю., неврологу-неонатологу, отличнику здравоохранения, а также родителям: Золотовой Л. Н., Кочубиной А. С., Кучук О. С., Цукановой Н. С. и Цукановой Т. В.
Особая благодарность за отмеченные недостатки и замечания всем рецензентам.
Введение
В современном информационном мире легко найти решение практически любой проблемы. Показатели состояния здоровья детей являются актуальной задачей в наши дни. В структуре заболеваемости лидируют болезни опорно-двигательного аппарата, органов пищеварения, нервной системы, психические и поведенческие расстройства. Интернет заполнен роликами, рекомендующими самые разнообразные методы массажа и средства реабилитации, в программах телевидения всё чаще показывают сюжеты о больных детях и призывы им помочь. И весь этот арсенал направлен на борьбу за здоровье детей, многие из которых не могут самостоятельно ходить и жить полноценной жизнью.
По-разному относятся к таким сюжетам люди. Одни быстро переключают канал, боясь даже вникать в непонятную и далёкую от них проблему. Другим приходится с этим жить. И не просто жить, а постоянно, ежедневно и ежечасно двигаться вместе с ребёнком к желанному и здоровому образу жизни. Родители таких детей, как правило, не виноватые, несут свой крест терпеливо и настойчиво, показывая пример самоотверженной любви к своему ребёнку, по возможности помогая таким же детям и поддерживая их родителей.
Одной из ключевых задач в области охраны здоровья детей в России является раннее выявление отклонений в формировании двигательных функций. По данным статистики, около 70% детей появляются на свет с нарушениями психомоторного развития [1].
Среди них часто встречается такое грозное заболевание, как детский церебральный паралич (ДЦП). В целях снижения детской инвалидности очень важна реабилитация детей в перинатальный период, когда происходит созревание всех функциональных систем организма. Проводятся многочисленные исследования специалистов на тему снижения частоты и тяжести перинатальных гипоксических повреждений ЦНС путём разработки методов их ранней диагностики и прогнозирования, а также проведения дифференцированной патогенетической профилактики плацентарной недостаточности [2].
Высокая заболеваемость недоношенных новорождённых является экономической проблемой для здравоохранения. Это связано с высокой стоимостью выхаживания недоношенных детей. Но даже самое качественное лечение и выхаживание не всегда избавляет недоношенных детей, особенно родившихся с экстремально низкой массой тела, от перспективы инвалидности (пороки психомоторного развития, церебральные нарушения, хронические заболевания лёгких и т.д.) [3].
По мнению некоторых исследователей, ряд детей необоснованно включаются в группу риска по формированию ДЦП, часто им проводится безосновательно массивная терапия. В то же время детям с реальной угрозой развития ДЦП часто не проводят комплексной терапии в раннем детском возрасте. Новорождённые группы риска по ДЦП должны получать своевременную и адекватную восстановительную терапию, что позволит улучшить исход их психомоторного развития [4].
В связи с достижениями новейших медицинских технологий, в том числе реанимация новорождённых и выхаживание глубоконедоношенных детей, особую актуальность приобретает проблема изучения отдалённых последствий перинатального поражения ЦНС. Тяжёлые поражения нервной системы являются основными причинами детской инвалидности. Вместе с тем у детей с нетяжёлыми формами перинатальной патологии нередко отмечаются проявления минимальных церебральных дисфункций, существенно затрудняющих их обучение и образование. Проблемы своевременного лечения и адекватной реабилитации детей с перинатальными поражениями привлекают пристальное внимание врачей различных специальностей: педиатров, неврологов, ортопедов, реабилитологов и др., — а также специалистов по коррекционной педагогике. Особое значение придаётся повышению эффективности профилактических мероприятий, направленных на снижение перинатальных заболеваний [5].
Ранняя диагностика затруднена особенно у недоношенных в связи с отсутствием типичных клинических проявлений заболевания, диагноз устанавливают, как правило, к 12—18 месяцам жизни. В большинстве случаев причины болезни неочевидны, это осложняет проведение профилактических мер. Кроме обязательной медикаментозной терапии, необходим комплексный подход к лечению детей с неврологическими нарушениями. Своевременно начатые восстановительные мероприятия (массаж общий, форез лекарственных веществ, стимуляция слабого мышечного тонуса, лечебное плавание, занятия с логопедом) у детей с перинатальной энцефалопатией позволяют снизить риск возникновения у них последствий заболевания [6].
В комплексной реабилитации детей первого года жизни необходимо отдавать предпочтение немедикаментозным методам (из-за опасности возможного побочного воздействия медикаментозных препаратов, развития аллергических реакций). Все системы интенсивно развивающегося организма обладают выраженной пластичностью, и, как следствие, значительным потенциалом для восстановления нарушенных функций. Необходим поиск и теоретическое обоснование методов стимуляции этих процессов [7].
Массаж и гимнастика для детей были актуальны всегда. Методы и приёмы массажа постоянно совершенствуются, начиная с XIX века и до наших дней. Педиатры и другие специалисты разработали классические комплексы массажа и физических упражнений, которые являются эталоном для занятий с малышами. Массаж и гимнастика полезны детям с первых дней жизни, так как они помогают правильному развитию опорно-двигательного аппарата и способствуют укреплению детского организма. Родители могут освоить несложные приёмы в массажном кабинете поликлиники и применять их самостоятельно в домашних условиях. Однако, это касается только массажа для здоровых детей. Лечебный массаж требует специальных знаний и обязательного медицинского образования. В нашей книге представлены причины, способы ранней диагностики и профилактики неврологических нарушений у детей, а также практические методы применения массажа и гимнастики для детей группы риска по детскому церебральному параличу.
Глава 1. «Ленивый ребёнок». Причины неврологических нарушений у детей
Движение — основа развития ребёнка
Ясное небо, тёплое море, лёгкий ветерок. Пляж! Наконец-то отпуск! Разомлевшая на горячем песочке блаженно посматриваю вокруг. Маленькая девчушка, год-полтора от роду, копошится рядом с мамой. Она то присядет, то повернётся, сделает кувырок, ловко перемещаясь с одного места на другое. Лепит куличики, насыпает песочек в ведёрко и прихлопывает маленьким совочком. Всё это быстро и без остановки. Что-то странное и необычное увидела я в этих действиях. Потом понимаю — передо мной нормальный, здоровый ребёнок. Привыкшая длительное время наблюдать за больными детьми, уже стала забывать, как выглядят здоровые дети, без неврологических нарушений. Я — массажист. Кроме малышей, которым нужен обычный классический оздоровительный массаж, мне приходится иметь дело с детьми, страдающими неврологическими заболеваниями, среди которых наиболее сложное — детский церебральный паралич, сокращённо называемый ДЦП. Это слово напоминает звук посоха инвалида.
Симптомы двигательных нарушений у ребёнка, которые представлены в медицинском пособии для врачей и студентов начала XX века, написаны не принятым в современной научной литературе языком и выглядят слишком поверхностно, и в ряде аспектов — неверно, однако приведённая цитата свидетельствует о том, что проблема детских церебральных параличей актуальна с давних пор:
«Через несколько недель после родов или при первых попытках к стоянию или ходьбе у ребёнка обнаруживается своеобразная тугоподвижность ног, сдвигание их вместе или неловкая походка. Ходить дети вообще научаются поздно. При этом туловище ребёнка несколько наклонено вперёд и малоподвижно, руки прижаты к нему, ноги повёрнуты вовнутрь, малоподвижны в тазобедренном суставе, ребёнок передвигается на носках таким образом, что ставит ногу вперёд, не поднимая стопы, а просто волоча её и производя телом вращательное движение в другую сторону. В резко выраженных случаях бёдра перекрещиваются при ходьбе, ребёнок передвигается вперёд как бы толчками. Мышцы ног при ощупывании ригидны, бедренные, коленные и голеностопные суставы находятся в большей или меньшей степени контрактуры… Всегда имеется повышение рефлексов. Необычайно часто встречается косоглазие, затрудненные речь и глотание, хореоатетотические движения» [8].
Спастичность мышц приводит к ограничению объёма активных и пассивных движений, поддержания позы, что приводит к нарушению моторного развития ребёнка и затрудняет формирование новых двигательных навыков. Нарушается координация распределения мышечного тонуса и формирование рефлекторных механизмов, обеспечивающих равновесие тела.
Каждая мать и отец надеются, что их ребёнок родится здоровым и счастливым. Тяжело пережить вердикт врача, когда он сообщает о болезни малыша. Но это ещё не самое страшное. Намного хуже, если родители, особенно мамы, и бабушки замечают некоторые отклонения в развитии ребёнка и спешат поделиться своими подозрениями с педиатром, а в ответ нередко слышат убаюкивающие слова: «Подождите немного, ваш ребёнок просто ленивый, он сейчас не в настроении».
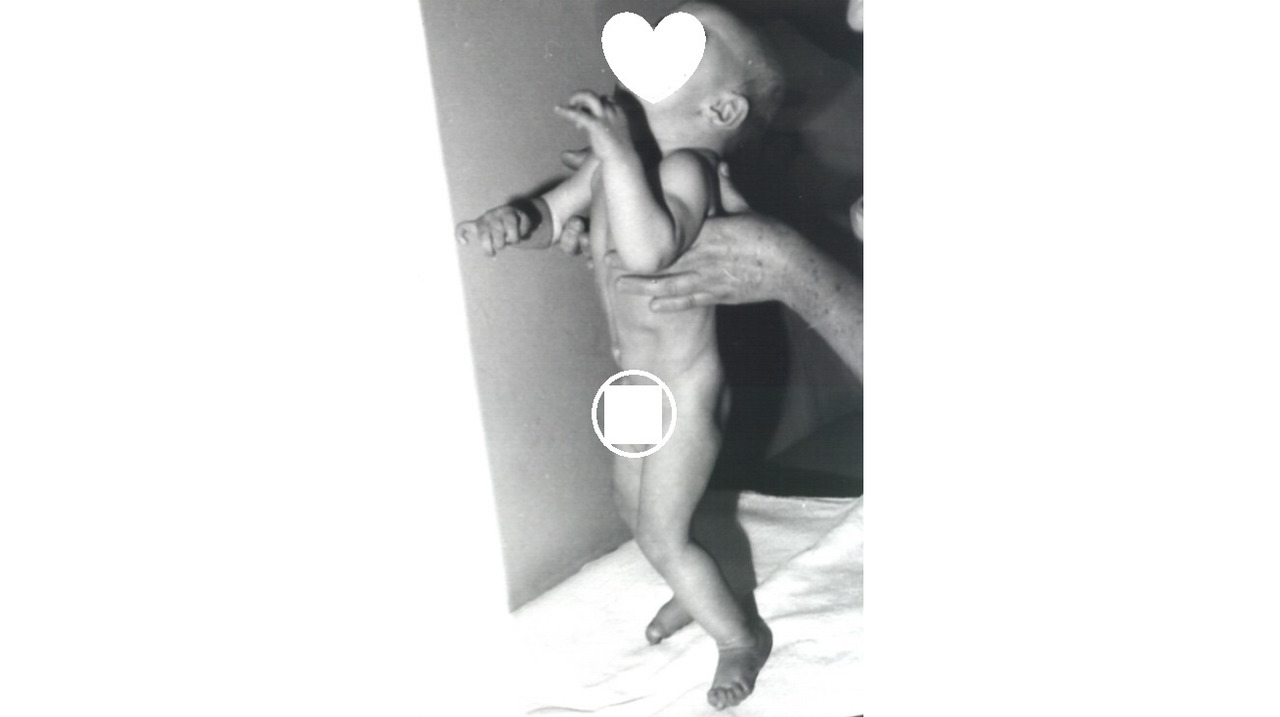
И сколько было непоправимых случаев, когда родители послушно возвращались домой ожидать то время, когда их ребёнок будет «как все» — переворачиваться, сидеть, делать первые шаги. Да не у всех это получается. практика показывает, что ждать нельзя, надо искать другого педиатра, ортопеда и невролога, которые компетентно обследуют ребёнка и вовремя обнаружат патологию. Здесь материнское сердце и родительская интуиция должны быть на первом месте. Ожидание, что само по себе всё исправится, вредит ранней диагностике и последующему лечению.
Здоровый ребёнок редко бывает просто «ленивый». Движение — основа его развития. Если есть нарушения — надо бить тревогу. Есть и другая реакция родителей на предположение врача о наличии неврологического диагноза. Мама и папа категорически заявляют врачу: «Я вам не верю. Мой ребёнок нормальный». Случаи перестраховки, гипердиагностики среди врачей случаются, но прислушаться к мнению врача необходимо.
ДЦП (детский церебральный паралич) — это группа разных неврологических синдромов, возникающих в результате патологии нейронов, нарушения структур головного мозга плода или новорождённого, от разных причин на ранних стадиях внутриутробного развития и в родах. Основным клиническим симптомом ДЦП является расстройство двигательной функции, к которому в большей части случаев присоединяются нарушения психики, речи, зрения, слуха и др. Основные усилия специалистов сосредоточены на профилактических мерах по предупреждению ДЦП, а также раннем выявлении заболевания и принятии необходимых мер медицинской реабилитации, обеспечении детей-инвалидов техническими реабилитационными средствами, оказании помощи семьям, воспитывающим детей-инвалидов.
Статус ребёнка-инвалида впервые был введён в России в 1979 году, когда были определены показания для установки инвалидности детям. Медицинская помощь им оказывалась, как и прежде, в общей системе здравоохранения и носила в основном характер поддерживающей терапии [9].
Точное определение причины развития ДЦП в каждом конкретном случае сложно, его симптомы зависят от отделов поражения в головном мозге, повреждения нейронов или глиальных клеток под воздействием различных патогенных факторов. Признаки болезни выражаются по-разному у каждого отдельно взятого ребёнка. В большинстве случаев малыш уже рождается с предпосылками формирования ДЦП, и многих проблем можно избежать, если заниматься лечением как можно раньше. Важно знать, какие первые признаки проявляются у новорождённых и грудничков, начиная с первого месяца жизни. Отклонения в моторном развитии ребёнка, клинические признаки патологии вовремя заметит педиатр, ортопед и детский невролог.
«К повреждениям шейного отдела позвоночника, травме краниовертебрального перехода, вовлечению в патологический процесс позвоночных артерий или спинного мозга могут привести акушерские пособия как при патологических, так и при нормальных родах (максимальное сгибание/разгибание головки, грубое выведение плечиков, тракция за головку)» [10].
Недооценёнными обычно остаются те дети, у которых неврологические проявления были преходящими или минимальными. Спустя годы у таких пациентов по мере развития органов и систем органов, а также развития нагрузок, появляются неврологические и соматические нарушения, которые заставляют врача вернуться к первоначальному анамнезу [11].
Нарушения мозгового кровообращения, возникающие в перинатальный период, имеют 4 главные причины — родовая травма, асфиксия, инфекции и токсико-метаболические факторы [12].
Причины и факторы риска неврологических нарушений у детей
Таким образом, факторами риска появления неврологических заболеваний у детей, в том числе нарушений мозгового кровообращения и детских церебральных параличей являются следующие причины:
— Болезни матери: клинически анатомический узкий таз женщины; травмы костей у беременной в анамнезе, физические травмы во время беременности, гипертония, ожирение, приём лекарств в первой половине беременности, профессиональные вредности, вирусные заболевания и внутриутробные инфекции, а также маточные кровотечения, аномалия плаценты, отслойка плаценты, резус-фактор, аборты в анамнезе женщины, стресс. Отрицательные эмоции вызывают не только спазм сосудов головного мозга будущей матери, но и резко увеличенных сосудов матки, и тогда ишемические расстройства отрицательно влияют на формирование плода. При эмоциональных расстройствах в крови будущей матери накапливается избыточный дофамин, что приводит к внутриутробному подавлению тонических рефлексов плода и нарушению вследствие этого родового акта. На эмоциональное состояние беременной оказывает влияние нарушение углеводного и липидного обмена [13].
— Неправильное ведение родов, затяжные роды с обвитием пуповины вокруг шейки плода, стремительные роды или слабость родовой деятельности, асфиксия, нерациональное медикаментозное вмешательство, крупный плод либо малая масса его тела, пороки развития плода, например, гидроцефалия, а также характер предлежания плода в родах (головное, чисто ягодичное, двусторонне стопное, одностороннее стопно-ягодичное) [14].
— Кесарево сечение. Кесарево сечение мало напоминает раскрытие лепестков цветка, из которого появляется Дюймовочка. «Лепестки цветка», то есть стенки матки, при искусственном извлечении плода подвергаются отрицательному внутриматочному давлению, создаётся вакуум. Чтобы помочь малышу появиться, хирург прилагает значительные усилия. При подтягивании за голову при недостаточном разрезе матки могут повреждаться шейные позвонки, особенно у недоношенных детей, связки и кости которых ослаблены, недостаточно развита мышечная ткань, незрелые нервная система и органы дыхания. В результате патологических родов у новорождённого могут быть такие нарушения, как нейрогенный вывих бедра, сколиоз, косолапость, плоскостопие, а также наблюдается тремор, мышечная дистония, снижение или повышение рефлексов «опоры или шагания», верхним вялым парезом на стороне поражения, срыгивания, нарушение акта глотания и др. [15].
— Внутриутробные инфекции (цитомегаловирусы, герпес, токсоплазмоз и др.) могут быть причиной менингеального синдрома, внутричерепной гипертензии, судорог, очаговых нарушений, гидроцефалии и др.
— Токсико-метаболические нарушения функций ЦНС, такие, как гипервозбудимость, судороги, угнетение и др. могут быть обусловлены приёмом во время беременности алкоголя, табакокурением, употреблением наркотиков и медикаментов, вызывающих зависимость, действием на ЦНС токсинов (вирусных, бактериальных), а также лекарственных препаратов, введённых плоду и новорождённому. Перинатальная патология ЦНС является фактором риска поствакцинальных осложнений у детей [16].
После прививки на ослабленный организм новорождённого не исключены осложнения, поэтому невропатолог, по необходимости, даёт отвод от прививок по своему усмотрению на некоторое время (от 3-х месяцев до года) [17].
— Асфиксия и гипоксия. В переводе с латыни «асфиксия» означает «удушье», то есть недостаток кислорода. Асфиксия новорождённого (депрессия новорождённого) — синдром, характеризующийся отсутствием дыхания или отдельными нерегулярными неэффективными дыхательными движениями, при наличии сердечной деятельности. Причинами асфиксии новорождённых могут быть особенности внутриутробного развития плода, обвитие шеи пуповиной и т. д. Основатель казанской школы детской неврологии, известный профессор, доктор наук А. Ю. Ратнер считал, что асфиксия может быть следствием нескольких причин: внутриутробного дефекта дыхательных путей или лёгочной ткани, обвития пуповиной, повреждения дыхательного центра новорождённого (который, кстати, находится в первые два-три месяца жизни на уровне С 4 шейного сегмента) во время родов и т. д.
«Гипоксия новорождённого» — пониженное содержание кислорода в организме или в отдельных органах и тканях. Кислородное голодание (гипоксия) развивается в процессе беременности или родов — отслоение плаценты, прижатие пуповины, стремительные, быстрые роды, родовая травма плода (повреждение головного или спинного мозга) и сопровождается недостаточным поступлением кислорода. При этом процесс дыхания не нарушается. Наиболее подвержены кислородному голоданию головной мозг и нервная система, что приводит к их дисфункции и другим системным нарушениям. Гипоксия возникает в период беременности, если плод систематически недополучает кислород с материнской кровью посредством маточно-плацентарного кровотока. Гипоксия несёт в себе опасность внутричерепных кровоизлияний и тяжёлого расстройства дыхания, это является повреждающим фактором ЦНС. Если плод испытывал кислородную недостаточность во внутриутробном периоде или во время затяжных родов, он будет плохо взаимодействовать с матерью в момент рождения и хуже перенесёт прохождение по родовым путям [18].
Гипоксия лёгкой степени определяется практически у всех новорождённых на первой минуте жизни и исчезает в течение 5 минут самостоятельно. Тяжёлые степени гипоксии могут стать причиной серьёзный нарушений в работе ЦНС, таких, как различные формы параличей и парезов, вегетососудистая дистония, эпилепсия, повышенное внутричерепное давление, энцефалопатия — поражение головного мозга вследствие гибели нервных клеток, речевые и двигательные нарушения. Асфиксия и гипоксия встречаются чаще у недоношенных младенцев.
Недоношенный ребёнок рождается между 28—38 неделями, масса тела ниже 2,5 кг, длина тела меньше 45 см. Среди глубоконедоношенных детей здоровыми оказываются лишь 10—25%. Ввиду анатомо-функциональных особенностей глубоконедоношенные дети составляют группу высокого риска развития структурных нарушений головного мозга, а, следовательно, детского церебрального паралича [19].
Оценка состояния ребёнка проводится сразу после рождения на первой минуте и спустя 5 минут. С этой целью используют шкалу Апгар, учитывая и суммируя следующие показатели, каждый из которых оценивается от 0 до 2 баллов: окраска кожи; частота дыхания; рефлекторная активность; частота сердечных сокращений; тонус мышц. По полученной сумме баллов определяется отсутствие или наличие гипоксии и её степень:
* норма — количество баллов 8—10;
* лёгкая гипоксия — 6—8 баллов;
* среднетяжёлая гипоксия — 4—5 баллов;
* тяжёлая гипоксия 0—3 балла.
Установлено, что перинатальное гипоксическое поражение ЦНС развивается у всех детей, родившихся с оценкой по шкале Апгар 4 и менее баллов. Неврологический прогноз при оценке 5—7 баллов сомнителен. Оценка 8 и более баллов не гарантирует благоприятного неврологического прогноза: её имела половина детей с церебральным параличом. При ранних преждевременных родах во всех случаях развиваются ишемически-гипоксические поражения ЦНС, тяжёлые церебральные ишемии. Среди детей-инвалидов, имеющих церебральные параличи, 50% родились с оценкой по шкале Апгар 8 и более.
Родовая травма — это результат действия механических сил в процессе родов. Родовую травму могут вызвать механические действия акушера (щипцы, тракция и др.), чрезмерная защита промежности, сгибание и разгибание головки при выведении плечевого пояса, извлечение плода за грудную клетку, не дожидаясь самостоятельного рождения поясничного отдела и т. д. Самой тяжёлой из родовых травм считается повреждение ЦНС. Особенно опасны для жизни травмы головы. Перегрузки, которые выдерживает плод во время родов, можно сравнить с перегрузками космонавтов (кессонная болезнь, взрывная декомпрессия). В момент изгнания головки на высоте схватки на 1 кв. см. поперечника позвоночного столба оказывается давление 120 и более килограммов! Такие перегрузки вызывают расстройство сердечно-сосудистой и нервной системы, приступы удушья, гемипарезы и другие симптомы локального поражения различных центров головного мозга. В случае недостатка кислорода в тканях развивающегося плода (гипоксия), в веществе головного мозга и вне сосудов происходит отложение солей кальция, обызвествления, подобные тем, которые происходят при отравлении угарным газом (синдром Фара). При повышенном содержании кальция кости черепа становятся плотными и малоподвижными, что неестественно для новорождённого [20].
Во время нормальных родов головка плода медленно конфигурируется в соответствии с характером родовых путей. Мягкие кости и подвижные швы между ними позволяют принять черепу нужную удлинённую форму, которая после рождения малыша принимает естественную для головы округлость. Кости черепа имеют возможность заходить одна за другую. Чаще всего наблюдается захождение теменных костей друг на друга, реже — захождение затылочных костей на теменные. Может быть родовая микротравма, при которой участок кожи на голове ребёнка, чаще всего в теменной области, интенсивно сдавливается и повреждаются нервные волокна и окончания. Во время стремительных или осложнённых родов могут случиться сотрясения мозга и ушибы; внутричерепные кровоизлияния, которые сдавливают жизненно важные центры ствола мозга, нарушают макро- и микро-кровообращение в головном и спинном мозге; происходит смещение и образование спаек мозговых оболочек, травмирование сосудов, их резкое натяжение и скручивание, развиваются застойные явления в кровеносных сосудах клетчатки головы, сосудах и синусах мозга. Гематомы могут несколько сместить кости черепа и нарушить их подвижность и нормальные биоритмы головного мозга. Затрудняется циркуляция спинномозговой жидкости, возникают гидроцефалия или гидроцефальный синдром [22].
Родовая черепно-мозговая травма всегда сочетается со спинальной травмой в виде деформации шейного отдела позвоночника, ротационного смещения позвонков. При внутричерепной родовой травме повреждается как центральная нервная система, так и парасимпатическая нервная система, при родовых травмах стабильно повреждаются шейный отдел позвоночника, спинной мозг и система блуждающего нерва, отвечающего за дыхательные пути, сердечную деятельность [23].
Блуждающий нерв (вагус) очень важен для нормального функционирования организма. Он иннервирует органы головы, шеи, грудной и брюшной полости. Приводит в движение парасимпатическую нервную систему, сердечный ритм, дыхание, потоотделение, эмоции.
Вагус предоставляет головному мозгу информацию о том, что происходит во всей нервной системе человека. Обеспечивает бесперебойную работу сердца и всей сосудистой системы. Несёт ответственность за функции внутренних органов, эндокринной, кровеносной и лимфатической систем. Отвечает за дыхание, речь, процесс глотания и переваривания пищи. Черепно-мозговая травма может нарушить работу вагуса. Это приводит к проблемам с глотанием, употреблением твёрдой пищи, головным болям и головокружениям, раздражительности.
Во время родов может произойти повреждение шейного отдела позвоночника в виде компрессии, перерастяжения или дислокации (смещения тела позвонка).
Сгибательно-компрессионные травмы обусловлены сдавлением шейного отдела чаще у крупного плода при быстрых, стремительных родах, когда силы, препятствующие продвижению плода, существенно превышают изгоняющее воздействие матки. При этом могут быть сдавления мягких тканей и нервных структур, которые приводят к замедлению скорости мозгового кровообращения, нарушениям дыхания и работы вестибулярного аппарата и т. д.
Перерастяжение структур шеи в родах приводят к нарушениям мозгового кровообращения разной степени выраженности. К ним относятся задержка речевого развития, позднее формирование навыков самообслуживания, нарушение адаптации в коллективе, гипервозбудимость и раздражительность. Позже, к 5—6 годам жизни, могут присоединиться головные боли [24].
Ротационная травма шейного отдела позвоночника возникает в том случае, когда в процессе родов акушеры помогают ребёнку в продвижении по родовым путям и совершают круговые (ротационные) движения головкой ребёнка. При этом можно повредить сочленения первого (атланта) и второго позвонков, вызвать подвывих атлант.
Повреждение шейного отдела позвоночника ухудшает самочувствие малыша, состояние его нервной системы и мышечного тонуса. Нарушается кровоснабжение головного мозга, сердечный ритм и дыхание, появляется синюшность носогубного треугольника. У ребёнка отмечается вялое сосание и беспокойство, напряжение мышц шеи и затылка. Изменения в шейном отделе позвоночника нарушают проведение афферентной импульсации в ЦНС, что в дальнейшем может привести к задержке психомоторного развития [25].
На уровне соединения черепа с позвоночником находится передняя спинальная артерия, которой принадлежит основная роль в кровоснабжении спинного мозга. Анатомо-физиологические особенности структуры шейных позвонков и кровоснабжения спинного мозга новорождённого предопределяют родовые нарушения в шейном отделе позвоночника, приводят к патологическим изменениям ликвора и затрудняют процесс регенерации нервной ткани. Для диагностики родовой травмы шейного отдела позвоночника важно наличие вертебрального синдрома, который проявляет себя такими симптомами, как положение и движение головы, гипертонус, асимметрия и другие изменения в мышцах шеи. При пальпации шейного отдела позвоночника обнаруживается болевой синдром. Синдром внутричерепной гипертензии указывает на нарушения ликвородинамики.
Синдром короткой шеи. В результате перерастяжения шейных мышц во время прохождения по родовым путям мышцы рефлекторно сокращаются, возникает «феномен гармошки», грудничок весь сжимается, а его голова будто сидит на туловище. Возникает ощущение, что шея младенца очень короткая, практически отсутствует, а голова располагается прямо на туловище. Именно у таких детей появляется значительное напряжение шейно-затылочных мышц. Тракция за голову вызывает натяжение всех стволов плечевого сплетения, то же самое возникает и при тракции за ножки и таз при ножном или ягодичном предлежании. Родовая травма ведёт и к разрыву лестничных мышц, фасций, кровоизлияниям, разрывам и надрывам веточек сплетения. С течением времени вокруг плечевого сплетения образуются рубцы, которые вызывают вторичное сдавление сплетения и стойкое нарушение проводимости нерва.
Среди костей скелета наиболее часто травмируется ключица, в которой обычно в средней и наружной трети обнаруживаются переломы (у крупного плода при затруднениях с выведением плечиков). Среди мышц наиболее часто травмируется грудино-ключично-сосцевидная мышца, в которой обнаруживаются очаги кровоизлияния и разрастание рубцовой ткани.
При травмах периферической нервной системы повреждаются корешки нервов или нервные сплетения (чаще — лицевой, плечевой, диафрагмальный, срединный нерв). Симптомы сводятся к аномальному положению головы, шеи, конечностей, ограничению спонтанных движений, мышечной гипотонии, отсутствию части рефлексов, одышке, цианозу, выбуханию грудной клетки. Если лечение начато сразу после рождения, в большинстве случаев наступает выздоровление. После года жизни родовые травмы могут проявляться такой клинической картиной: ненормальные размеры головы, частые истерики, плач, гиперактивность, заторможенность, нарушения работы опорно-двигательного аппарата, психические отклонения, разная длина конечностей, судороги, парезы. Следует помнить, что только ранее обращение за помощью будет способствовать восстановлению здоровья ребёнка или значительному улучшению его состояния.
Причины детских параличей в древности
1. Древние индо-тибетские медики объясняли появление детских параличей несколькими причинами:
* несоблюдение матерью гигиены,
* неправильное проведение родов,
* действие «злых духов».
2. Знаменитый философ и врач Авиценна ещё тысячу лет назад писал, что беременные женщины должны избегать «слишком резких движений, прыжков и падений, удара, а также переполнения пищей и гнева».
3. Китайский мудрец Лао-Цзюнь (Рассуждение о 100 заболеваниях. Восхваление 100 лекарств) считал причиной многих болезней негативные эмоции:
«Не сохранять равновесия в сердце; много ненавидеть и мало любить; хранить в памяти старую неприязнь; некрасивые высказывания и злые слова; плохие манеры и недостойные реакции в поведении — это болезнь».
«Милосердие в действиях и гармония в сердце; соблюдение ритма в движениях и паузах; преодолевая гнев, сохранять любовь; спасать в беде, помогая в трудностях; искренне и с верой сочувствовать и утешать — это лекарство».
4. В первых веках христианства для учеников Христа было равно: исцелять ли важнейшие болезни или изгонять духов, «злые помыслы, которые исходят из сердца» (Евангелие от Матфея, 15, 19) при гневе, зависти и злости. В молитве преподобному Иакову Железноборовскому, которому молятся для исцеления от паралича, есть такие слова: «Восставь их, укрепляй суставы их и на стезю добра немоществующих направь».
Глава 2. Классификация ДЦП
Классификация и уровни двигательных нарушений у детей
Детский церебральный паралич — заболевание, возникающее в результате поражения головного мозга в пренатальном, интранатальном и раннем постнатальном периодах, или вследствие аномалии его развития, характеризуется нарушениями двигательных и статокинетических функций, а также психоречевыми и сенсорными расстройствами, не прогрессирующее, отчасти поддающееся функциональной компенсации и коррекции.
В соответствии с Международной классификацией болезней 10-го пересмотра (МКБ-10) рекомендуемая к использованию в клинической практике классификация основывается на типе двигательных нарушений: спастическая, дискинетическая, атаксическая формы. По классификации МКБ-10 определены следующие формы двигательных нарушений: спастический церебральный паралич (соответствует двойной гемиплегии по клинической классификации); спастическая диплегия; детская гемиплегия (соответствует гемипаретической форме по клинической классификации); дискинетический церебральный паралич (соответствует гиперкинетической форме по клинической классификации); атаксический церебральный паралич (соответствует атонически-астатической форме по клинической классификации); другой вид детского церебрального паралича (смешанные синдромы); детский церебральный паралич неуточнённый.
Тяжесть двигательных нарушений при ДЦП может также оцениваться согласно международной классификации Gross Motor Function Classification System (GMFCS). Спастическая форма отмечается в 80% большинства исследуемых серий наблюдений [26].
Термин двусторонний спастический паралич используется при описании таких часто вызывающих путаницу определений как диплегия, тетраплегия, двойная гемиплегия и квадриплегия, имеющих разное значение в разных странах. Для измерения спастичности и эффекта её лечения, а также для измерения степени тяжести и частоты сопротивления пассивным движениям используется шкала Эшворта (Ashworth Scale). Для оценки врач перемещает конечности пациента в полном диапазоне движения и субъективно оценивает мышечный тонус [27].
Спастичность при ДЦП имеет свои особенности:
1) наличие патологических тонических рефлексов (лабиринтный тонический рефлекс, симметричный шейный тонический рефлекс, асимметричный шейный тонический рефлекс и др.), что особенно ярко проявляется при перемене положения тела;
2) появление патологической синкинетической активности при выполнении произвольных движений;
3) нарушение координаторных взаимодействий мышц синергистов и антагонистов, так называемый феномен ко-контракции;
4) повышение общей рефлекторной возбудимости — наличие чётко выраженного стартл-рефлекса.
Конкретные подходы к лечению спастичности при ДЦП зависят от того, на какие мышечные группы или сегменты тела распространена спастичность и какова степень её выраженности. Основополагающим в лечении спастичности у детей является мультидисциплинарный подход с привлечением специалистов разного профиля (невролог, ортопед, физиотерапевт, врач ЛФК, нейрохирург, логопед, психолог, педагог и др.) [28].
ДЦП по степени двигательных нарушений делится на пять уровней, от этого будет зависеть реабилитационный прогноз.
Уровень моторных функций по шкале GMFCS:
I уровень. Дети передвигаются самостоятельно без ограничений, но, как правило, имеют затруднения с более сложными двигательными навыками.
II уровень. Дети передвигаются самостоятельно с ограничениями.
III уровень. Предполагает передвижение с использованием дополнительных приспособлений (трости, ходунки и т. п.) по ровной поверхности.
IV уровень. Дети могут самостоятельно сидеть, но не могут ходить. По улице они передвигаются либо в кресле активного типа, либо пассивно транспортируются.
V уровень нарушений двигательной функции — самый тяжёлый: дети не способны передвигаться без посторонней помощи, редко — при использовании адаптированного кресла с электроприводом [29].
Помимо Международной классификации ДЦП (МКБ-10) и GMFCS существует большое число авторских клинических и функциональных классификаций.
Наибольшее распространение в России получили классификации К. А. Семёновой (1978) и Л. О. Бадаляна с соавторстве (1988).
Классификация форм ДЦП К. А. Семёновой
Спастическая диплегия (болезнь Литтля, тетрапарез со спастикой в ногах).
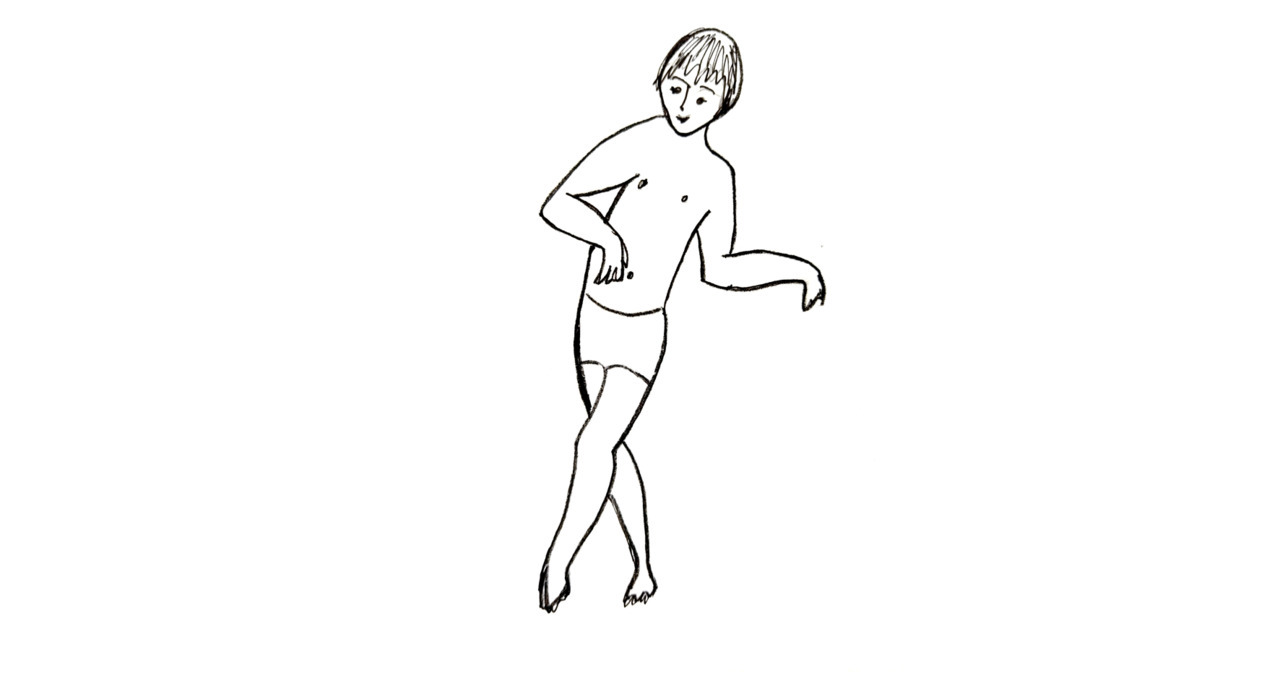
Основной признак — повышение мышечного тонуса в конечностях с ограничением силы и объёма движений в сочетании с сохраняющимися тоническими рефлексами. Имеет место двустороннее, иногда асимметричное поражение или недоразвитие центрального двигательного нейрона.
Спастическая диплегия характеризуется преимущественным поражением нижних конечностей (верхние конечности поражены в меньшей степени). В работе мышц нет содружества, совершение любого движения сопровождается против воли больного ненужными заместительными движениями, на ходьбу затрачивается много энергии, опора нижних конечностей падает не на подошву, а на пальцы ног; при этом отмечается значительное нарушение речевых функций.
Типичным проявлением заболевания выступает спастический тетрапарез с преимущественной спастичностью в нижних конечностях. При выраженном тетрапарезе передвижение возможно только в инвалидной коляске.
Для спастической диплегии, из-за ограничения подвижности конечностей характерно формирование контрактур в коленных, голеностопных суставах, при тяжёлой форме может наблюдаться тугоподвижность в суставах верхних конечностей.
Гипертонус наиболее выражен в мышцах-сгибателей стоп, приводящих мышцах бедра. Формируется характерное положение ног больного ребёнка: бёдра ротированы внутрь, колени соединены, голени прижаты или перекрещены.
Задерживается развитие двигательной сферы.
Часто спастическая диплегия протекает с гиперкинезами — непроизвольными движениями в виде атетоза, хореоатетоза в дистальных отделах верхних конечностей, которые усиливаются при произвольных движениях, эмоциональном напряжении, но ослабевают в покое, исчезают во сне.
Спастическую диплегию часто связывают с недоношенностью, асфиксией, кровоизлияниями [30].
Двойная гемиплегия.
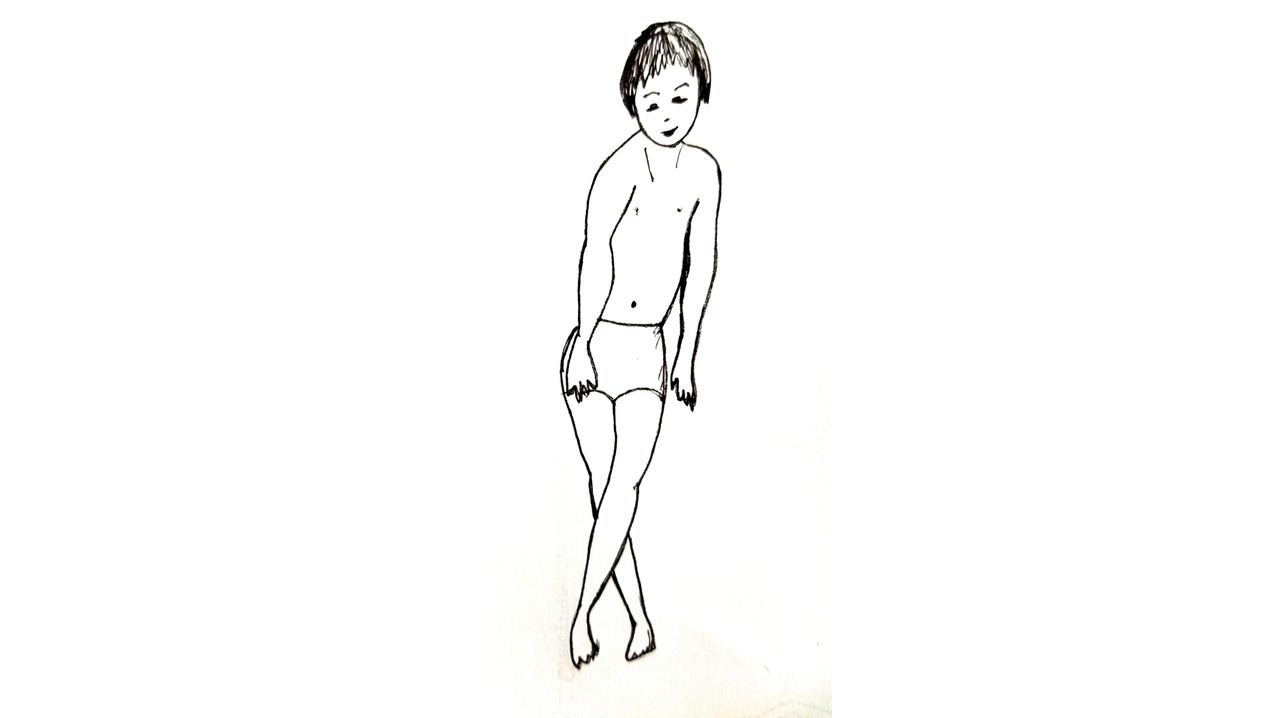
Одна из самых тяжёлых форм ДЦП, являющаяся следствием аномалий развития головного мозга, внутриутробных инфекций, тяжёлой внутриутробной родовой травмы и перинатальной гипоксии с диффузным повреждением полушарий головного мозга. Двигательные расстройства выражены в равной степени в руках и ногах, либо руки поражены сильнее. Клинические проявления — преобладание ригидности мышц, усиливающейся под влиянием сохраняющихся на протяжении многих лет интенсивных тонических рефлексов.
Гемиплегия — паралич половины тела, развивающийся при поражении одного из полушарий головного мозга с контрлатеральной стороны.
Спастическая гемиплегия проявляется в нарушениях движений с поражённой стороны (рука и нога), но верхняя конечность, как правило, страдает больше. При тяжёлых формах изменения становятся заметны уже в первые недели жизни, при средней тяжести — признаки появляются к концу года, когда ребёнок уже должен активно брать видимые ему предметы. По локализации сторон поражения спастическая форма гемиплегии ДЦП бывает право-, лево- и двусторонней.
Двойная гемиплегия диагностируется уже в период новорождённости, характеризуется тяжёлыми двигательными нарушениями во всех четырёх конечностях, причём руки поражаются в такой же степени, как и ноги, в иногда и сильнее.
Двойная гемиплегия — это спастическая тетраплегия, при которой, в отличие от спастической диплегии, преимущественно поражаются руки. Мышечный тонус резко повышен, особенно в дистальных отделах как верхних, так и нижних конечностей, в аддукторах бёдер, пронаторах рук и супинаторах стоп, с развитием контрактур. Резко выражены все тонические рефлексы (лабиринтный, шейные, рефлекс с головы на туловище и с таза на туловище), отсутствует защитный рефлекс.
Симметричный шейный тонический рефлекс вызывает поворот головы в одну сторону и наклон в противоположную. Попытка изменить положение головы встречает резкое сопротивление мышц шеи и туловища. Установочный рефлекс на голову не развивается, и вследствие этого не развиваются цепные установочные рефлексы. Реакции выпрямления и равновесия в тяжёлых случаях не развиваются. Любая попытка движения приводит к содружественным реакциям, проявляющимся нарастанием мышечного тонуса и фиксацией ребёнка в патологической позе. Дети с трудом овладевают навыками сидения. Стояние и ходьба невозможны. Длительная фиксация детей в асимметричной позе формирует контрактуры и деформации, усугубляя двигательный дефект.
Положение ребёнка на спине при двойной (двусторонней) гемиплегии. Повышение тонуса мышц-разгибателей (экстензорный гипертонус) в положении ребёнка лёжа на спине выявится уже в первые недели жизни. В ряде случаев этому предшествует короткий период снижения тонуса мышц. В зависимости от того, какие мышцы находятся в гипертонусе, ребёнок принимает или сгибательную, или разгибательную позу. Последняя бывает чаще. В тяжёлых случаях мышечную гипертонию можно выявить с первых недель жизни. Ребёнок не может согнуть руку, к которой обращено лицо. Ноги разогнуты или полусогнуты, чаще одна из них во внутренней, другая в наружной ротации. Объём произвольных движений в ногах значительно уменьшен, одна нога обычно активнее, чем другая.
В положении ребёнка на животе резко выражена общая неправильная флексорная или экстензорная поза, в которой ребёнок испытывает большое неудобство и криком выражает протест. Как и в положении лёжа на спине, ребёнок принимает или сгибательную, или разгибательную позу. Асимметрично повышен тонус мышц. Ребёнок оказывается не в состоянии вывести руки из-под груди и опереться на них. В таком положении находиться длительное время не может и поэтому начинает плакать. Часто возникают дистонические атаки, которые появляются раньше и более выражены, чем при спастической диплегии. Они вызываются слуховыми и зрительными раздражителями, испугом ребёнка или его попыткой совершить движение. Ребёнок, больной двусторонней гемиплегией может сидеть длительное время только при поддержке его сзади. Ноги полусогнуты, приведены, стопы находятся в состоянии подошвенного сгибания, ребёнок сидит на крестце, для поддержания равновесия туловище наклоняет вперёд.
Гиперкинетическая (дискинетическая) форма ДЦП.
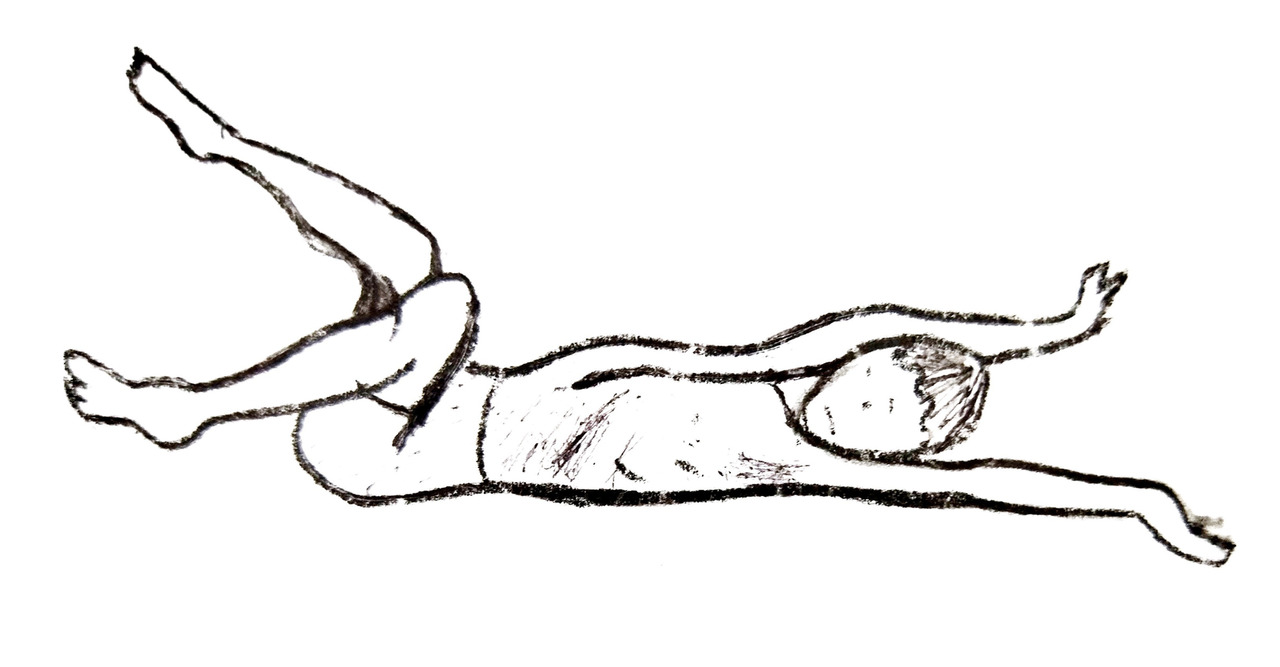
Гиперкинетическая форма ДЦП — это патологический процесс, при котором поражаются подкорковые отделы головного мозга.
Заболевание обычно развивается у детей при гипоксии, когда в организме плода диагностируется нехватка кислорода, а также при нарушении процесса обмена веществ (при недостаточном объёме питания плода диагностируется замедление его роста и развития).
Причинами данной патологии являются также родовая травма, пагубное воздействие токсических веществ, резус-конфликт матери и плода, инфицирование плода в утробе матери. В период протекания патологии наблюдается отмирание клеток нервной системы, которые уже сформировались, в результате чего её дальнейшее построение становится невозможным. Двигательные расстройства проявляются в виде непроизвольных насильственных движений — гиперкинезов, которые усиливаются при волнении, утомлении и попытках выполнения любого движения.
Различают несколько разновидностей гиперкинезов: атетоз, малая хорея, хореоатетоз, торсионная дистония.
Гиперкинетическая форма ДЦП встречается приблизительно в 25% случаев. Самым главным признаком гиперкинетической формы ДЦП является непостоянство мышечного тонуса, непроизвольные мышечные сокращения мимической мускулатуры, мышц верхних и нижних конечностей, именуемые гиперкинезами. Движения малышей выглядят неловкими и несколько размашистыми, нарушается целенаправленный захват определённых предметов. В большинстве случаев в области мелких суставов рук могут образовываться подвывихи. Среди других признаков данной формы патологии можно выделить эмоциональную лабильность (неустойчивость настроения), а также нарушения вегетативного характера.
Если на фоне гиперкинетической активности проявляется спастическая симптоматика, то болезнь диагностируется как спастико-гиперкинетическая форма ДЦП.
Атонически-астатическая (атаксическая) форма ДЦП.
Атаксия (греч. беспорядок) — нарушение согласованности движений различных мышц при условии отсутствия мышечной слабости; одно из часто наблюдаемых расстройств моторики. Здесь мы имеем дело с поражением лобно-мосто-мозжечкового пути, лобных долей и мозжечка. Развивается при гипоксии, родовых травмах, недоношенности или переношенности, несовместимости крови матери и плода. Мышечный тонус не повышен, в отличие от других форм ДЦП, а понижен. С момента рождения слабо выражены или отсутствуют врождённые двигательные рефлексы: опоры, автоматической походки, ползания, защитный и хватательный рефлексы. Задерживаются установочный рефлекс на голову и цепные установочные рефлексы. Ребёнок долго не держит головку, контроль над её движениями снижен или отсутствует вообще.
Гемипаретическая (гемиплегическая) форма ДЦП.
Гемипаретическая форма ДЦП характеризуется односторонним поражением одноимённых (левых или правых) конечностей (руки и ноги).
Чаще развиваются параличи правой половины тела. Достаточно часто встречается у доношенных в отличие от недоношенных. При этой форме ДЦП поражены корковые отделы и подкорковые ядра правого или левого полушария головного мозга из-за недостаточного снабжения головного мозга кислородом (гипоксия), травмой плода во время родов, обусловленной узким тазом роженицы и большим размером плода.
Также причиной возникновения гемипаретической формы ДЦП может быть недоношенность или переношенность, гидроцефалия, патологическое положение плода в период родов, слабые потуги или обвитие шеи пуповиной.
Заболеванию способствуют наличие вирусных или бактериальных инфекций, а также сахарный диабет у матери, артериальная гипертензия, ожирение и пожилой возраст роженицы, стрессы.
Первые симптомы заболевания у ребёнка проявляются спустя несколько месяцев после рождения: рука, поражённая параличом, согнута в локте и прижата к телу, пальцы сжаты в кулак; поражённые конечности медленнее развиваются и растут, по сравнению со здоровыми; больной стремится чаще пользоваться здоровыми конечностями (например, берт игрушку только одной рукой); при попытках сидеть падает на спину, задерживается способность сидеть самостоятельно; ребёнок начинает ходить позже ровесников, нога с мышечным параличом всегда разогнута, не способна быть опорой во время ходьбы, сухожильные рефлексы усилены; у некоторых детей наблюдается косоглазие.
Глава 3. Анатомо-физиологические особенности новорождённых. Опорно-двигательный аппарат
Развитие организма ребёнка после рождения
У здорового новорождённого ребёнка верхние и нижние конечности согнуты в суставах, кулачки сжаты (эмбриональная поза). Это связано с физиологическим усилением тонуса мышц-сгибателей. Ножки приведены к животу и немного изогнуты, постепенно они выпрямляются. Малыш не является уменьшенной копией взрослого, все его органы находятся в непрерывном процессе развития. В течение всего первого месяца жизни все системы (костная, дыхательная, кровеносная, нервная, пищеварительная) продолжают «дозревать».
Кожа новорождённых очень тонкая, нежная, богато снабжена кровеносными сосудами, легко смещается; эластична благодаря достаточной подкожной жировой клетчатке; обильно снабжена рецепторами, железами выделения и секреции и выполняет важнейшие функции в организме (защитная, очистительная, дыхательная, терморегулирующая и осязательная), облегчая работу лёгким и почкам. Кожа новорождённого всегда должна быть чистой, поэтому ежедневные купания для младенца необходимы. Поверхность кожи связана со всеми внутренними органами многообразными рефлекторными связями. В первые годы жизни у детей интенсивно увеличивается число инкапсулированных рецепторов, особенно на участках кожи, подвергающихся давлению и вибрации (массаж и физические упражнения этому способствуют). Любое возбуждение, возникающее при раздражении того или иного рецептора, попадая в центральную нервную систему, широко в ней распространяется. Иррадиация тем шире, чем сильнее и продолжительнее афферентное раздражение.
Скелетная мышечная система у новорождённого анатомически сформирована и составляет 25% от всей массы тела. Новые мышечные волокна, вначале очень тонкие, не образуются, мышечная масса растёт за счёт утолщения существующих мышечных волокон. Сокращения мышц слабые и вялые. Мышцы удлиняются за счёт роста в зоне перехода мышечных волокон в сухожилие, где концентрируется наибольшее количество ядер. Между мышечными волокнами расположены кровеносные капилляры, связанные с мелкими внутримышечными артериями и венами. При гипертонусе напряжение в мышцах препятствует нормальному кровоснабжению и нервной проводимости. Мышечные спазмы блокируют движения суставов и приводят к изменению позы ребёнка. Напряжение в затылочной области связано с крестцовым отделом и приводит к ограничению движений ребёнка.
Нервный аппарат мышц к моменту рождения сформирован не полностью, что сочетается с незрелостью сократительного аппарата скелетных мышц. По мере роста ребёнка происходит созревание как двигательной иннервации фазных скелетных мышечных волокон (смена полинейронной иннервации на мононейронную, уменьшение площади чувствительности к ацетилхолину, в зрелых нервно-мышечных синапсах приуроченной только к постсинаптической мембране), так и формирование дефинитивных нервно-мышечных единиц. Происходит также образование новых проприорецепторов с концентрацией их на участках мышц, испытывающих наибольшее растяжение.
Костная ткань новорождённых содержит мало солей кальция, имеет порозное сетчатое строение, в ней много воды и мало плотного вещества, поэтому кости новорождённых отличаются упругостью, эластичностью и гибкостью (в связи с чем они легко деформируются). Кости новорождённых имеют богатую сосудистую сеть, что способствует хорошему кровоснабжению и энергичному протеканию процессов, обеспечивающих рост.
Кости черепа новорождённого тонки и гибки, закреплены эластичной соединительной тканью перемычек и перепонок, и легко могут принять другую форму (например, когда ребёнок лежит всё время на одной стороне). Швы между костями черепа формируются постепенно, а особое строение суставных поверхностей этих костей обеспечивает им хорошую подвижность, достаточно выражен лобный (метопический) шов между двумя половинками лобной кости.
Мозговой отдел черепа состоит из нескольких костей: затылочной, лобной, клиновидной, височной и теменной. Монолитная затылочная кость находится сзади, под теменной костью головы, у детей до 3—6 лет состоит из соединения 4-х частей: основной (базилярной), двух латеральных и затылочной чешуи, отделённых друг от друга полосками нежной, пластичной и способной деформироваться ткани. Эти 4 части будут постепенно сближаться друг с другом и окостенеют к шестому году жизни ребёнка, а у некоторых детей только к десятому году жизни. До окончательного окостенения эти части подвижны, скользят относительно друг друга, смещаются в сторону. Окостенев, они сформируют затылочное отверстие, через которое проходит спинной мозг, опускаясь из черепа вниз по позвоночнику. В черепе имеется несколько суставов.
Атлантозатылочный сустав (между первым шейным позвонком и черепом) укреплён связками, которые обеспечивают сгибание и разгибание (кивание головой) и боковое сгибание. Атлантоаксиальный сустав обеспечивает вращение атланта вместе с черепом вокруг вертикальной оси. Место соединения суставов наиболее уязвимо во время родов, когда могут случиться вывихи и подвывихи.
Парный височно-нижнечелюстной сустав соединяет нижнюю челюсть с нижнечелюстной ямкой и суставным бугорком височной кости. Движение в суставе происходит во всех трёх плоскостях: вверх и вниз, назад и вперёд, и вбок. Височно-нижнечелюстные суставы отвечают за все движения человеческого рта, помогают разговаривать и жевать. При травматическом напряжении мышц и подвывихе височно-нижнечелюстного сустава челюсти находятся в состоянии полуоткрытости. Нарушение баланса мышц приводит к значительным колебаниям из стороны в сторону при открытии или закрытии рта. Именно такая картина наблюдается у детей с ДЦП: асимметрия рта, затруднения в процессе жевания, глотания и произнесения слов.
Суставы головы оказывают сильное рефлекторное влияние на тонус всех мышц спины. Нарушение тонуса мышц, рефлексов и движений ведёт к нарушениям взаимоотношений и положения позвонков в разных отделах позвоночника, прежде всего, на шейном уровне, так как с него начинается взаимодействие врождённых и вновь развивающихся рефлексов при развитии движений ребёнка. Например, у ребёнка в первый месяц жизни начинает формироваться лабиринтный установочный рефлекс (ЛУР) с головы на шею, позволяющий поднимать голову ребенку, когда он лежит на животе. Смещение основания костей черепа, изменение положения затылочной кости при родовой травме может вызвать цепную реакцию. В этом случае позвонки шейного отдела, грудного и поясничного становятся неправильно, разворачивается крестец, тазовые кости, бёдра, голени, и деформация доходит до стоп, формируя неправильную установку — вальгус.
Главной отличительной особенностью черепа новорождённого является наличие родничков.
Роднички — это неокостеневшие участки перепончатого черепа, которые располагаются в местах формирования будущих швов. Именно благодаря этим участкам происходит существенное смещение самих костей черепа, что обеспечивает возможность прохождения головы плода по узким местам родовых путей. Всего 6 родничков: два лежат по срединной линии, четыре боковых.
Самый большой передний лобный родничок (2х2,5—3 см) расположен в виде ромба в теменной области по ходу швов на месте сближения двух половинок чешуи лобной кости и теменных костей новорождённого, зарастает на втором году жизни. В теменной области находится центр двигательного анализатора. Боковой передний родничок помещается в месте схождения лобной, теменной, основной и височной костей, а боковой задний — между затылочной и височными костями. Ко времени рождения малый и боковые роднички у большинства детей закрываются. Швы между костями свода черепа не сформированы, края гладкие, зубцы начинают формироваться на третьем году жизни.
Сроки зарастания родничка — важный диагностический признак, при нарушениях нужна консультация педиатра.
Все кости черепа действуют синхронно, имеют единый ритм движения, совпадающий с ритмом спинномозговой жидкости (ликвора). Череп в зависимости от краниосакрального ритма меняет свою форму. Почувствовать этот ритм может только опытный, тренированный специалист. Череп и крестец соединены между собой твёрдой мозговой оболочкой, поэтому движения в черепе передаются и крестцу, вместе они работают как единое целое, помогая циркуляции спинномозговой жидкости вокруг мозга и поступлению её вниз, в крестец, мягкие движения которого синхронны пульсации черепа. Нарушения краниосакрального ритма могут быть факторами многих расстройств организма, в том числе детского церебрального паралича [31].
Таким образом, правильное положение костей черепа обеспечивает их подвижность и нормальный ритм движения. Если кости черепа наезжают одна на другую, это, в свою очередь, может ограничивать венозные структуры внутри черепа и в результате приводить к снижению объёмов кровоснабжения мозга. Эти структурные изменения могут влиять на функции мозга и ствола мозга.
Между затылочной и лобной костями под кожей расположена сухожильная широкая пластина — шлем. Она плотно сращивается с волосистой частью и рыхло — с надкостницей черепных костей. К передним отделам шлема относят лобное брюшко, к задним — затылочное. Сухожильный шлем и части волокон, связанные с ним, получили название надчерепной мышцы головы.
Мягкие покровы головы у новорождённых отличаются тонкостью и нежностью, хотя подкожная жировая клетчатка развита довольно хорошо. В подкожной клетчатке лобно-теменно-затылочной области, в отличие от взрослых, мало соединительнотканных перемычек, идущих от кожи к апоневротическому шлему. Они очень нежные. Апоневроз очень тонкий. Толстая сочная надкостница сращена с черепом только по ходу швов, в других местах она легко отслаивается от костей. В мягких покровах черепа много сосудов, особенно венозных, которые анастомозируют с венами лица [32, 33].
Лицевой отдел головы у новорождённых отличается слабым развитием костей, особенно нижней челюсти. Последняя состоит из двух половинок с недоразвитой альвеолярной частью, поэтому длина лица значительно меньше его ширины. Мышцы лица как жевательные, так и мимические, плохо развиты, тонки и мало дифференцированы. Артерии лица новорождённых начинаются ниже, чем у взрослых, мало изогнуты и более полого направлены вперёд и вверх на лицо. Вены лица отличаются обилием анастомозов между собой и глубокими венозными сплетениями глазницы, крылонёбной ямки. Лимфатические сосуды лица немногочисленны, ориентированы в сторону мочки уха и в поднижнечелюстную область. Глубокие лимфатические сосуды следуют к глубоким лимфатическим узлам, расположенным по ходу крупных кровеносных сосудов шеи.
Височная ямка относительно мала, она заполнена слаборазвитой височной мышцей. Височная фасция состоит из двух очень тонких пластинок. В височной области коры локализуется корковое представительство вестибулярного анализатора, отвечающего за перераспределение тонуса мышц, направленных на установление исходного положения тела.
Шея имеет тонкие и рыхлые кожу, подкожную жировую клетчатку и фасции. В межфасциальных щелях и пространствах, окружая сосуды и нервы, залегает рыхлая жировая клетчатка, которая допускает значительное смещение органов, сосудов и нервов при движениях головой.
Позвоночник новорождённого почти целиком состоит из хряща, не имеет изгибов, постепенно замещается костной тканью, хрящ при этом разрушается. Кости разных отделов скелета завершают своё формирование в различное время. Окостенение позвоночника происходит постепенно и завершается к 20—25 годам. Утолщение кости происходит вследствие наложения нового костного вещества со стороны надкостницы. Соединительнотканная оболочка, из которой состоит надкостница, богато снабжена кровеносными сосудами и нервами, которые обеспечивают рост кости, её утолщение. Для роста костей очень важен витамин А, при его недостатке происходит сужение сосудов надкостницы, и кость перестаёт расти. Соединение позвоночника с черепом допускает движения вокруг трёх осей, как в шаровидном суставе: разгибание (полуостистая мышца головы, ременная мышца головы, трапециевидная мышца) и сгибание (грудино-ключично-сосцевидная мышца и лестничные мышцы), вращение (полуостистая мышца головы) — вокруг фронтальной оси, боковой наклон в разные стороны — вокруг сагиттальной оси, ротацию вправо и влево — вокруг вертикальной оси.
Таз новорождённых состоит из отдельных несросшихся костей. На поверхности подвздошной кости имеется суставная поверхность для сочленения с крестцом.
Суставы новорождённых в большинстве подвижны в нескольких плоскостях, но изолированные суставные движения не свойственны ребёнку раннего возраста. Коленный сустав сформирован ещё не полностью и находится в состоянии сгибания. Мышечное напряжение и двигательные расстройства, как следствие родовой травмы, ухудшают кровоснабжение и иннервацию тканей. Напряжения в мышцах приводят к изменению в суставах — положение тела изменяется. Мышечные спазмы являются причиной блокирования суставов и приводят к ограничению движений. Блокирование в одном участке позвоночника вызывает функциональные напряжения в отдалённых областях. Наибольшее значение в этом смысле имеет блокирование в ключевых регионах: шейно-головном, шейно-грудном, грудопоясничном, пояснично-крестцово-подвздошном [34].
Во время естественных родов младенец получает мощную проприоцептивную стимуляцию, которая «запускает» многие процессы в организме. При нарушении проприоцептивной чувствительности у ребёнка наблюдается задержка моторного развития, неловкость в движениях, нарушение координации, ходьба на носочках, проблемы в артикуляции.
«В случае идиопатического сколиоза и асимметрии позвоночника уменьшается точность проприорецепции верхних конечностей» [35].
Опорно-двигательный аппарат
Опорно-двигательный аппарат человека представляет собой совокупность структур (кости, суставы, скелетные мышцы, сухожилия), обеспечивающих каркас и опору тела, возможность совершать движения и передвигаться.
Основой движения человека являются его суставы — подвижные соединения поверхности костей (посредством связок, мышц, дисков и сухожилий). Суставы окружены специальной защитной сумкой, где находится суставная (синовиальная) жидкость, которая не даёт стираться основаниям костей. Существуют формы суставов, которые являются неподвижными или малоподвижными и с возрастом могут превращаться в костную ткань. Они находятся в основании черепа, а также скрепляют кости таза.
Связки по строению состоят из плотной ткани, они обеспечивают дополнительную прочность и форму. Каждый сустав имеет типичную модель движения. От анатомической формы суставов зависят пассивные движения. Проходящие в области сустава мышцы определяют объём активных движений [34].
Существует три основных направления движений, они и определяют функции суставов:
1. Сагиттальная ось выполняет функцию отведения-приведения.
2. Вертикальная ось выполняет функцию супинации-пронации.
3. Фронтальная ось выполняет функцию сгибания-разгибания.
Суставы головы. Череп человека насчитывает 8 парных и 7 не парных костей. Они соединены между собой плотными фиброзными швами, кроме костей нижних челюстей. У новорождённых кости крыши черепа представлены хрящевой тканью, а швы ещё мало похожи на соединение. С возрастом они крепнут, плавно превращаясь в твёрдую костную ткань.
Височно-нижнечелюстной сустав является единственным подвижным суставом головы. Движение происходит вверх и вниз, назад и вперёд, и вбок, что обусловлено ежедневным процессом приёма пищи.
Атлантоаксиальный сустав позволяет совершать вращение головы вокруг вертикальной оси (череп и атлант двигаются как единое целое).
Атлантозатылочный сустав отвечает за сгибание-разгибание (кивание головой) и боковое сгибание головы.
Суставы между дугами позвонков имеют ограниченное движение, но обладают способностью значительного движения во всём позвоночном столбе.

Позвоночник здорового ребёнка постепенно приобретает S-образную форму (как у взрослого человека) только после года. Сначала в возрасте от 2-х до 4-х месяцев начинает формироваться шейный лордоз — выгиб шейного отдела позвоночника вперёд. Этот естественный процесс происходит, когда ребёнок, лёжа на животе, поднимает головку. К возрасту 6 месяцев у него формируется поясничный лордоз. Примерно на 7 месяце у ребёнка формируется грудной кифоз (изгиб позвоночника назад), как последствие того, что спинка малыша слегка искривляется, когда он начинает садиться. Все эти изменения способствуют правильному формированию костно-мышечной системы ребёнка и строению тела.
В позвоночнике человека возможны движения: сгибание (наклоны вперёд) и разгибание (выпрямление) вокруг фронтальной оси. Отведение и приведение (наклоны в стороны) вокруг сагиттальной оси. Вращение туловища (скручивание, ротация, поворот вправо и влево) вокруг вертикальной (продольной) оси. Объём и направление движений в каждом из отделов (шейный, грудной, поясничный) позвоночного столба неодинаковы.

Шейный отдел позвоночного столба является наиболее подвижным в связи с большой высотой межпозвоночных дисков и расположением суставов, чьи поверхности позволяют производить в них скольжение. В шейном отделе позвоночника суставы выполняют следующие движения: сгибание, разгибание, боковое сгибание с вращением (т.е. боковое сгибание не может произойти без элемента вращения и наоборот).
В шейно-грудном переходе подвижный отдел позвоночника граничит с относительно малоподвижным грудным отделом, эта зона часто подвержена функциональным нарушениям.
В грудном отделе: вращение, всегда связанное с элементами бокового сгибания и наоборот. Могут происходить только небольшое сгибание и разгибание (ограниченные наличием рёбер и грудины). Грудной отдел позвоночного столба наименее подвижен, что обусловлено небольшой толщиной межпозвоночных дисков, сильным наклоном книзу остистых отростков, а также наличием соединений с рёбрами. В грудном отделе могут происходить только небольшое сгибание и разгибание (ограниченные наличием рёбер и грудины) и вращение, всегда связанное с элементами бокового сгибания.
Грудопоясничный переход отличается особенностями анатомического строения: суставные поверхности верхних суставных отростков, как и всего грудного отдела, находятся во фронтальной плоскости, а суставные поверхности нижних отростков — как поясничном отделе, — преимущественно в сагиттальной плоскости.
Двенадцатый грудной позвонок (Т12) является самым крупным, сильным и низшим из грудных позвонков, он несёт на себе наибольший вес и наиболее подвержен стрессу травм (протрузии, грыжи). Позвонок Т12 является узловой точкой, на которой сколиозирование поясничного отдела переходит в противоположный изгиб грудного отдела. Грудопоясничный переход остаётся неподвижным. В поясничном отделе: сгибание, разгибание, может происходить только небольшое вращение вокруг сагиттальной оси.
Прочную и маневренную опору рукам создаёт пояс верхних конечностей, один из самых нагружаемых суставных комплексов человеческого организма. Эта часть скелета структурно связана с верхним и шейным отделом позвоночника.
Основные кости пояса верхних конечностей: ключица, которая формирует с грудиной обычный сустав и лопатка, связанная с костями туловища мощными мышцами. В результате плечи активно участвуют в движениях рук, увеличивая амплитуду и, соответственно, эффективность работы.
Суставы пояса верхних конечностей включают сочленения: грудинно-ключичный, акромиально-ключичный.
Грудинно-ключичный сустав образован суставными поверхностями грудинного конца ключицы и ключичной вырезки грудины, имеет три оси движения: круговые и вращательные, выдвижение плеча вперёд-назад и вверх-вниз.
Акромиально-ключичный сустав образован суставными поверхностями акромиального конца ключицы и акромиона лопатки. Движения сочетаются с движениями в грудино-ключичном суставе.
Суставы свободной верхней конечности
Плечевой сустав образован суставными поверхностями головки плечевой кости и суставной впадиной лопатки, обладает самой высокой свободой движения в теле. Мышцы-манжеты вращающего устройства (надостная, подостная, малая круглая и подлопаточная мышцы) удерживают плечевую кость внутри впадины. Движения: вокруг фронтальной оси — сгибание и разгибание; вокруг сагиттальной оси — отведение и приведение руки к туловищу; вокруг вертикальной оси — вращение, а также круговое движение.
Локтевой сустав — один из самых сложных суставов человеческого тела. Он состоит сразу из трёх суставов: плечелучевого, плечелоктевого и проксимального лучелоктевого. Движения: вокруг фронтальной оси — сгибание и разгибание; вокруг вертикальной оси — вращение кнаружи и кнутри. В локтевом суставе отсутствуют боковые движения.
Лучезапястный сустав играет связующую роль в строении кисти, обеспечивает движения кистью в направлении отведения-приведения и сгибания-разгибания.
Нижние конечности человека удерживают вес туловища и осуществляют его перемещение в пространстве. Две обширные тазовые кости и крестец с копчиком составляют скелет пояса нижних конечностей путём соединения нескольких больших костей: подвздошной, седалищной, лобковой и крестцовой.
К костям свободной нижней конечности (ног) относятся: бедренная, кости голени и стопы. Кости стопы в свою очередь подразделяются на кости предплюсны, плюсны и фаланги пальцев.
Тазобедренный сустав, самый подвижный сустав нижних конечностей человека, образован вертлужной впадиной и головкой бедренной кости. Вертлужная впадина предотвращает вывихи бедра, ограничивая движение кости в её пределах. Округлённая, почти шарообразная головка бедра (бедренная кость), плотно прилегает к вертлужной впадине, глубокой выемке в тазовой кости. Эластичная связка головки бедра позволяет совершать бедру движения вокруг фронтальной оси — сгибание и разгибание; вокруг сагиттальной оси — вращение с большой амплитудой. Также возможно круговое движение.
Тазовая кость (os coxae) у детей состоит из трёх костей: подвздошной, лобковой и седалищной, соединённых в области вертлужной впадины хрящом. После 16 лет хрящ замещается костной тканью, и образуется монолитная тазовая кость.
Функции таза: опорная — удерживает вес туловища; защитная — предупреждает получение повреждений; двигательная — обеспечивает способность человека ходить.
Крестцово-подвздошный сустав парный, соединяет боковой отдел крестца и подвздошную кость, является главным связующим звеном между тазом и позвоночником, принимающим на себя основную нагрузку при движении или смене положения тела, стабилизирует положение тела при сидении, амортизирует нагрузку, идущую он ног к позвоночнику.
Большеберцово-малоберцовый сустав образован малоберцовой суставной поверхностью большеберцовой кости и суставной поверхностью головки малоберцовой кости.
Коленный сустав является самым сложным и тяжёлым по строению. Его образуют три кости: надколенник, дистальный конец бедренной и проксимальный конец большеберцовой костей. Полость выстлана синовиальной оболочкой, вырабатывающей жидкость — своеобразную смазку, которая облегчает движения. В толще сухожилия четырёхглавой мышцы бедра расположен надколенник или надколенная чашечка, которая представляет собой самую крупную сесамовидную кость. Она заключена в сухожилие четырёхглавой мышцы бедра и участвует в образовании коленного сустава, защищая его от чрезмерных боковых смещений частей бедренной и большеберцовой костей. Надколенник можно с лёгкостью прощупать через кожу, а также смещать в разные стороны при полном разгибании колена.
Голеностопный сустав блоковидный, образован с помощью суставной поверхности таранной кости и суставных поверхностей дистальных концов малоберцовой и большеберцовой костей. Суставная капсула практически на всём протяжении прикреплена к краю суставного хряща и отступает от него только на передней поверхности таранной кости. На боковых поверхностях сустава находятся его связки. Движения: вокруг фронтальной оси — сгибание и разгибание; при согнутом состоянии возможны небольшие движения стопы в стороны. Благодаря специальным сочленениям в голеностопе мы можем шевелить пальцами ног. Соединительные ткани, связки голеностопного сустава обеспечивают костным структурам стабильность и подвижность, препятствуют формированию неправильного положения стопы. Самым прочным является ахиллово сухожилие, однако оно уязвимо к повреждениям из-за малой пластичности.
Стопа в жизни человека является предметом повседневной нагрузки, а также обладает важным амортизационным эффектом. Она состоит из множества мелких суставов. Кости стопы разделяют на кости предплюсны, плюсневые кости и фаланги пальцев.
Мышцы
Форму человеческого тела определяют скелет и мышцы. Мышцы, или мускулы (от лат. Musculus — мышца) — часть опорно-двигательного аппарата, органы тела, состоящие из упругой эластичной ткани, способные сокращаться под влиянием нервных импульсов. Предназначены для выполнения различных действий: движения тела, поддержания позы, сокращения голосовых связок, дыхания. Работой всех мышечных тканей управляет нервная система, которая обеспечивает их связь с головным и спинным мозгом и регулирует преобразование химической энергии в механическую.
В зависимости от особенностей строения мышцы человека делят на три типа или группы: скелетные, гладкие и сердечные.
Гладкие мышцы, или мышцы непроизвольных движений (управляются вегетативной нервной системой), находятся, главным образом, в стенках полых внутренних органов — кровеносных сосудах, коже, пищеводе, мочевом пузыре. Они играют важную роль в процессах, не зависящих от нашего сознания, например, в перемещении пищи по пищеварительному тракту. Сокращаются медленно и длительно.
Сердечная (поперечнополосатая) мышечная ткань составляет отдельную группу мышц. Сокращения сердечной мышцы не подконтрольны сознанию человека, она иннервируется вегетативной нервной системой.
В данной работе нас интересуют прежде всего скелетные, или поперечнополосатые мышцы, число которых у каждого из нас более 600. Сокращение данного типа мышц полностью контролируется человеком. Объединенные со скелетом человека, они образуют опорно-двигательный аппарат. Ни одно действие или физическое упражнение не совершается изолированно одной мышцей. В работе всегда принимают участие несколько мышечных волокон. Мышцы совершают перемещения во всех суставах, удерживают тело в вертикальном положении, обеспечивают движения рук и ног.
В зависимости от вида взаимодействия различают несколько групп: мышцы-синергисты, агонисты, антагонисты, пронаторы, супинаторы.
Мышцы-синергисты — это отдельные взятые мускулы, совершающие совместное действие с другими в одном конкретном движении, помогая друг-другу (спина — бицепсы; трицепсы — грудные мускулы; ноги — ягодицы; трапециевидная и дельтовидная мышцы для подъёма рук).
Агонисты — скелетные мышцы, которые выполняют движения в определённой части человеческого тела. Во время сокращения мышцы-агониста мышца, которая ей противодействует — антагонист, расслабляется. При сгибании руки, к примеру, бицепс — агонист, а трицепс-антагонист. То есть, агонистом может быть любая мышца, для её определения необходимо конкретное движение. Например, при сгибании рук в локтевом суставе агонистом выступает двуглавая мышца плеча.
Мышцы–антагонисты представляют собой мышечные группы или мышцы, выполняющие противоположные анатомические функции. Агонисты и антагонисты обычно расположены с разных сторон сустава (бицепс и трицепс). Сгибание плеча, когда работает бицепс (агонист), может привести к расслаблению трицепса (антагонист). К этой группе относятся: бицепс — трицепс; грудь — спина; бицепс бедра — квадрицепс; мышца, выпрямляющая позвоночник — прямая мышца живота; мышцы, отводящие бёдра — приводящие мышцы. В этих парах одна из групп выполняет движения сгибания, вторая — разгибания.
Мышцы сгибатели — разгибатели, то есть антагонисты, всегда работают слаженно, взаимно заменяя друг друга, но иногда они могут работать одновременно, поддерживая неподвижное, то есть статическое положение тела в пространстве: известная поза планки, в которой тело неподвижно зависает над полом, упираясь только на кисти рук и пальцы стоп. Прямая мышца живота и продольная вдоль позвоночника наряду с поясничной мышцей также являются яркими представителями сгибателей и разгибателей тела, благодаря их скоординированной работе тело человека принимает различные положения в пространстве — вертикальное положение торса, наклон вперёд или прогиб назад.
Аддукторы и абдукторы.
Аддукторы (от лат. Adduce — приводить). Приводящая мышца бедра — сложноустроенная мускульная группа, которая образует самое крупное волокно, протягивающееся по внутренней стороне бедра. Она подтягивает конечность к середине туловища, осуществляет сгибание бедра, сведение ног к центру и вращение бёдер кнаружи (супинация). Мышцы, приводящие бедро — гребешковая, длинная, короткая и большая приводящая.
Абдукторы (от лат. Abducere — отводить), абдукция — отведение конечности кнаружи относительно средней линии тела (например, отведение мизинца от остальных пальцев). К абдукторам относятся: большая, средняя и малая ягодичные мускулы, располагаются на внешней стороне бедренной части тела. С их помощью отводятся конечности и стабилизируется тазобедренный отдел туловища.
Вращение обеспечивается пронаторами (вращение внутрь) и супинаторами (вращение наружу).
Нарушение сократительной функции мышц (травмы, растяжения, нарушение нервной или гуморальной регуляции), их способности к поддержанию нормального тонуса отрицательно влияет на физиологическую активность множества процессов в организме, однако мышцы обладают хорошей способностью к восстановлению.
Тонические и фазические мышцы. Выделяют два типа скелетных мышечных волокон: медленные (красные, тонические) и быстрые (белые, фазические). В некоторых мышцах находятся только быстрые или только медленные волокна, в других же — и те, и другие одновременно. Благодаря двум типам волокон организм может поддерживать позу и осуществлять движения.
Тонические мышцы обладают способностью к длительному сокращению, участки напряжения плавно чередуются с участками расслабления и мышечное напряжение может поддерживаться длительное время, удерживая позу и положение тела. Тонические мышцы, преимущественно короткие, расположены в глубоких слоях мышц конечностей и туловища.
Фазические мышцы обеспечивают быстрые сокращения, они важны для обеспечения быстрых, крупноамплитудных движений. Это преимущественно длинные мышцы, расположенные ближе к поверхности тела. Фазические мышцы, можно сказать, используются для движения, а тонические — для удержания.
Тонические мышцы тяготеют к укорочению: трапециевидная (верхний и средний пучок); малая и большая грудные мышцы; бицепс; сгибатели предплечья; короткая, длинная и приводящая мышцы; напрягатель широкой фасции; прямая мышца бедра; латеральная широкая мышца бедра; мышца, выпрямляющая позвоночник (шейный и поясничный отделы); мышца, поднимающая лопатку; тонкая мышца, полуперепончатая мышца; полусухожильная мышца; двуглавая мышца бедра; икроножная и камбаловидная мышцы.
Фазические мышцы, наоборот, тяготеют к ослаблению: мышцы живота; медиальная широкая мышца бедра; передняя большеберцовая мышца; малоберцовые мышцы; трапециевидная мышца (нижний пучок); мышца, выпрямляющая позвоночник (грудной отел); ромбовидные мышцы; трицепс; ягодичные мышцы (большая, средняя и малая).
Важно укреплять фазические мышцы и растягивать тонические. Например, при повреждении плечевого сустава во время родов затормаживаются и атрофируются дельтовидная, подостная и надостная мышцы; спазматически сокращаются грудные мышцы, широчайшая мышца спины, подлопаточные мышцы. При пониженном мышечном тонусе обычно расслаблены ахилловы сухожилия, что приводит к подвывихам в голеностопном суставе. Повышенный мышечный тонус прямых мышц бедра и подвздошно-поясничной мышцы способствует сгибательно-приводящей ротационной установке в тазобедренном суставе.
Мышцы головы подразделяются на мышцы лица, жевательные, подзатылочные и мышцы органов головы.
Мышцы лица при сокращении приводят в движение кожу лица и придают лицу определённое выражение (мимику). Между затылочной и лобной костями под кожей расположена сухожильная широкая пластина — шлем (скальп, апоневроз). Сухожильный шлем и части волокон (височно-теменная мышца), связанные с ним, получили название надчерепной мышцы головы.
Затылочная мышца является антагонистом лобной мышцы и после сокращения лобной возвращает кожу назад. При сокращении лобной мышцы на лбу образуются поперечные борозды, кожа лба оттягивается кверху, брови поднимаются.
Лобная мышца начинается от апоневроза головы (приблизительно в области волосистой части головы), занимает всю поверхность лба и оканчивается в коже лба, переплетаясь с волокнами круговой мышцы глаза, мышцы, сморщивающей брови, и пирамидальной мышцы.
Мышцы шейного отдела. Главное предназначение мышц шейного отдела позвоночника — удерживание, сгибание, разгибание и боковые наклоны головы, обеспечение разговорной речи и глотание. При сокращении грудино-ключично-сосцевидной мышцы с двух сторон и симметрично происходит разгибание головы по отношению к позвоночнику, сгибание шейного отдела по отношению к грудному и разгибание собственно шейного отдела позвоночника, усиливая шейный лордоз.
Сгибание головы относительно шейного отдела позвоночника и сгибание шейного отдела относительно грудного отдела зависят от передних мышц шеи. В подзатылочной части шейного отдела передняя прямая мышца и длинная мышца головы производят сгибание в нижних сочленениях позвонков. Длинная мышца шеи играет важнейшую роль в выпрямлении шейного отдела позвоночника и удержании его в прямом положении.
Боковой наклон головы происходит при одновременном сокращении мышц дорзальной, боковой и вентральной поверхности на уровне шейного отдела позвоночника, с одной стороны.
Ротация: поперечно-остистая, ременная мышца головы, грудино-ключично-сосцевидная.
На переднебоковой части шеи, от поперечных отростков шейных позвонков, начинаются лестничные мышцы, прикрепляясь на I и II рёбрах. Лестничные мышцы отвечают за боковые движения головы, приводят в движение шею и дыхательные мышцы, поднимая верхние рёбра. В небольшом шейном отделе человека расположены сразу все возможные элементы систем и органов: мышцы, нервы, кровеносные сосуды, лимфатические протоки и узлы, железы и спинной мозг, которые разделены соединительной тканью. Совокупность сплетений нервов и сосудов связывает работу головного мозга и периферии. В детском и молодом возрасте кожа в области шейного отдела упругая, эластичная, плотно облегает хрящи и другие выступы.
Трапециевидная мышца начинается на верхней выйной линии, наружном затылочном бугре, выйной связке. Прикрепляется к латеральной части ключицы, плечевому отростку и ости лопатки. Функция: верхняя часть мышцы поднимает лопатку и плечевой пояс, средняя часть приближает лопатку к позвоночнику, нижняя — тянет лопатку вниз. При фиксированном плечевом поясе обе трапециевидные мышцы тянут голову назад, при одностороннем сокращении мышцы наклоняют голову в соответствующую сторону, а лицо поворачивают в противоположную.
Мышцы верхней конечности делятся на две группы: мышцы пояса верхней конечности и мышцы свободной верхней конечности.
Мышцы пояса верхней конечности: дельтовидная, надостная, подостная, малая круглая, большая круглая, подлопаточная соединяют лопатку и ключицу с костями туловища и с плечевой костью, обеспечивают руке её подъём, опускание, отведение в сторону, вращают плечо кнаружи и внутрь, приводят плечо к туловищу.
Мышцы свободной верхней конечности подразделяются на мышцы плеча, предплечья и кисти. Мышцы плеча образую две группы — переднюю (сгибатели, бицепс) и заднюю (разгибатели, трицепс). Локтевая мышца располагается в области предплечья и разгибает его. Мышцы предплечья делятся на две группы — переднюю (сгибатели, пронаторы) и заднюю (разгибатели, супинатор). Лучевой сгибатель запястья отвечает за сгибание кисти, отведение кисти вместе с лучевым разгибателем запястья. Мышцы-разгибатели запястья и пальцев разгибают и супинируют кисть, разгибают пальцы.
Мышцы нижней конечности подразделяются на мышцы пояса нижних конечностей (мышцы таза) и мышцы свободной нижней конечности — бедра, голени и стопы. Мышцы таза окружают тазобедренный сустав и обеспечивают движение в суставе вокруг трёх его осей. Мышцы таза разделяют на переднюю группу (подвздошно-поясничная мышца — сгибает бедро в тазобедренном суставе, вращает бедро кнаружи; при фиксированной нижней конечности сгибает поясничный отдел позвоночника, наклоняет таз и туловище вперёд; малая поясничная мышца, которая наблюдается в 60% случаев. Её функция — натягивает подвздошную фасцию, создаёт дополнительную опору для подвздошно-поясничной мышцы).
Задняя группа мышц таза располагается в три слоя — поверхностный, средний и глубокий. Поверхностный слой задней мышцы: большая ягодичная мышца (разгибает бедро, вращает бедро кнаружи, участвует в поддержании тела в вертикальном положении; напрягатель широкой фасции бедра (натягивает подвздошно-большеберцовый тракт, сгибает бедро, сгибает голень в коленном суставе и вращает его кнаружи); средний слой (средняя ягодичная мышца — отведение бедра, вращение его внутрь и кнаружи; при фиксированной нижней конечности наклоняет таз в свою сторону); глубокий слой: малая ягодичная мышца (отведение бедра, вращение бедра кнутри, вращение бедра кнаружи); грушевидная мышца (вращение бедра кнаружи и отведение); внутренняя запирательная мышца, верхняя близнецовая мышца, квадратная мышца бедра, наружная запирательная мышца (функция всех этих мышц — вращение бедра кнаружи).
Мышцы свободной нижней конечности подразделяются на мышцы бедра, голени, мышцы стопы. Мышцы бедра разделяют на три группы — переднюю, заднюю и медиальную.
Передняя группа мышц бедра: портняжная мышца (сгибание бедра и голени, вращение внутрь согнутой голени); четырёхглавая мышца бедра — состоит из четырёх головок: прямая мышца бедра, латеральная широкая мышца бедра, промежуточная широкая мышца бедра, медиальная широкая мышца бедра. Все четыре головки образуют мощное сухожилие, прикрепляющееся к надколеннику и переходящее в связку надколенника, которая прикрепляется к бугристости большеберцовой кости. Функция четырёхглавой мышцы бедра — разгибание голени, сгибание бедра.
Задняя группа мышц бедра: двуглавая мышца бедра (сгибание и вращение голени внутрь); полуперепончатая мышца (разгибание и приведение бедра, сгибание и вращение голени внутрь).
Медиальная группа мышц бедра: гребенчатая мышца, длинная приводящая мышца, короткая приводящая мышца, большая приводящая мышца, тонкая мышца. Мышцы медиальной группы обеспечивают общую функцию — приведение бедра и частично вращение его кнаружи.
Мышцы голени подразделяются на три группы: переднюю, заднюю и латеральную.
Передняя группа мышц голени — передняя большеберцовая мышца, длинный разгибатель пальцев, длинный разгибатель большого пальца. Передняя группа мышц обеспечивает разгибание и супинацию стопы, разгибание пальцев стопы.
Задняя группа мышц голени образует два слоя — поверхностный и глубокий. Поверхностный слой: трёхглавая мышца голени (икроножная, которая имеет две головки — медиальную и латеральную; и камбаловидная мышца). Функция — сгибание и супинация стопы, сгибание голени; подошвенная мышца (натягивает капсулу коленного сустава, участвует в сгибании голени и стопы). Глубокий слой задней группы мышц голени: подколенная мышца (сгибание голени, вращение её внутрь); длинный сгибатель пальцев (сгибание II –V пальцев, сгибание стопы, супинация стопы); задняя большеберцовая мышца (сгибание и приведение стопы, вращение стопы внутрь, супинация стопы); длинный сгибатель большого пальца стопы (сгибание большого пальца стопы, вращение стопы внутрь (супинация).
Латеральная группа мышц голени: длинная малоберцовая мышца (сгибание и отведение стопы, опускание медиального края стопы (пронация), укрепление поперечного свода стопы); короткая малоберцовая мышца (сгибание и отведение стопы, подъём латерального края стопы (пронация).
Мышцы стопы делятся на мышцы тыла стопы и мышцы подошвы.
Мышцы тыла стопы: короткий разгибатель пальцев (разгибание и отведение II — V пальцев стопы); короткий разгибатель большого пальца стопы (разгибание большого пальца стопы).
Мышцы подошвы стопы делятся на три группы — медиальную, латеральную и среднюю.
Медиальная группа: мышца, отводящая большой палец стопы; короткий сгибатель большого пальца стопы; мышца, приводящая большой палец стопы.
Латеральная группа мышц подошвы стопы: мышца, отводящая мизинец стопы, короткий сгибатель мизинца стопы.
Средняя группа мышц подошвы стопы: короткий сгибатель пальцев, квадратная мышца подошвы, червеобразные мышцы, тыльные межкостные мышцы, подошвенные межкостные мышцы.
На нижней конечности выделяют следующие фасции: 1) фасции мышц таза; 2) фасции бедра; 3) подколенную фасцию; 4) фасцию голени; 5) фасцию стопы.
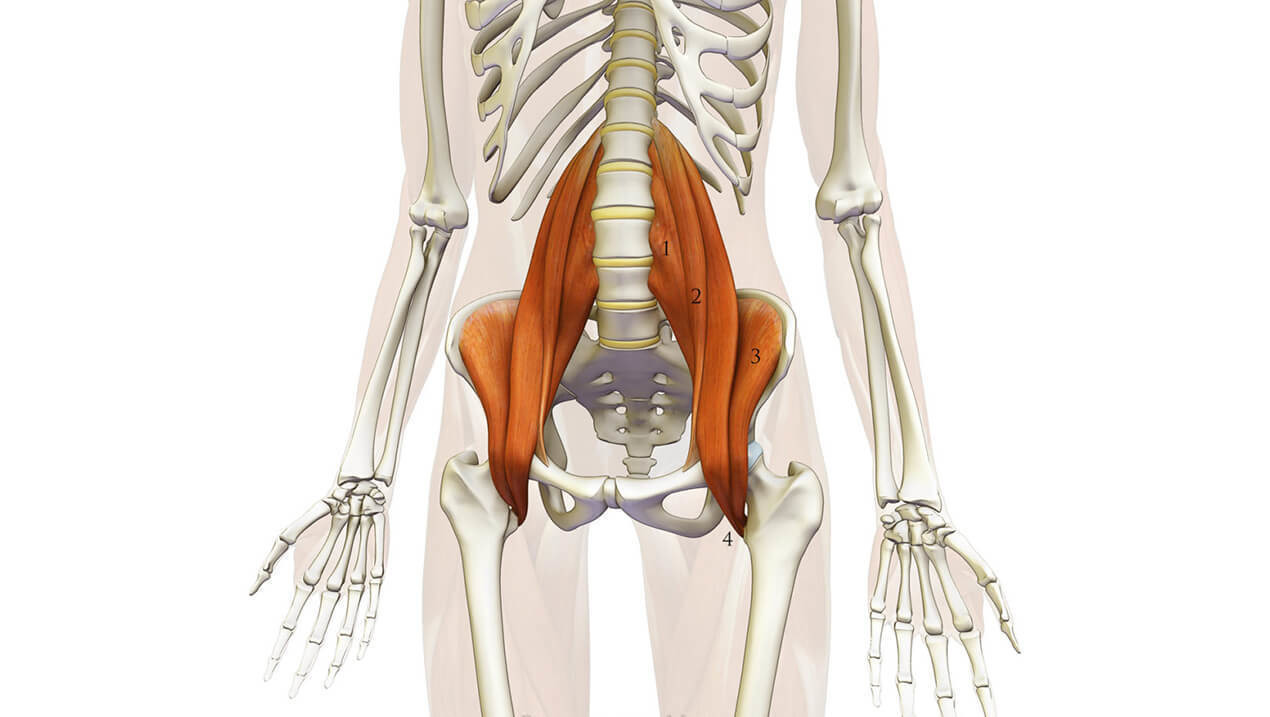
Поясничная мышца (psoas) — самая глубокая, одна из важнейших, единственная мышца человеческого тела, соединяющая позвоночник с ногами (мышца-сгибатель). Осуществляет сгибание и супинацию бедра в тазобедренном суставе. При фиксированной ноге сгибает поясничный отдел позвоночника.
Эта мышца отвечает за поддержание вертикального положения тела, осанку, пластику и грацию движений и участвует в подъёме ног при ходьбе.
Поясничные мышцы с обеих сторон начинаются от позвоночника, прикрепляясь к 12-му грудному позвонку (Т12) и к каждому из пяти поясничных позвонков. Отсюда они проходят вниз через брюшную полость и таз, а затем прикрепляются к верхней части бедренной кости.
Поясничная мышца делит сухожилие, прикрепляющее её к бедру, с ещё одной парой мышц (подвздошные мышцы). Вместе они образуют подвздошно-поясничную группу мышц, которые воздействуют на диафрагму, трапецию и квадратную мышцу поясницы.
При чрезмерном сокращении верхнего сегмента подвздошно-поясничной мышцы, гипертонусе поясничный отдел позвоночника входит в состояние гиперлордоза — избыточного прогиба, провоцируя формирование протрузий и грыж. При этом грудь может сжиматься, отчего страдает объём и качество дыхания.
При смещении таза, позвоночника и ног нарушается биомеханика нашего опорно-двигательного аппарата, ходьба начинается в коленных и тазобедренных суставах, а не в солнечном сплетении, как должно быть в норме.
Глава 4. Нервная система
Значение нервной системы в организме человека
Для функционирования человеческого организма важны все органы и системы органов, но именно нервная система делает человека разумным и мыслящим существом, является стимулятором работы мышц и всего опорно-двигательного аппарата. Нервная система человека представляет сложную разветвлённую структуру, которая обеспечивает наилучшее приспособление организма к воздействию внешней среды. Соединяя в одно целое чувствительность и двигательную активность, нервная система воспринимает изменения внутри тела и окружающего его пространства, передаёт и интерпретирует информацию и отвечает на полученные сигналы в виде определённой формы (в том числе — мышечного сокращения).
Всю деятельность центральной нервной системы определяют два главных и единственных противоположных процесса — возбуждение и торможение.
Возбуждение — это активный физиологический процесс, который возникает в нервной ткани под действием раздражителей, обеспечивает передачу информации в ЦНС и возможность дальнейшего проведения этой информации к исполнительным органам. Распространение процесса возбуждения на другие нервные центры называется иррадиацией. Она осуществляется благодаря многочисленным взаимосвязям нейронов одной рефлекторной дуги с нейронами других рефлекторных дуг, так что при раздражении одного рецептора возбуждение в принципе может распространяться в центральной нервной системе в любом направлении и на любую нервную клетку. Чем сильнее афферентное (от лат. Afferens — приносящий; несущий к органу или в него) раздражение и чем выше возбудимость окружающих нейронов, тем больше нейронов охватывает процесс иррадиации. Благодаря иррадиации возбуждения между различными нервными центрами возникают новые функциональные связи — условные рефлексы. На этой основе возможно, например, формирование новых двигательных навыков.
Торможение — это активный, неразрывно связанный с возбуждением процесс, приводящий к задержке деятельности нервных центров или рабочих органов. Торможение приспосабливает организм к условиям окружающей среды, участвует в образовании условных рефлексов, освобождает ЦНС от переработки менее существенной информации, выполняет охранительную функцию, защищая нервные центры от переутомления. Несмотря на то, что торможение является процессом, противоположным по сути возбуждению, оно неотъемлемо физиологически связано с ним, поскольку способствует локализации возбуждения в определённых участках ЦНС, включению в конкретные рефлекторные реакции не всех, а только лишь строго определённых нейронов. Выключение или ослабление центрального торможения приводит к невозможности нормального функционирования нервной системы.
И. П. Павлов выделял три основных свойства нервной системы:
1. Сила процесса возбуждения и торможения, зависящая от работоспособности нервных клеток. Сила возбуждения проявляется в функциональной выносливости, т.е. в способности выдерживать длительное, или кратковременное, но сильное возбуждение, не переходя при этом в противоположное состояние торможения. Сила торможения проявляется в способности к образованию различных тормозных условных реакций, таких, как угасание и дифференцировка.
2. Уравновешенность нервной системы, т. е. степень соответствия силы возбуждения силе торможения (или их баланс).
3. Подвижность нервных процессов, т.е. скорость смены возбуждения торможением и наоборот. Противоположностью подвижности является инертность нервных процессов. Нервная система тем более инертна, чем больше времени или усилий требуется, чтобы перейти от одного процесса к другому. Для деятельности центральной нервной системы характерна определённая упорядоченность и согласованность рефлекторных реакций, т. е. их координация.
Нервная система функционирует как единое целое с органами чувств и управляется основным органом — головным мозгом. Головной мозг соединяется со спинным. Спинной мозг — основной нервный ствол тела — проходит через канал, образованный отверстиями позвонков, и тянется от головного мозга до крестцового отдела позвоночника. С каждой стороны спинного мозга симметрично отходят нервы к различным частям тела. Осязание в общих чертах обеспечивается определёнными нервными волокнами, бесчисленные окончания которых находятся в коже. Вместе головной и спинной мозг составляют центральную нервную систему (ЦНС). Головной мозг человека содержит более 100 миллиардов нервных клеток (нейронов).
Нейроны — основные структурные и функциональные единицы нервной системы — возбудимые клетки, которые способны генерировать и передавать электрические импульсы (потенциалы действия). Каждый нейрон имеет расширенную центральную часть: тело — сому и отростки — дендриты и аксоны. Каждый нейрон имеет только 1 аксон, длина которого может достигать от нескольких микрон, до 1,0 — 1,5 метров. Скопление тел нейронов и коротких дендритов, покрытых тонкими оболочками, образуют серое вещество ЦНС, а их отростки (аксоны и дендриты) — белое вещество. Длинный отросток нейрона аксон проводит импульсы от тела нервной клетки к другим клеткам или тканям рабочих органов. Аксоны покрыты миелиновой оболочкой белого цвета, которая выполняет роль изолятора и увеличивает скорость проведения нервных импульсов вдоль мембраны отростков, предотвращает распространение на соседние ткани идущих по волокну нервных импульсов.
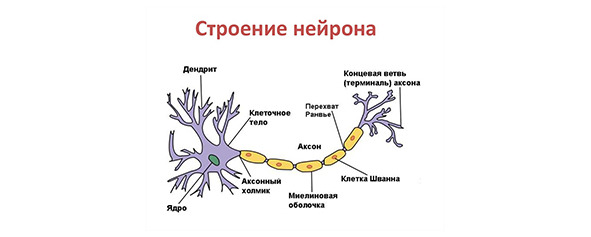
Древовидные отростки нейронов — дендриты, передают нервные импульсы от рецепторов к телу нервной клетки. Количество дендритов у разных нейронов различно. Дендриты чувствительных нейронов имеют на периферическом конце специальные воспринимающие аппараты — чувствительные нервные окончания или рецепторы.
Связь между нервными клетками осуществляется при помощи синапсов. Они образованы концевыми ветвлениями нейрита (аксона) одной клетки на теле, дендритах или аксонах другой. Кроме этого, структурной частью ЦНС являются глиальные клетки, осуществляющие трофическую, секреторную, защитную функцию и функцию опоры. Глиальные клетки составляют специфическое окружение для нейронов (нейроглию), поддерживают форму головного и спинного мозга, снабжают его питательными веществами, обеспечивают условия для генерации и передачи нервных импульсов, а также осуществляя часть метаболических процессов самого нейрона. Отходящие от ЦНС нервы составляют периферическую часть нервной системы (ПНС).
Кожа, суставы, связки, мышцы, внутренние органы и органы чувств отправляют по нейронам ПНС входные сигналы в ЦНС. В то же время, исходящие сигналы от центральной нервной системы периферическая нервная система посылает к мышцам. Благодаря ПНС осуществляется контроль за всеми частями организма и обеспечивается жизнедеятельность всех органов.
Периферическая нервная система делится на два подразделения — это вегетативная и соматическая системы ПНС.
Соматическая нервная система собирает информацию от органов чувств и передаёт эти данные в ЦНС, затем от ЦНС — в мышцы, обеспечивая двигательную активность.
Вегетативная нервная система (симпатическая, парасимпатическая, метасимпатическая) контролирует сердцебиение, кровоснабжение, дыхательную деятельность, обмен веществ и выполнение функций всех органов.
В состав ПНС входят многочисленные нервы, отходящие от головного и спинного мозга.
Нерв — это совокупность нервных волокон, связывающих головной и спинной мозг с кожей, мышцами, другими органами и тканями. Каждый нерв имеет оболочку и кровоснабжение. Различают спинномозговые нервы, связанные со спинным мозгом (31 пара) и черепно-мозговые (12 пар), связанные с головным мозгом. В составе одного нерва различают чувствительные (афферентные), двигательные (эфферентные) и смешанные нервы (количественное соотношение афферентных и эфферентных волокон приблизительно равно). Все спинномозговые нервы являются смешанными нервами. Среди черепно-мозговых нервов выделяют три вышеперечисленных типа нервов.
Необходимым условием нормальной мышечной деятельности является получение информации о положении тела в пространстве и о степени сокращения каждой из мышц. Эта информация поступает в ЦНС от рецепторов вестибулярного аппарата, глаз, кожи, а также от проприорецепторов (мышечно-суставных рецепторов).
Проприорецепторы расположены в опорно-двигательном аппарате (в скелетных мышцах, связках, фасциях, сухожилиях, коже) и свидетельствуют о их работе — сокращении мышц, изменения положения тела в пространстве, реагируют на сокращение и напряжение или расслабление и растяжение мышц. 30—50% волокон в любом нерве, подходящем к мышце, являются афферентными, несущими импульсы от проприорецепторов.
Благодаря проприорецепторам человек обладает чувством положения тела в пространстве (информация о положении каждого сустава и всех конечностей), чувством движения (осознание направления и скорости активного при мышечном сокращении и пассивного, вызванного внешними причинами движения суставов) и чувством силы (способность оценить мышечную силу, нужную для движений, или для удержания сустава в определённом положении).
Проприорецепторы являются источником возбуждений, поддерживающих мышечный тонус.
По характеру ответной реакции рецепторы делятся на: двигательные — находятся в мышцах; секреторные — в железах; сосудодвигательные — в кровеносных сосудах.
Вся деятельность нервной системы, по определению И. М. Сеченова, носит рефлекторный характер («рефлекс» обозначает «отражение»).
Рефлекс — это ответная реакция организма на раздражение, происходящая при участии нервной системы. Путь нервного импульса (нервного возбуждения) от рецепторов к исполнительному (рабочему) органу, возникший при раздражении в цепи нейронов из чувствительного, вставочного и эфферентного, получил название рефлекторной дуги. Все рефлексы у животных и человека подразделяются на безусловные и условные.
Безусловные рефлексы — врождённые, наследственно передающиеся реакции. Безусловные рефлексы осуществляются через уже сформированные в организме рефлекторные дуги.
Условные рефлексы — рефлексы, приобретённые организмом в процессе его индивидуальной жизни. Условные рефлексы осуществляются через вновь сформированные рефлекторные дуги на базе рефлекторных дуг безусловных рефлексов, с образованием между ними временной связи в коре больших полушарий.
Рефлексы в организме осуществляются с участием желез внутренней секреции и гормонов. Группа нейронов, необходимых для осуществления определённого рефлекса или для регуляции одной из функций организма, образует нервный центр.
Нервный центр — это совокупность взаимосвязанных нейронов, совместно выполняющих определённую функцию. В нервный центр могут входить нейроны (или группы нейронов), расположенные в разных отделах ЦНС. Любой нервный центр состоит из ядра и периферии.
Ядерная часть нервного центра представляет собой функциональное объединение нейронов, в которое поступает основная информация от афферентных путей. Повреждение этого участка нервного центра приводит к повреждению или существенному нарушению осуществления данной функции.
Периферическая часть нервного центра получает небольшую порцию афферентной информации, и её повреждение вызывает ограничение или уменьшение объёма выполняемой функции.
Наиболее крупные отделы периферической нервной системы человека:
1. Плечевое сплетение. 2. Кожно-мышечный нерв. 3. Лучевой нерв. 4. Срединный нерв. 5. Подвздошно-подчревный нерв. 6. Бедренно-половой нерв. 7. Запирательный нерв. 8. Локтевой нерв. 9. Общий малоберцовый нерв. 10. Глубокий малоберцовый нерв. 11. Поверхностный нерв. 12. Мозг. 13. Мозжечок. 14. Спинной мозг. 15. Межрёберные нервы. 16. Подрёберный нерв. 17. Поясничное сплетение. 18. Крестцовое сплетение. 19. Бедренный нерв. 20. Половой нерв. 21. Седалищный нерв. 22. Мышечные ветви бедренных нервов. 23. Подкожный нерв. 24. Большеберцовый нерв.
Нервные окончания расположены во всём человеческом теле. Они несут важнейшую функцию и являются составной частью всей системы.
Нервная ткань обладает свойством регенерации, которая происходит очень медленно и возможна только при наличии неповреждённого тела нейрона без отростков, ядра. Восстановление утраченных отростков идёт путём прорастания. Скорость регенерации аксонов составляет приблизительно 1,5—2 мм в день. Для полноценной работы нервной системы в целом необходима слаженная работа всех клеточных элементов, как глии, так и нейронов.
В случае гибели нейрона клетка нейроглии может приобретать свойства нейрона и выполнять его функцию. Любое малейшее повреждение нервной системы может вызвать серьёзные нарушения её работы. При травматическом поражении нервов (перерыв нерва полный, частичный, сотрясение, сдавление) нервные импульсы перестают поступать к мышцам, возникают параличи и парезы мышц, которые иннервируются этим нервом.
Нервным центрам свойственна пластичность (нейропластичность) — способность увеличивать свои функциональные возможности, перестраиваться и приспосабливать организм к изменяющимся условиям внешней и внутренней сред, а также восстанавливать утраченные связи после повреждения или в качестве ответа на внешние воздействия. Известно, что мозг наиболее пластичен и восприимчив к изменениям в раннем возрасте. Теперь не считают, что «нервные клетки не восстанавливаются».
Исследования учёных доказывают, что в организме человека в течение всей жизни идёт трансформация нейральных стволовых клеток, постоянная и естественная компенсация клеток мозга, утрачиваемых организмом в процессе жизнедеятельности или вследствие патологических причин. Нервные клетки головного мозга способны восстанавливать нервные волокна, повреждённые в результате тяжёлых черепно-мозговых травм. Здоровые нейроны, их аксоны и дендриты, как активно работающие, так и резервные, в борьбе за функциональную территорию «захватывают» освобождённые погибшими нервными клетками связи [36].
Чтобы вновь образовавшаяся нервная клетка выжила, она должна обрасти синаптическими контактами с другими клетками, то есть органично встроиться в структуру мозга, влиться в клеточный коллектив. А новые связи между нейронами появляются, когда человек усваивает какую-либо информацию — вот почему для процесса нейрогенеза так важно, чтобы мозг активно работал, получал новые впечатления и положительные эмоции, обучался новым умениям. Клетки, не создавшие с соседними таких связей, становятся лишними и погибают.
«Экспрессия нейрогенеза происходит во взрослом мозге при увеличенной физической активности, гипоксии, стрессе (несильном и недлительном), обучении, пребывании в благоприятной обогащённой среде» [37].
Главным условием существования и развития нервной системы является непрерывный поток информации от внешних объектов и рецепторов собственного организма в виде импульсов, идущих в ЦНС по восходящим афферентным путям. Гибель части нейронов и их дефицит в нейрональной сети более или менее полно компенсируется запуском аксодендритного ветвления сохранившихся нервных клеток с образованием новых дополнительных межнейрональных связей.
Развитие медицинской науки открывает новые возможности в диагностике и лечении неврологических заболеваний. Сравнительно недавно учёными обнаружена большая группа полипептидов — нейротрофические факторы, которые играют ключевую роль в развитии и сохранении структур как центральной, так и периферической нервной системы. Они принимают участие в регуляции роста, развития, дифференцировки и выживания клеточных популяций, процессах их адаптации к внешним воздействиям.
Нейротрофические факторы (НТФ) — регуляторные белки нервной ткани, которые синтезируются в её клетках (нейронах и глии). Они оказывают наиболее сильное трофическое влияние на все основные процессы жизнедеятельности нейронов, обусловливают пластичность нейрональной ткани и участвуют в восстановлении нарушенных функций. В регуляции нейрогенеза, роста и выживаемости нейронов в центральной нервной системе участвует важная сигнальная молекула — нейротрофический фактор головного мозга (BDNF) [38].
Нейротрофический фактор BDNF обладает замечательным свойством стимулировать рост нейронов, аксонов и дендритов, формирование синапсов и другие процессы нейропластичности не только в раннем онтогенезе, но и в мозге взрослого организма, что раньше считалось невозможным [39].
Новые исследования показывают, что для улучшения нейрогенеза важна деятельность блуждающего нерва (вагуса), который способствует восстановлению тканей головного мозга, стимулирует развитие нейронов и защищает их от повреждений, побуждает стволовые клетки давать начало новым клеткам, а также способствует повышению уровня нейротрофического фактора головного мозга (BDNF).
Развивающийся мозг ребёнка способен компенсировать пре- и перинатально приобретённые повреждения более эффективно, чем мозг взрослого. У новорождённых, перенесших гипоксию и не имеющих структурных изменений головного мозга, установлен повышенный синтез нейротрофических факторов: BDNF в 2—3 раза и VEGF — в 1,5—2 раза, что свидетельствует о хороших адаптационных возможностях нервной системы.
Нервная система новорождённых
При нормальном внутриутробном развитии и нормальных родах ребёнок рождается хотя и со структурно сформированной, но незрелой нервной системой. Число нервных клеток в коре головного мозга у новорождённого ребёнка и у взрослого человека одинаково. Но у новорождённого эти клетки ещё незрелы по своей структуре, они имеют очень мало отростков, соединяющих клетки коры между собой, а именно наличие этих связей обусловливает многие функции высшей нервной деятельности, такие, как память, эмоции, навыки. Не закончена миелинизация пирамидных путей, мозжечок развит слабо. Эти центры обеспечивают выживаемость новорождённого и процессы адаптации к окружающей среде. На протяжении первого года жизни малыша развитие коры головного мозга происходит достаточно быстро, и мы это замечаем по тому, как быстро меняется малыш. Его нервная система развивается буквально не по дням, а по часам. Прежде всего, совершенствуются все органы чувств, в том числе зрение и слух. Нервная система новорождённого очень чувствительна к недостатку кислорода вследствие высокого уровня обменных процессов, для которых требуется высокое насыщение крови кислородом. С этим связана уязвимость нервной системы плода и новорождённого к гипоксии (недостатку кислорода) в родах и в течение первых дней после родов. Тремор и физиологический мышечный гипертонус постепенно угасают после первого месяца жизни. Развитие нервной системы продолжается после рождения вплоть до пубертатного периода. Наиболее интенсивный рост и развитие головного мозга наблюдаются в первые два года жизни.
В первом полугодии заканчивается дифференцировка полосатого ядра, пирамидных путей. В связи с этим исчезает ригидность мышц, спонтанные движения заменяются произвольными. Мозжечок интенсивно растёт и развивается во втором полугодии, его развитие заканчивается к двум годам. С развитием мозжечка формируется координация движений. Различные области и поля коры заканчивают развитие в разные сроки. Центры движения, слуха, зрения созревают к 4—7 годам. Лобная и теменная области окончательно созревают к 12 годам. Завершение миелинизации проводящих путей достигается только к 3—5 годам постнатального развития. Незавершённость процесса миелинизации нервных волокон определяет относительно низкую скорость проведения возбуждения по ним. Окончательное созревание проводимости достигается в 10—12 лет.
Миелинизацией называется процесс образования особой оболочки, покрывающей нервные окончания. Эта оболочка играет роль своеобразной изоляции, обеспечивающей распространение нервного импульса из нервной клетки на орган или мышцу, но не на группу мышц. Поскольку к моменту рождения далеко не все нервные окончания имеют миелиновую оболочку, любой нервный импульс, проходящий по нервному пучку, объединяющему в себе множество нервных волокон, распространяется и на соседние волокна. Так, если новорождённый испытывает дискомфорт или болезненные ощущения, этот сигнал «передаётся» всему организму. Это является одной из причин столь выраженного беспокойства ребёнка вследствие кишечных колик: боль в животе распространяется на соседние органы.
Тактильная чувствительность возникает на 5—6 неделе внутриутробного развития исключительно в периоральной области и к 11—12 неделям распространяется на всю поверхность кожи плода. В период внутриутробного развития мышцы плода постоянно находятся в состоянии сгибания, что обеспечивает характерную позу плода. После рождения ребёнка в его скелетных мышцах сохраняется преобладание тонуса мышц-сгибателей, то есть малыш постоянно стремится занять так называемую позу эмбриона, но постепенно повышается активность двигательных центров, обеспечивающих тонус мышц-разгибателей. Благодаря этому становятся возможными активные движения.
Ещё одной интересной и важной особенностью функции нервной системы новорождённого является то, что всё его поведение подчиняется пищевой доминанте: если ребёнок голоден, у него тормозятся рефлексы, ещё более снижается возбудимость. Ему необходимо только одно — удовлетворение насущной потребности в пище. На ранних стадиях развития у растущего организма нервные центры обладают высокой степенью способности к компенсации, приспособлению. При нарушении деятельности какого-либо центра его функцию берут на себя другие отделы головного или спинного мозга. Эта способность помогает восстановлению некоторых функций, пострадавших в результате неблагоприятного течения внутриутробного периода. Такая удивительная способность мозга помогает использовать резервные возможности для обеспечения должного развития ребёнка.
Как уже отмечалось, основной формой деятельности нервной системы является рефлекторная.
Глава 5. Рефлексы новорождённых
Безусловные врождённые рефлексы
После того, как малыш преодолел трудный путь рождения, он остаётся совершенно беспомощным, его организм лишён множества полезных навыков, которые есть у взрослых людей. В период новорождённости (условно длится 28 дней) обеспечить нормальную жизнедеятельность помогают врождённые безусловные рефлексы (дыхательный, хоботковый, сосательный, глотательный, а также спинальные рефлексы). Не будь этих рефлексов, ребёнок не смог бы найти сосок и взять грудь, осуществить правильные сосательные движения. Практически все безусловные рефлексы сформированы к моменту рождения и сохраняются от 1,5 до 4—5 месяцев жизни ребёнка, уступая развитию осознанных двигательных навыков. Более длительное сохранение рефлексов новорождённого препятствует формированию этих навыков и являются признаками патологии.
Одни рефлексы быстро исчезают после появления на свет, другие дают толчок к развитию новых или остаются на всю жизнь.
Спинальные рефлексы отвечают за формирование мышечного аппарата. Представлены следующими рефлексами: защитный рефлекс грудничка; рефлексы опоры, выпрямления и автоматической ходьбы (шаговый рефлекс); рефлекс ползания; хватательные рефлексы, рефлексы объятия, рефлекс Галанта, рефлекс Переса.
Некоторые реакции формируются спустя несколько месяцев после рождения и угасают в более поздние моменты жизни. К таковым относятся — лабиринтный установочный рефлекс, шейная выпрямляющая реакция, туловищная выпрямляющая реакция, защитная реакция рук, рефлекс Ландау, выпрямления и равновесия.
Безусловные оральные (ротовые) рефлексы новорождённых: сосательный, глотательный, поисковый, защитный верхний, верхний хватательный.
Сосательный и глотательный рефлексы — одни из жизненно важных рефлексов ребёнка. Для недоношенных детей они являются своеобразным показателем развития, ведь, не имея их, ребёнок не сможет сосать ни грудь, ни бутылочку, ни глотать молочко.
Поисковый рефлекс: при касании уголка рта ребёнка, он поворачивает головку к источнику раздражения и приоткрывает рот. Этот рефлекс помогает маме наладить грудное вскармливание. Рефлекс угасает к 6—8 неделе жизни.
Хоботковый рефлекс: при быстром легком ударе по губам ребёнка, они складываются трубочкой. Рефлекс необходим, чтобы плотно захватить губами сосок. Угасает к 2—3 месяцам.
Ладонно-ротовой (рефлекс Бабкина): надавливание на область ладони вызывает открывание рта и сгибание головы ребёнка. Хорошо проявлен в 2 месяца, угасает к 3—4 месяцам.
Отсутствие ротовых рефлексов у новорождённого (сосательный, поисковый, хоботковый и ладонно-ротовой), которые в норме должны угасать к 3—4 месяцам, может быть связано с родовой травмой, асфиксией, черепно-мозговой травмой и дефектами развития нервной системы.
Рефлекс «заходящего солнца», когда глазные яблоки новорождённого ребёнка сходятся к носу и опускаются вниз при быстром переходе из горизонтального в вертикальное положение тела, исчезает к 3—4 неделе жизни. Сохранение рефлекса на более длительное время может указывать на поражение промежуточного мозга.
Рефлексы спинального автоматизма.
Защитный рефлекс новорождённого: если малыша положить на живот, то происходит рефлекторный поворот головы в сторону. Это жизненно важный рефлекс, ведь он обеспечивает доступ воздуха в носовые пути. Угасает примерно к 1,5 месяцам. Ребёнок с патологией шейного отдела спинного мозга не имеет достаточную силу мышц, чтобы поднять и повернуть голову, защитный рефлекс повреждён.
Рефлекс опоры и автоматической походки (шаговый рефлекс).
Поставленный на опору ребёнок выпрямляет туловище и стоит на полусогнутых ногах на полной стопе при поддержке под мышки (потанцовывание). Если новорождённого ребёнка слегка наклонить вперёд, то он делает шаговые движения. Опора не на всю стопу, а только на носочки — один из признаков гипертонуса новорождённых. Рефлекс угасает с 1,5 до 3-х месяцев, задержка угасания означает проблемы с нервной системой.

Повреждения нервной системы на уровне поясничного утолщения спинного мозга приводит к отсутствию рефлекса опоры и автоматической походки новорождённых, впоследствии — к вялому парезу нижних конечностей.
Рефлекс ползания (Бауэра). Если новорождённого положить на живот (голова по средней линии), то он будет совершать ползающие движения. Если к подошвам приставить ладонь, то ребёнок будет рефлекторно отталкиваться от неё ногами. Именно по причине этого рефлекса даже новорождённых нельзя оставлять одних на кровати или пеленальном столике, кроха может поползти и упасть. Рефлекс угасает после 4-х месяцев.
Хватательный рефлекс и рефлекс Робинсона. При вкладывании пальца в ладонь ребёнка, он крепко сжимает его. Рефлекс подвешивания (Робинсона) следует из хватательного рефлекса. Схватывание пальцев взрослого ладонями ребёнка настолько сильно, что его можно поднять на вытянутых руках. С 3-4-х месяцев рефлекс угасает.
Хватательный рефлекс новорождённых должен исчезнуть в первые недели жизни, но при ДЦП он может оставаться постоянно. Захватив в руку предмет, ребёнок не может разогнуть пальцы и отпустить его. Снижение или отсутствие хватательного рефлекса у новорождённого указывает на неполноценность сегментарного аппарата спинного мозга на шейном уровне.
Хватательный рефлекс нижних конечностей. Физиологический рефлекс Бабинского: аналогичен верхнему хватательному рефлексу. При надавливании большим пальцем на стопу грудничка в районе 2, 3-го пальца он сжимает пальчики, как бы захватывая ваш палец. Штриховое раздражение подошвы стопы вызывает тыльное сгибание стопы и веерообразное расхождение пальцев. Систематическое повторение этого упражнения стимулирует активное движение стоп. Рефлекс угасает к году жизни.
Рефлекс Галанта. Если положить новорождённого на живот или уложить грудкой на свою ладонь и провести большим и указательным пальцами с одной стороны по позвоночнику вверх от шеи к копчику, ребёнок изогнётся дугообразно, повернёт голову в сторону раздражителя и подожмёт ножку. Реакция с обеих сторон должна быть одинаковой. Угасает к 3—4 месяцам.
Рефлекс Галанта у детей с поражением нервной системы может быть ослаблен или вовсе отсутствовать в течение первого месяца жизни. При поражении спинного мозга рефлекс отсутствует длительно. При поражении нервной системы эту реакцию можно наблюдать во второй половине года и позже.
Рефлекс Переса. При проведении пальцами (слегка надавливая) по остистым отросткам позвонков от копчика к шее ребёнок начинает кричать, поднимает голову, разгибает туловище, сгибает верхние и нижние конечности (рефлекс исследуется в последнюю очередь, так как сопровождается болевой реакцией). Угасает в 3—4 месяца, отсутствует при поражении мозга.
Рефлекс объятия (рефлекс Моро). При совершении резкого движения на расстоянии 15 см от головы ребёнка (удар рукой о мяч, хлопок в ладоши) он раскидывает в стороны руки и открывает кулачки (первая фаза рефлекса Моро), распрямляет ножки, а затем возвращает руки в исходное положение, но при этом как бы обхватывает себя. Через несколько секунд руки возвращаются в исходное положение (вторая фаза рефлекса Моро). Рефлекс угасает к 4—5 месяцам. Рефлекс Моро проявляется при быстром подъёме новорождённого из положения на спине, при этом плечи расправляются, руки отводятся в стороны, а затем соединяются на груди обхватывающим движением. Рефлекс отсутствует при черепно-мозговой травме.
Разгибание позвоночника и отклонение головы назад (рефлекс положения). Ребёнок лежит на животе ногами к методисту, который подводит обе руки под живот ребёнка до прикосновения мизинцев, большие пальцы ложатся поперёк спины на уровне поясницы. Ребёнка поднимают с поверхности стола в горизонтальном положении и удерживают 15 сек.
Ребёнок приподнимает и удерживает голову, при этом мышцы спины и ягодиц сокращаются. Упражнение укрепляет мышцы спины и тренирует вестибулярный аппарат. При ослабленном рефлексе ребёнок может быть пассивен, голова свисает вниз. Рефлекс сохраняется от 4 до 6 месяцев.
Безусловные тонические рефлексы — асимметричный шейный тонический рефлекс (АШТР); симметричный шейный тонический рефлекс (СШТР).
Асимметричный шейный тонический рефлекс (АШТР): при повороте головы ребёнка набок рука и нога на стороне лица разгибаются, а на противоположной — сгибаются («лицевая» ручка разгибается, а «затылочная» сгибается) — так называемая «поза фехтовальщика». В норме рефлекс должен наблюдаться в обе стороны, при повороте головки вправо и влево, ручки должны сгибаться и разгибаться соответственно. Рефлекс в норме исчезает к 3—4 месяцам. В норме у новорождённых должен присутствовать постоянно, у недоношенных — выражен слабее. Исследовать АШТР следует осторожно — при повороте головы не должно быть хруста, указывающего на возможную дислокацию позвонков во время родов. В этом случае исследование следует прекратить. При сохранении рефлекса АШТР длительное время (например, при ДЦП), сгибание руки, захватившей предмет, вызывает поворот головы в противоположную сторону. По этой причине ребёнку с ДЦП трудно поднести руку ко рту, что значительно осложняет процесс самостоятельного приёма пищи.
Симметричный шейный тонический рефлекс (СШТР): если нагнуть головку ребенка к груди, то ножки разогнутся, а ручки согнутся. При запрокинутой назад головке картина меняется — повышается тонус сгибателей нижних конечностей и разгибателей верхних конечностей. У недоношенных детей рефлекс выражен слабее. Угасает после 3-х месяцев.

При повреждении мозга в период внутриутробного развития и родов с нарушением мышечного тонуса флексорная поза возрастает. При задержке формирования установочного рефлекса на голову, головка ребёнка может оказаться опущенной на грудь, что является пусковым механизмом данного рефлекса. Такая «помощь» СШТР проприорецепторами шейных мышц может привести к сохранению паралича. Симметричный шейный тонический рефлекс содействует повышению тонуса ягодичных мышц, задней группы мышц бёдер, четырёхглавых мышц, трёхглавой мышцы голеней, обусловливает возникновение разгибательной синергии в коленном и голеностопном суставах, повышение тонуса аддукторов бёдер приводит к «перекрёсту» ног. При патологической активности СШТР в вертикальном положении тела проявляется характерная поза рук, туловища и ног — плечи ротированы внутрь, предплечья согнуты в локтевых суставах и пронированы. Кисти рук находятся в положении пронации, согнуты в лучезапястных суставах, большой палец приведён, остальные пальцы полусогнуты, туловище наклонено вперёд, бёдра ротированы внутрь, ноги разогнуты в коленных суставах, опора на передние отделы стоп (поза балерины).
Лабиринтный тонический рефлекс (ЛТР) — первый рефлекс, который помогает ребёнку справиться с силой тяготения. Ребёнок поднимает голову над поверхностью, на которой лежит, а также при подтягивании его за руки вверх. Сначала ребёнок приподнимает голову, потом удерживает плечи, затем поднимается на ручках. Рефлекс начинает проявляться в 1—2 месяца.
В положении на спине отмечается максимальное повышение тонуса в разгибательных группах мышц. Когда ребёнок лежит на животе, у него повышен тонус мышц-сгибателей: ручки прижимаются к телу, ножки к животу, сгибается спина, он принимает позу эмбриона. ЛТР наряду с СШТР полностью исчезает к третьему месяцу жизни, переходя в двигательные навыки ребёнка.

У детей с поражениями нервной системы, протекающими со спастическими явлениями, тонические лабиринтные и шейные рефлексы не угасают.
Зависимость мышечного тонуса от положения головы в пространстве и от положения головы по отношению к туловищу становится резко выраженной. Это препятствует последовательному моторному и психическому развитию [40].
Тонические рефлексы, не редуцированные своевременно, лежат в основе патологического двигательного стереотипа у детей с ДЦП.
У ребёнка с перинатальной энцефалопатией рефлекс нарастает.
У ребёнка с детским церебральным параличом, положенного на живот, независимо от возраста происходит напряжение сгибателей верхних и нижних конечностей, мышц живота. Он не может поднять голову, разогнуться, выпрямить руки и ноги, как это делает здоровый ребёнок 3—6 месяцев.
В положении на спине повышается тонус мышц-разгибателей в нижних и верхних конечностях.
Такой ребёнок не может сесть, перевернуться, встать. При вертикальном положении тела возникает поза тройного сгибания в суставах нижних конечностей.
Угасание врождённых рефлексов
У здоровых детей тонические рефлексы редуцируются к 2 месяцам. При нарушении процесса развития врождённых рефлексов у детей с ДЦП формируется патологический двигательный стереотип (в зависимости от локализации основного поражения мозга), который чётко проявляется во втором полугодии жизни. При опущенной на грудь голове рефлекторно повышается тонус большой грудной мышцы, и это приводит к рефлекторному повышению тонуса пояснично-крестцовой мышцы.
Родители, заметив у ребёнка даже незначительные двигательные нарушения, должны вовремя обратиться к специалисту. Возможно, ребёнок справится сам с возникшими небольшими нарушениями, но есть симптомы, по мере созревания нервной системы, заметные лишь опытному специалисту. Лучше не рисковать и обратиться за консультацией к детскому неврологу, который может вовремя назначить комплексное лечение.
Установочные рефлексы. На втором месяце жизни здоровый ребёнок, лёжа на животе, начинает поднимать голову от поверхности стола, на котором он лежит, поднимает голову из положения на спине при попытке взять его на руки. При задержке развития, угрозе формирования ДЦП — рефлекс развивается в 5—6 месяцев. К полугоду здоровый ребёнок, лёжа на животе, опирается на предплечье, изгибая тело, ноги приподняты над поверхностью; встаёт на четвереньки, садится.
Шейная выпрямляющая реакция (с головы на туловище) — рефлекс, направленный на развитие положения шеи относительно туловища. За поворотом головы в сторону, произведённом пассивно, следует ротация туловища в ту же сторону. Благодаря этому рефлексу ребёнок начинает переворачиваться со спины на бок. Проявляется на 3-ем-4-ом месяцах, затем переходит в повороты на живот и обратно. После 3-х месяцев происходит раздельный переворот верхней и нижней половины туловища (торсия). Пусковой механизм — проприорецепторы шеи. Рефлекс в норме видоизменяет примитивную шейную выпрямляющую реакцию в ротацию туловища между плечами и тазом. В дальнейшем это даёт возможность ребёнку повернуться со спины на живот, с живота на спину, сесть, встать на четвереньки и принять вертикальную позу. Рефлекс затормаживается к 3 месяцам жизни. При грубом поражении мозга вследствие гипоксии или затяжных родов рефлекс может быть угнетён или отсутствовать.
Туловищная выпрямляющая реакция (с туловища на голову) отчётливо определяется с конца 1-го месяца. В положении лёжа, при ощущении твёрдой опоры под ногами, ребёнок выпрямляет шею. Рефлекс перерастает в удержание головки в положении ребёнка на животе. Угасает после 5—6 месяцев.
Тонический рефлекс с таза на туловище. При повороте таза в сторону туловище одновременно поворачивается блоком в ту же сторону до 3-х месяцев. Пусковой механизм — проприорецепторы мышц спины. Рефлекс помогает преодолеть родовые пути в ножном и тазовом предлежании. Рефлекс тормозится к 3 месяцам. Может сохраниться при нарушении мышечного тонуса в создании туловищного «блока».
Защитная реакция рук. Реакция, помогающая держать тело в вертикальном положении. Проявляется как движения рук в ответ на изменение положений туловища. Руки выпрямляются, выставляются вперёд, вбок, назад, чтобы как-то «стабилизировать» положение в пространстве. Проявления рефлекса заметны с 5—6 месяца жизни и перерастают дальше в соответствующие двигательные навыки.
Рефлекс Ландау. При положении ребёнка в воздухе лицом вниз, поднимается голова и проявляется тоническая экстензия (сокращения) мышц спины. Первая фаза рефлекса наблюдается в 4—6 месяцев: при положении ребёнка на животе на краю стола (плечи и голова вне поверхности стола), он будет выпрямлять руки и поднимать голову и плечи вверх. Вторая фаза — в 6—8 месяцев. Если ребёнка уложить на край стола на спинку (ножки свешиваются), он будет поднимать ножки вверх на уровень туловища. Рефлекс Ландау — важный показатель уровня физического развития ребёнка, постепенного становления вертикального положения тела, необходимого для прямохождения. Угасание рефлекса происходит на 2-м году жизни. Отсутствие или задержка формирования рефлекса свидетельствуют о проблемах в развитии нервной системы.
Лабиринтный установочный рефлекс на голову проявляется на втором месяце жизни, стимулируя развитие цепных симметричных рефлексов, направленных на вертикализацию тела. В случае кривошеи, симптома короткой шеи, ригидности или слабости шейно-затылочных мышц, а также переразгибания шейного отдела позвоночника нарушается формирование установочных рефлексов. Любые изменения функционального состояния области соединения позвоночника и головы будут вызывать нарушения проведения афферентной импульсации в ЦНС, что в дальнейшем может привести к задержке психомоторного развития ребёнка [35].
Реакции выпрямления и равновесия. Выпрямительные реакции. В возрасте 2 месяцев ребёнок всё чаще поднимает голову и удерживает её. При попытке пассивно опустить голову, методист ощущает отчётливое сопротивление. Это указывает на хороший контроль головы. Перед кормлением ребёнок, находясь под грудью матери, в поисках груди приподнимает голову, напрягая шейные мышцы. Затем эта реакция появляется при виде лица матери, яркой игрушки. Выпрямительные реакции — основа будущих координированных движений, влияющие на поддержание головы в нормальном положении во время движения. Когда ребёнка перемещают или он сам совершает движения, выпрямительные реакции обеспечивают правильное положение головы в пространстве в любом положении тела. Позже эти автоматические реакции будут действовать вместе с реакциями равновесия. Навыки равновесия у ребёнка проявляются, как правило, с 6 месяцев до 2 лет.
Мы рассмотрели основные физиологические рефлексы новорождённых и грудных детей, которые появляются и исчезают в строго фиксированные периоды. Большая часть врождённых рефлексов полностью редуцируется (исчезает). В случае нарушения развития нервной системы у детей эти рефлексы не исчезают, а закрепляются в памяти мозга и препятствуют нормальному становлению движений. Рефлексы могут быть заторможенными или наоборот, чрезмерно выраженными. Исследование физиологических рефлексов детей грудного возраста помогает врачу определить раннее отклонение от программы развития движений.
У детей с ЦП развитие двигательных функций нарушено, начиная с периода новорождённости. В основе нарушений — запаздывание в угасании безусловно рефлекторных двигательных автоматизмов, среди которых наибольшее значение имеют позотонические рефлексы. Оценка состояния безусловных рефлексов новорождённого является одним из основных моментов осмотра новорождённого, осуществляемого врачом-неврологом (неонатологом). При недоношенности, родовом повреждении нервной системы рефлексы могут изменяться, нарушается афферентация от проприорецепторов мышц, суставов, связок, рецепторов внутренних органов, направленная в кору больших полушарий. Нарушение обратной связи вызывает существенное ухудшение двигательной активности, потому что каждой мышце соответствует свой участок коры мозга. Развитию и созреванию нервно-мышечного аппарата способствует мышечная работа (движение рук, ног и один из первых моторных навыков — поворот головы).
Компенсаторно-приспособительные механизмы нервной системы новорождённых
Через несколько часов после рождения у здорового новорождённого происходит быстрая нормализация неврологического статуса, несмотря на перенесённые перегрузки (гипоксия, нарушение оттока крови из полости черепа при повышении внутричерепного и внутригрудного давления, застойные явления в области правого сердца, которые носят защитный характер). Основной причиной развития внутричерепных кровоизлияний у новорождённых, перенесших тяжёлую гипоксию, является нарушение механизмов ауторегуляции тонуса церебральных сосудов [41].
О хорошем прогнозе детей группы риска можно говорить только спустя 6—9 месяцев и позже, когда по мере роста и созревания ЦНС начинают обнаруживаться маловыраженные и незаметные вначале изменения нервной системы.
При относительно негрубой травме позвоночных артерий включается компенсаторная система кровообращения из бассейна сонных артерий. Развитие детей, получивших такую травму, происходит нормально в первые годы жизни.
В дальнейшем, по мере роста ребёнка, увеличивается нагрузка на сосуды мозга, кровоснабжение становится недостаточным, и под влиянием различных внешних факторов (резкие повороты, запрокидывание головы, дополнительные травмы шеи, головы, ушибы, физические перегрузки) происходит срыв компенсации, проявляющийся преходящими нарушениями мозгового кровообращения либо в бассейне непосредственно сонных артерий, либо — сонных артерий. Появляются головные боли, преходящие двигательные нарушения, внезапные парезы только в одной руке, речевые и зрительные расстройства.
Развитие церебральных сосудистых нарушений является следствием натальной травмы шейного отдела позвоночника, и может обнаружиться спустя несколько лет после её получения, в дошкольном и школьном возрасте.
Если мозг ребёнка подвергается воздействию неблагоприятных факторов, нормальное взаимодействие между отдельными участками мозга нарушается, и патологические процессы фиксируются в долгосрочной памяти. Мозг обладает способностью запоминать устойчивое состояние и возвращаться к нему.
Возможный способ предотвращения устойчивого патологического состояния заключается в активности. В дополнение к физической активности полезна устная речь [42].
Одновременно с возникновением в мозге патологической системы активизируются структуры мозга, препятствующие развитию патологических процессов. В мозге развиваются защитные реакции, активируются структуры, не специфически повышающие устойчивость нервной системы к внешним патогенным воздействиям, а также структуры, подавляющие формирование патологических процессов. К наиболее частым и существенным факторам риска возникновения патологических состояний высшей нервной деятельности относятся длительная гипокинезия, т.е. снижение двигательной активности, травмы мозга, расстройства нервной системы. На первом месте среди них — мышечная гипокинезия [43].
Природа, создавая нас, позаботилась о методах восстановления здоровья при возможных нарушениях, предусмотрела саморегуляцию человека. В основе механизмов, направляющих развитие организма, лежит двигательная активность, которая улучшает миелинизацию нервных волокон и повышает их возбудимость.
Активность мышц во время выполнения массажа и пассивных физических упражнений для новорождённых обеспечивается механическим воздействием на рецепторы и является тем фактором, который по принципу обратной связи влияет на функционирование структуры и деятельность нервной системы, а она, в свою очередь, направляет рост и развитие мышц.
Афферентные импульсы, приходящие почти ото всех рецепторов тела, поддерживают активное состояние ретикулярной формации, которая оказывает влияние на двигательные спинномозговые рефлексы (ретикулярная формация расположена во всех отделах мозгового ствола в виде скопления нейронов, волокна которой густо переплетены между собой в разных направлениях).
Рецепторы — многочисленные нервные окончания, которые находятся в коже, мышцах, фасциях, сухожилиях и на суставных поверхностях костей, дают представление о температуре окружающей среды, прикосновениях, положении тела в пространстве, механических повреждениях, состоянии мышц и сухожилий, внутренних органов, сосудов и т. д.
Чтобы включить механизмы саморегуляции организма ребёнка, необходимо вовлечь в работу как можно большее число рецепторов, а это достигается с помощью общего массажа с применением не только приёмов лёгкого поглаживания, но и глубокого разминания мышц и надкостницы, осторожного растягивания и сжимания мышц и сухожилий, чтобы проприорецепторы, расположенные в недоступных для пальпации суставах, также получали внешние раздражители и передавали нервные импульсы в ЦНС, где осуществляется анализ и синтез информации и возникает ответная двигательная реакция.
Глава 6. Визуальная диагностика
Методы визуальной диагностики
Визуальная диагностика (наружный осмотр), пальпация, исследование пассивных и активных движений — важные методы оценки состояния больного. Правильное их выполнение во многом зависит от профессионализма исследователя. Только тщательный сбор анамнеза и грамотно проведённое исследование позволяют поставить правильный диагноз и составить соответствующий план лечения [44].
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.