
Бесплатный фрагмент - Медицинская профилактика: общие и частные вопросы
Под редакцией проф. В. Н. Муравьёвой и проф. К. Р. Амлаева
Рекомендовано Учебно-методическим объединением по медицинскому и фармацевтическому образованию вузов России в качестве руководства для врачей, студентов, интернов, ординаторов и аспирантов
Авторы:
Муравьева В. Н., доктор медицинских наук, профессор
Амлаев К. Р., доктор медицинских наук, профессор
Агранович Н. В., доктор медицинских наук, профессор
Андреева Е. И., кандидат медицинских наук, доцент
Барычева Л. Ю., доктор медицинских наук, профессор
Белоха В. А., валеолог МБУЗ «ГЦМП»
Блинкова Л. Н., кандидат медицинских наук
Боев О. И., кандидат медицинских наук
Власова Т. Н., кандидат медицинских наук
Евсевьева М. Е., доктор медицинских наук, профессор
Еремин В. А., доктор медицинских наук, профессор
Журавель В. В., зав. отделением ГБУЗ СК «СККОД»
Караков К. Г., доктор медицинских наук, профессор
Койчуев А. А., кандидат медицинских наук
Корой П. В., доктор медицинских наук, профессор
Махов З. Д., зав. отделением ГБУЗ СК «СККОД»
Муравьев А. В., доктор медицинских наук, профессор
Муравьев К. А., доктор медицинских наук
Никулина Г. П., кандидат медицинских наук
Попов П. Н., кандидат медицинских наук
Сергеева О. В., кандидат медицинских наук
Францева В. О., доктор медицинских наук
Хачатурова О. А.,юрист
Хорошилова Е. Ю., зав. орг-метод отделом МБУЗ «ГЦМП»
Хрипунова А. А., кандидат медицинских наук
Хурцев К. В., кандидат медицинских наук
Черномазов В. Н., кандидат медицинских наук
Чавушьян Д. В., кандидат медицинских наук
Рецензенты:
Профессор Ю. А. Михайлова — доктор медицинских наук, профессор, Заслуженный деятель науки РФ
Профессор О. Ю. Кузнецова — доктор медицинских наук, профессор, Заслуженный работниквысшей школы РФ
Руководство содержит информацию, необходимую при осуществлении медицинской профилактической деятельности на всех уровнях ее проведения.
В руководстве представлены общие принципы организации медицинской профилактики, современные технологии реализации медицинских профилактических программ и проектов. Издание включает в себя также актуальные сведения о приверженности пациентов лечению и грамотности в вопросах здоровья.
Существенное внимание в руководстве уделено проблемам медицинского скрининга, авторами делается акцент на необходимости взвешенного подхода в выборе метода проведения скрининга на социально значимые заболевания.
Специальный раздел посвящен факторам риска и их роли в развитии неинфекционных заболеваний. Блок профилактики социально значимых заболеваний разбит по нозологическим формам и содержит доказательную информацию их профилактике.
Руководство предназначено для врачей, организаторов здравоохранения, преподавателей высших и средних медицинских учреждений, студентов, интернов, ординаторов, аспирантов в качестве пособия по медицинской профилактике.
Список сокращений
AГ — артериальная гипертензия
Аг — антиген
АГП — антигипертензивные препараты
АД — артериальное давление
АЕ — алкогольная единица
АК — антагонисты кальция
АКС — ассоциированные клинические состояния
АПФ — ангиотензин-превращающий фактор
АРВТ — антиретровирусная терапия
АСК — ацетилсалициловая кислота
БРА — блокаторы рецепторов ангиотензина
БИА — биоимпедансный анализатор
БСК — болезни системы кровообращения
ВААРТ — высокоактивная антиретровирусная терапия
ВВП — внутренний валовый продукт
ВИЧ — вирус иммунодефицита человека
ВОЗ — Всемирная организация здравоохранения
ВОП — врач общей практики
ВПГ — вирус простого герпеса
ВПЗЗ — врач первичного звена здравоохранения
ВС — внезапная смерть
ДАД — диастолическое артериальное давление
ДЛП — дислипидемия
ЖКТ — желудочно-кишечный тракт
ЗДВ — здоровье для всех
ЗОЖ — здоровый образ жизни
ЗППП — заболевания, передающиеся половым путем
ИАПФ — ингибиторы АПФ
ИБС — ишемическая болезнь сердца
ИМ — инфаркт миокарда
ИМТ — индекс массы тела
ИР — инсулин Резистентность
ИФА — иммуноферментный анализ
КАГ — каротидная ангиография
КЖ — качество жизни
КТ — компьютерная томография
ЛВП — липопротеиды высокой плотности
ЛЖ — левый желудочек
ЛЖВС — лица, живущие с ВИЧ/СПИД
ЛИП — липопротеиды низкой плотности
ЛПУ — лечебно-профилактические учреждения
ЛС — лекарственное средство
МИ — мозговой инсульт
МИБП — медицинский иммунобиологический препарат
МКБ - 10 — Международная классификация болезней X пересмотра
МНО — Международное нормализованное отношение (показатель
системы свертывания крови)
МОГ — Международное общество гипертонии
МП — медицинская профилактика
МПЗ — медработник первичного звена здравоохранения
МПК — минеральная плотность кости
МРТ — магнитно-резонансная томография
МС — метаболический синдром
МТ — масса тела
НЗТ — никотин-заместительная терапия
НИЗ — неинфекционные заболевания
HПBC — нестероидные противовоспалительные средства
НПО — неправительственная организация
ОНМК — острое нарушение мозгового кровообращения
ОП — остеопороз
ОТ — окружность талии
ПАВ — психоактивные вещества
ПИН — потребители инъекционных наркотиков
ПНЖК — полиненасыщенные жирные кислоты
ПОМ — поражение органов-мишеней
ПП — пищевое поведение
ПТТГ — пероральный тест толерантности к глюкозе
ПЦР — полимеразно-цепная реакция
PЛ — рак легкого
РМЖ — рак молочной железы
РЩЖ — рак щитовидной железы
САД — систолическое артериальное давление
СД — сахарный диабет
СЖК — свободные жировые кислоты
СМАД — суточное мониторирование артериального давления
СМИ — средства массовой информации
СН — сердечная недостаточность
СРБ — С-реактивный белок
СПИД — синдром приобретенного иммунодефицита
ССЗ — сердечно-сосудистые заболевания
ССО — сердечно-сосудистые осложнения
ТГ — триглицериды
ТК — табакокурение
ТКЖС — толщина кожно-жировых складок
УЗИ — ультразвуковое исследование
УКПП — управление качеством профилактической помощи
ФА — физическая активность
ФОМС — фонд обязательного медицинского страхования
ФР — факторы риска
ФСС — фонд социального страхования
ХБП — хроническая болезнь почек
ХНЗ — хронические неинфекционные заболевания
XНЗЛ — хронические неспецифические заболевания легких
ХОБЛ — хроническая болезнь легких
ХОЛЗ — хронические обструктивные легочные заболевания
ХС — холестерин
ХС — ЛПНП — холестерин липопротеинов низкой плотности
ХС — ЛПВП — холестерин липопротеинов высокой плотности
ХСН — хроническая сердечная недостаточность
ЦЗ — центры здоровья
ЦСЗ — центр студенческого здоровья
ЦМП — центр медицинской профилактики
ЦНС — центральная нервная система
ЭКГ — электрокардиограмма
Будущее принадлежит медицине предохранительной.
Эта наука, идя рука об руку с государственностью,
принесет несомненную пользу человечеству
Н. И. Пирогов
Введение
Вопросы предупреждения болезней на основе соблюдения правил личной гигиены и рациональной диетики всегда занимали значительное место в медицине древнего мира. Однако разработка научных основ профилактики началась лишь в XIX веке благодаря развитию общебиологических наук, медицинской науки в целом и появлению ее многочисленных дисциплин, занимающихся частными вопросами, в особенности физиологии, гигиены и эпидемиологии; большую роль сыграло распространение общественных идей в клинической медицине. Передовые врачи и деятели медицинской науки как в России, так и за рубежом видели будущее медицины в развитии общественной профилактики.
В XX веке мы стали свидетелями значительных успехов медицины в различных областях. Эти достижения были основаны на фундаментальных клинических исследованиях. С одной стороны, мы вооружены огромным набором лекарств и медицинских технологий, с другой, эти успехи привели к незаслуженному забвению простых, но эффективных мер профилактики.
Нездоровый образ жизни вследствие побочных эффектов урбанизации угрожает свести на нет весь прогресс, полученный с таким трудом предыдущими поколениями исследователей и практиков. Как доказательство можно привести тот факт, что от сердечно-сосудистых заболеваний страдают сотни миллионов во всем мире, несмотря на усилия ВОЗ (388).
Имеется огромное количество научных исследований и практических рекомендаций по проведению медицинских и немедицинских профилактических мероприятий на различных уровнях общественного здравоохранения.
Реализация национальных доктрин: национальных приоритетных проектов «Здоровье», «Здоровая Россия», законов «Об ограничении курения табака» заставили рассматривать вопросы профилактики — важнейшую составляющую в сохранении здоровья как отдельного человека, так и общественного здоровья в целом, несомненный их вклад в снижение смертности, улучшение качества и продолжительности жизни.
Рекомендации ВОЗ по снижению смертности, борьбе с неинфекционными заболеваниями доказали эффективность профилактики, которая позволила снизить уровень смертности среди населения, повысить качество жизни.
Однако анализ, проведенный группой ученых Ставропольского государственного медицинского университета (под руководством профессора К. Р. Амлаева) среди врачей и студентов, показал низкий уровень знаний как в области профилактики отдельных заболеваний, и в особенности технологий ее реализации в лечебно-профилактических учреждениях.
Так, в 2012 году были проведены исследования, касающиеся медицинской грамотности, среди 500 врачей первичной сети здравоохранения, а также около 700 молодых людей в возрасте 15—25 лет. Представленные статистически значимые результаты анкетирования репрезентативной выборки врачей и молодежи показали следующее.
Большинство врачей (51,5%) считает, что не нуждается в информации о медицинской профилактике и здоровом образе жизни. Блок вопросов, определяющих знания врачей в области медицинской профилактики, позволил уточнить «пробелы» в адекватном информировании медиков. Удалось выяснить, что лишь 71,8% врачей знают кратность определения ИМТ, только 45% респондентов владеют информацией о возрасте пациента для начала исследования уровня холестерина и кратности данной процедуры. На вопрос о частоте и возрасте пациента о проведения теста на скрытую кровь в кале правильно ответили только 33,1% врачей. В отношении колоноскопии с целью скрининга правильные ответы дали только 2,3% респондентов. Верный ответ на вопрос об определении уровня глюкозы натощак с целью скрининга получен от 13% врачей. Адекватный ответ на вопрос о возрасте пациента для скрининга и кратности определения простато-специфического антигена PSA дали лишь 25,4% опрошенных. С современными методами лечения табачной зависимости знакомы лишь 52,9% врачей.
Учитывая медико-социальную важность вакцинации от гриппа, респондентам были заданы вопросы по данной проблеме. Исследования показали, что рекомендуют и всегда прививаются сами лишь 62,9% врачей; 20,2% рекомендуют вакцинацию пациентам, но сами не прививаются; 11,2% и сами не прививаются и не рекомендуют пациентам; 5,6% вообще не верят в вакцинацию от гриппа. Таким образом, респондентам были заданы семь вопросов. Адекватно на все вопросы ответили 0,6% врачей; на 6 вопросов- 7,5%; на 5 — 24,4%; на 4- 25,8%; на 3- 28,3%, на 2 — 11,1%; ни одного правильного ответа не дали 2,2% опрошенных.
Изучение медицинской грамотности молодых людей в возрасте 15—25 лет показало, что большинство респондентов (63,4%) не знает, как определить свой индекс массы тела. Менее трети молодых людей знает о том, сколько времени нужно уделять физической активности.
Значительное количество опрошенных имеет неверное представление о кратности вакцинации от гриппа, так, 17,6% считают, что нужно вакцинироваться раз в 2 года, а 12,6% — раз в 3 года. Только 36,3% молодых людей знают, что такое пробиотики, и для чего они применяются.
Вопрос о допустимых дозах алкоголя вызвал значительные трудности у респондентов. Более 40% из них ответили, что нет допустимых доз алкоголя, 36,6% опрошенных затруднились ответить. Правильный ответ дали лишь 5,2% молодых людей.
Лишь 37,7% молодых людей дали правильный ответ на вопрос о том, что такое колит.
Исследование также выявило, что нормальное значение пульса известно только 38,9% респондентов. Центры здоровья посещали 33,3% молодых людей.
При этом 61,4% респондентов дали правильный ответ о цели создания таких центров.
Министерством здравоохранения Российской Федерации в 2011—2012 годах подготовлен ряд основополагающих документов по охране здоровья населения, улучшению организации медицинского обследования и материального обеспечения ЛПУ. Это Закон №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», Закон №326-ФЗ «Об обязательном медицинском страховании в Российской Федерации», Государственная программа «Развитие здравоохранения до 2020 года», «Стратегия развития медицинской науки в Российской Федерации на период до 2025 года». В указанных документах среди важнейших задач государства, медицинских и образовательных организаций на первом месте находятся профилактика и формирование здорового образа жизни.
Так, в государственной программе «Развитие здравоохранения в Российской Федерации до 2020 года» приводятся причины низкого уровня широкомасштабной профилактики неинфекционных заболеваний, такие как:
— профилактика НИЗ не была приоритетным направлением в политике и стратегии охраны здоровья населения России как на уровне правительства, так и на уровне Министерства здравоохранения;
— отсутствовало постоянное целевое финансирование разработок и внедрения программ профилактики НИЗ на национальном и региональном уровнях;
— у врачей и медсестер практического здравоохранения отсутствовали финансовые стимулы для совершенствования знаний в области профилактики НИЗ и проведения соответствующих профилактических мероприятий;
— несовершенство инфраструктуры, осуществляющей организационно-методическую помощь практическому здравоохранению в профилактике НИЗ (кабинетов, отделений медицинской профилактики, центров медицинской профилактики);
— акцент в профилактических программах на просвещение населения, на использование законодательных и нормативно-правовых мер и оказание медицинской помощи желающим изменить образ жизни.
Приведенные выше обстоятельства побудили авторов этого руководства попытаться на основе имеющихся исследований ученых, научно-практических рекомендаций, собственных исследований и опыта работы ряда федеральных учреждений систематизировать материал и предложить свое видение реализации профилактики как на различных уровнях оказания медицинской помощи, так и при наиболее часто встречающихся отдельных нозологиях.
Надеемся, что данное руководство будет полезно практическим врачам, преподавателям, студентам, интернам, ординаторам и аспирантам высшей медицинской школы.
I. Общие вопросы медицинской профилактики
1.1. Понятийный аппарат, используемый в медицинской профилактике
С целью оказания помощи специалистам, изучающим вопросы профилактики и внедряющим ее в практическое здравоохранение, мы посчитали целесообразным дать определения базовых терминов медицинской профилактики, используемых в мировой практике. Данный перечень был выбран, исходя из потребности практических врачей ЛПУ г. Ставрополя, которую мы определили путем опроса, а также на основе всестороннего анализа отечественной и зарубежной литературы.
В словарь включены основные термины и понятия, относящиеся преимущественно к проблемам укрепления здоровья и профилактики заболеваний в сфере оказания первичной медико-санитарной помощи.
Термины и понятия
Адаптация (Adaptation) — активный процесс приспособления к окружающей среде, направленный на формирование и сохранение возможного оптимального баланса между субъектом, его внутренним состоянием и окружающей его внешней средой.
Безопасные условия для человека — состояние среды обитания, при котором отсутствует опасность вредного воздействия ее факторов на человека.
Благоприятные условия жизнедеятельности человека (Healthy life conditions) — состояние среды обитания, при котором возможно достижение оптимального качества жизни, адаптации, отсутствует или сведено к минимуму воздействие вредных или неблагоприятных факторов на человека.
Вредное воздействие на человека — воздействие факторов среды обитания, создающее угрозу жизни или здоровью человека, либо угрозу жизни или здоровью будущих поколений.
Гигиенические навыки (Healthy skills) — умения, основанные на овладении гигиеническими знаниями о здоровом образе жизни и правильном их использовании и закрепленные в результате обучения, опыта и многократного повторения, а также характеризующиеся способностью совершать действия, направленные на сохранение, укрепление и восстановление здоровья.
Гигиеническое воспитание и обучение (Health education) — это система образования, включающая в себя комплексную просветительную, обучающую и воспитательную деятельность, направленную на повышение информированности в вопросах здоровья и его охраны, на формирование общей гигиенической культуры, закрепление гигиенических навыков, создание мотивации для ведения здорового образа жизни как отдельных людей, так и общества в целом.
Группа риска (Risk group) — группа лиц с наличием различных факторов риска возникновения заболеваний, травм и других нарушений здоровья, в которой должно планироваться проведение профилактического вмешательства.
Группа высокого риска (High risk group) — группа лиц с высокой вероятностью развития отклонений в состоянии здоровья, заболеваний, травм, их неблагоприятного течения и исходов вследствие воздействия различных факторов риска — наследственных, социально-экономических, профессиональных, экологических, поведенческих и др. (см. класс XXI МКБ-10).
Государственный санитарно-эпидемиологический надзор — это деятельность по предупреждению, обнаружению, пресечению нарушений законодательства Российской Федерации в области обеспечения санитарно-эпидемиологического благополучия населения в целях охраны здоровья населения и среды обитания.
Здоровый образ жизни (Healthy life style) — категория общего понятия «образ жизни», включающая в себя благоприятные условия жизнедеятельности человека, уровень его культуры, в том числе поведенческой, гигиенические навыки, позволяющие сохранять и укреплять здоровье, способствующие предупреждению развития нарушений здоровья и поддерживающие оптимальное качество жизни.
Здоровье (Health) — согласно Уставу ВОЗ, здоровье — это состояние полного физического, психического и социального благополучия, а не только отсутствие болезней или физических дефектов (411). ВОЗ провозглашен принцип, что «обладание наивысшим достижимым уровнем здоровья является одним из основных прав каждого человека». Здоровье рассматривается ВОЗ как одно из основных прав человека. Все люди должны иметь доступ к необходимым для обеспечения здоровья ресурсам.
Здоровье для всех (Health for all) — направление политики ВОЗ по достижению всеми людьми мира такого уровня здоровья, который позволил бы им вести активную производственную, социальную и личную жизнь. «Основная социальная задача правительств и ВОЗ в предстоящие десятилетия — достижение всеми жителями Земли такого уровня здоровья, который позволит им жить продуктивно в социальном и экономическом плане» (379).
Здоровье населения (Health of the nation) — это медико-демографическая и социальная категория, отражающая физическое, психическое, социальное благополучие людей, осуществляющих свою жизнедеятельность в рамках определенных социальных общностей.
Здоровье населения — совокупность индивидуальных уровней здоровья, которая количественно характеризует общественное здоровье, жизнеспособность общества и прогноз его дальнейшего социально-экономического развития.
Здоровье психическое (Mental health) — состояние, характеризующееся динамическим процессом психической деятельности, которому свойственны детерминированность психических явлений, гармоничная взаимосвязь между отражением обстоятельств действительности и отношением индивидуума к ней, адекватность реакций организма на социальные, психологические и физические (включая биологические) условия жизнедеятельности благодаря способности личности самоконтролировать поведение, планировать и осуществлять свой жизненный путь в микро- и макросоциальной среде.
Здоровье сексуальное (Sexual health) — способность к удовлетворяющим сексуальным отношениям и к реализации репродуктивной функции организма.
Здоровье физическое — состояние, характеризующееся уровнем физического развития, физических возможностей и адаптационных способностей отдельных индивидуумов, групп людей и общества в целом, обеспечивающее достижение качества жизни, благополучия общества и обеспечивающее сохранение и укрепление общественного здоровья.
Качество жизни (Life quality) — категория, включающая в себя сочетание условий жизнеобеспечения и состояния здоровья, позволяющих достичь физического, психического и социального благополучия, а также самореализации.
Определение ВОЗ (1011): качество жизни — оптимальное состояние и степень восприятия отдельными людьми и населением в целом того, как удовлетворяются их потребности (физические, эмоциональные, социальные и пр.) и предоставляются возможности для достижения благополучия и самореализации.
Иммунопрофилактика инфекционных болезней — система мероприятий, осуществляемых в целях предупреждения, ограничения распространения и ликвидации инфекционных болезней путем проведения профилактических прививок.
Индикаторы качества профилактической медицинской помощи (Quality indicators of the preventive health care) — характеристики, которые могут применяться для оценки качества профилактической медицинской помощи, на основе которых могут быть разработаны показатели и критерии оценки.
Примечание: характеристиками качества являются:
Наличие и доступность (availability): перечень и полнота профилактических медицинских услуг, применяемых в деятельности медицинского учреждения (подразделения, специалиста и пр.), возможности их получения пациентом в удовлетворяющих его условиях (временных, территориальных, экономических и пр.).
Адекватность (appropriateness, adequacy): соответствие профилактических научно обоснованных мер, услуг, технологий и используемых ресурсов поставленным целям укрепления здоровья и профилактики в деятельности медицинского учреждения (подразделения, специалиста и пр.).
Оптимальность (optimal): соответствие профилактических медицинских услуг стандартам или протоколам и нормам этики.
Преемственность и непрерывность (continuity): реализация профилактической деятельности, обеспечивающая взаимодействие и координацию в работе медицинских и иных учреждений, отдельных специалистов (алгоритмы профилактической деятельности).
Действенность (efficacy): сила воздействия медицинских профилактических методик, технологий, препаратов.
Результативность (effectiveness): достижение изменений в состоянии здоровья и адаптации при применении научно обоснованных профилактических мероприятий в реальных практических условиях.
Эффективность (efficiency): отношение экономических и иных ресурсных затрат к результату.
Способность удовлетворять потребность (satisfaction): соответствие профилактической медицинской помощи ожиданиям общества и пациента.
Качество профилактической медицинской помощи (Preventive Health Care Quality) — совокупность характеристик, подтверждающих соответствие оказания профилактической медицинской помощи имеющимся потребностям, ожиданиям пациента и общества, современному уровню медицинской науки и медико-профилактических технологий.
Примечание: качество профилактической медицинской помощи характеризуется:
Адекватностью (appropriateness, adequacy) мер, технологий и используемых ресурсов поставленным целям укрепления здоровья и профилактики заболеваний;
Безопасностью (safety) применяемого профилактического медицинского вмешательства;
Действенностью (efficacy) применяемого профилактического медицинского вмешательства;
Наличием и доступностью (availability and accessibility) требуемого вида профилактических медицинских услуг;
Оптимальностью (optimal) оказываемых профилактических медицинских услуг;
Постоянным совершенствованием (improvement).
Преемственностью и непрерывностью (continuity) процесса образования и оздоровления пациентов в системе здравоохранения;
Результативностью (effectiveness) применяемого профилактического медицинского вмешательства;
Своевременностью (timely);
Способностью удовлетворять потребность (satisfaction) отдельных пациентов, групп и всего населения в профилактической деятельности.
Стабильностью процессов и результатов (Stability);
Эффективностью (efficiency) применяемого профилактического медицинского вмешательства.
Оценка качества профилактической медицинской помощи требует разработки индикаторов и критериев.
Медицинская профилактическая услуга (preventive health service) — мероприятия или комплекс мероприятий, имеющих самостоятельное законченное значение и определенную стоимость и направленных на профилактику заболеваний, их своевременную диагностику и оздоровление.
Характеристика и перечень профилактических услуг для практического здравоохранения приведены в классе XXI МКБ-10.
Виды медицинских профилактических услуг:
профилактическое консультирование (гигиеническое обучение и воспитание) отдельных индивидуумов (класс XXI, Z70-Z76, МКБ-10)
профилактическое консультирование (гигиеническое обучение и воспитание) групповое (см. класс XXI, Z70-Z76, МКБ-10)
профилактические медицинские осмотры с целью выявления ранних форм заболеваний и факторов риска, а также проведение оздоровительных мероприятий (см. класс XXI, Z00-Z13, МКБ-10)
— Иммунизация (вакцинопрофилактика) (класс XXI, Z20-Z29, МКБ-10)
— Диспансеризация (диспансерное наблюдение и оздоровление)
— Профилактические оздоровительные услуги (занятия различными видами физической культуры, санаторно-курортное оздоровление, физиотерапевтические медицинские услуги, массаж и др.)
Мониторинг социально-гигиенический (socio-hygienic monitoring) — государственная система наблюдения, анализа, оценки и прогноза состояния здоровья населения и среды обитания человека, а также определения причинно-следственных связей между состоянием здоровья населения и воздействием факторов среды обитания человека.
Мотивация к формированию потребности в здоровье (health motivation) — побуждение индивидуумов к действиям, направленным на укрепление, сохранение и восстановление здоровья, профилактику заболеваний и других нарушений здоровья.
Общественное здоровье (Public Health as resource) — медико-социальный ресурс и потенциал общества, способствующий обеспечению национальной безопасности. Общественное здоровье обусловлено комплексным воздействием социальных, поведенческих и биологических факторов, его улучшение будет способствовать увеличению продолжительности и качества жизни, благополучия людей, гармоничному развитию личности и общества. Характеризуется различными показателями, в том числе количественно измеряется показателями здоровья населения (см. Здоровье населения).
Общественное здравоохранение (Public Health as system) — система научных и практических мер и обеспечивающих их структур медицинского и немедицинского характера, деятельность которой направлена на реализацию концепции охраны и укрепления здоровья населения, профилактику заболеваний и травм, увеличение продолжительности активной жизни и трудоспособности посредством объединения усилий общества.
Охрана здоровья (син. защита здоровья, в англоязычных странах — близко к термину общественное здравоохранение) (health protection) –совокупность мер политического, экономического, правового, социального, культурного, научного, медицинского, санитарно-эпидемического характера, направленных на сохранение и укрепление здоровья каждого человека, семьи и общества в целом, поддержание активной долголетней жизни, предоставление медицинской лечебно-профилактической помощи.
Питание здоровое (Healthy nutrition) — питание, обеспечивающее удовлетворение научно обоснованных потребностей различных групп населения в рациональном питании с учетом традиций, привычек и основанное на потреблении разнообразных продуктов, способствующих укреплению здоровья и профилактике заболеваний. В применении к индивидуумам здоровое питание рассматривается как синоним рационального питания (см. рациональное питание).
Питание избыточное (overeating) — чрезмерное, систематическое потребление продуктов питания (например, соли, жира, сахара, алкоголя и др.) или не соответствующий физическим затратам энергетически емкий пищевой рацион, способствующий возникновению многих социально значимых хронических неинфекционных заболеваний (сердечно-сосудистой системы, желудочно-кишечного тракта, бронхо-легочной системы, болезней обмена веществ, злокачественных новообразований, болезней опорно-двигательного аппарата и др.).
Питание лечебное (curative nutrition, diet) — пищевые рационы и режим питания для людей с различными заболеваниями.
Питание недостаточное (lack food) — недостаточное (количественно или качественно) потребление пищевых веществ либо отдельных компонентов, недостаточная калорийность пищевого рациона, необходимого для жизнеобеспечения в соответствии с физиологической потребностью.
Питание рациональное (rational nutrition) — физиологически полноценное питание людей с учетом пола, возраста, характера труда и других факторов, которое способствует сохранению здоровья, повышению сопротивляемости вредным факторам окружающей среды, высокой физической и умственной работоспособности, а также активному долголетию.
Примечание: основные принципы рационального питания:
энергетическое равновесие пищевого рациона (соответствие энергозатрат энергопотреблению);
сбалансированность пищевого рациона по основным компонентам (белки, жиры, углеводы, микроэлементы, витамины);
режим и условия приема пищи.
Поддержка (продвижение) здоровья (Health promotion) — термин принят за рубежом, в Российской Федерации это понятие определяется как «укрепление здоровья».
Программный цикл (program cycle) — процесс формирования и реализации профилактических программ, включающий в себя четыре основных компонента: анализ; планирование; реализацию; оценку.
Профилактика заболеваний (Diseases Prevention) — система мер медицинского и немедицинского характера, направленная на предупреждение, снижение риска развития отклонений в состоянии здоровья и заболеваний, предотвращение или замедление их прогрессирования, уменьшение их неблагоприятных последствий.
Профилактика первичная (Primary prevention) — комплекс медицинских и немедицинских мероприятий, направленных на предупреждение развития отклонений в состоянии здоровья и заболеваний, общих для всего населения и отдельных (региональных, социальных, возрастных, профессиональных и иных) групп и индивидуумов.
Профилактика вторичная (secondary prevention) — комплекс медицинских, социальных, санитарно-гигиенических, психологических и иных мер, направленных на раннее выявление и предупреждение обострений, осложнений и хронизации заболеваний, ограничений жизнедеятельности, вызывающих дезадаптацию больных в обществе, снижение трудоспособности, в том числе инвалидизацию и преждевременную смертность.
Профилактические медицинские осмотры (screening) — вид медицинских услуг, направленных на выявление и оценку влияния различных факторов риска, отклонений в состоянии здоровья и заболеваний с целью проведения последующих оздоровительных мероприятий.
Профилактическая прививка — введение в организм человека медицинских иммунобиологических препаратов для создания специфической невосприимчивости к инфекционным болезням.
Реабилитация (восстановление здоровья) (rehabilitation) — комплекс медицинских, психологических, педагогических, социальных мероприятий, направленных на устранение или компенсацию ограничений жизнедеятельности, утраченных функций с целью возможно более полного восстановления социального и профессионального статуса. Синоним используемого за рубежом понятия третичная профилактика.
Санитарно-противоэпидемические (профилактические) мероприятия (preventive activities) — организационные, административные, инженерно-технические, медико-санитарные, ветеринарные и иные меры, направленные на устранение или уменьшение вредного воздействия на человека факторов среды обитания, предотвращение возникновения и распространения инфекционных заболеваний и массовых неинфекционных заболеваний (отравлений) и их ликвидацию.
Санитарно-эпидемиологическая обстановка — состояние среды обитания на обычной территории в конкретно указанное время.
Санитарно-эпидемиологическое благополучие населения — состояние здоровья населения, среды обитания человека, при котором отсутствует вредное воздействие факторов среды обитания на человека и обеспечиваются благоприятные условия его жизнедеятельности.
Среда обитания человека — совокупность объектов, явлений и факторов окружающей (природной и искусственной) среды, определяющая условия жизнедеятельности человека.
Стратегии профилактики (preventive strategy) — основные направления действий, предпринимаемых для достижения целей профилактических программ, направленных на все население или отдельные целевые группы (популяционная и высокого риска).
Укрепление здоровья (Health promotion) — это процесс, позволяющий людям повысить контроль своего здоровья, а также улучшить его (360). Лежит в основе разработки и формирования политики и стратегии государства и общества, направленной на улучшение состояния здоровья населения и повышение качества жизни (син. Поддержка, продвижение здоровья).
В соответствии с концепцией ВОЗ, укрепление здоровья — это процесс создания возможности усиления контроля общества и индивидуумов над факторами, определяющими здоровье, что должно позволить достичь устойчивых результатов в его улучшении. Основными принципами укрепления здоровья считаются: убежденность лиц, принимающих решения, межсекторальное сотрудничество (сочетание ресурсов), ориентация на граждан, участие местного сообщества (не только для людей, но вместе с людьми).
Факторы риска (Risk factors) — потенциально опасные для здоровья факторы поведенческого, биологического, генетического, экологического, социального характера, окружающей и производственной среды, повышающие вероятность развития заболеваний, их прогрессирование и неблагоприятный исход.
Факторы среды обитания — биологические (вирусные, бактериальные, паразитарные и иные), химические, физические (шум, вибрация, ультразвук, инфразвук, тепловые, ионизирующие, неионизирующие и иные излучения), социальные (питание, водоснабжение, условия быта, труда, отдыха) климатические и иные факторы среды обитания, которые оказывают или могут оказывать воздействие на человека и (или) на состояние здоровья будущих поколений.
Физическое воспитание — один из аспектов воспитания, включающий в себя всестороннее развитие физических способностей, формирование жизненно важных двигательных навыков и умений, соответствующих здоровым потребностям отдельных людей и общества.
Физическое развитие — процесс развития физических качеств и способностей, характеризующихся как антропометрическими данными, так и возможностями индивидуума к выполнению физических нагрузок с учетом возрастно-половых и профессиональных особенностей.
Школа общественного здравоохранения (School of public health) — организационная форма подготовки медицинских и немедицинских специалистов (педагогов, социальных работников, администраторов, журналистов и пр.) по проблемам общественного здоровья/здравоохранения, преимущественно на последипломном уровне.
Школы (клубы) для пациентов и лиц с факторами риска, син. школы здоровья (school of health, school of patients) — организационная форма обучения целевых групп населения по приоритетным для данной группы проблемам укрепления и сохранения здоровья.
Эффективность профилактической деятельности (preventive activites efficiency) — отношение затрат на оказание профилактических медицинских услуг к полученному результату, определяющемуся положительным медицинским, социальным и экономическим балансом (260, 295, 409).
1.2. Профилактическая медицина и общественное здоровье
На современном этапе развития общества проблемы охраны и укрепления здоровья населения приобретают первостепенное значение, определяющее национальную безопасность государства. Сложная демографическая ситуация, сопровождающаяся негативными тенденциями в состоянии здоровья населения, обусловливает повышенное внимание государства и институтов власти к состоянию здоровья граждан.
Здоровье человека и общества всегда выступало одним из важнейших факторов, определяющих статус цивилизации на том или ином временном промежутке истории человечества. Здоровье — это высшая жизненная ценность, которая неуклонно возрастает по мере развития общества. Состояние здоровья сказывается на всех сферах жизнедеятельности людей, являясь основополагающим фактором полноценной жизни человека. Здоровьем определяется и возможность приобщения человека к труду, и характер его поведения в социуме. Из здоровья каждого индивидуума слагается здоровье всего общества, при этом общественное здоровье нельзя рассматривать как совокупность данных о здоровье отдельных людей, это иной уровень определения здоровья, включающий множество показателей, рассчитанных с использованием вероятностных и статистических методов анализа (168).
В качестве медицинской дисциплины общественное здоровье целенаправленно изучает влияние социальных факторов и факторов внешней среды на здоровье населения, что является основой для дальнейшей выработки управленческих решений по совершенствованию деятельности системы здравоохранения, сохранению и улучшению здоровья граждан.
Общественное здоровье — это важнейший экономический и социальный потенциал страны, обусловленный воздействием комплекса факторов окружающей среды и образа жизни населения, позволяющий обеспечить оптимальный уровень качества и безопасность жизни людей.
Основными критериями, характеризующими общественное здоровье, являются:
медико-демографические показатели (рождаемость, смертность, естественный прирост, младенческая смертность, частота рождения недоношенных детей, ожидаемая средняя продолжительность жизни);
показатели заболеваемости (общая, инфекционная, с временной утратой трудоспособности, по данным медицинских осмотров, основными неэпидемическими заболеваниями, госпитализированная);
показатели инвалидности;
показатели физического развития;
показатели психического здоровья (143).
В оценке общественного здоровья важное значение имеют показатели, характеризующие медико-демографические процессы.
Медико-демографические процессы включают в себя воспроизводство населения, характер и темпы его роста, изменения уровня рождаемости, смертности, возрастно-половой структуры, миграцию, урбанизацию. Являясь одной из характеристик общественного здоровья, медико-демографические показатели отражают уровень социально-экономического развития общества (143).
В XX веке Россия пережила несколько демографических кризисов, и на сегодняшний день демографическая ситуация в Российской Федерации остается сложной.
В результате предшествующего демографического развития (1970—1987 гг.) с конца восьмидесятых годов прошлого столетия начался быстрый спад рождаемости и рост смертности населения, который к 1992 году привел к чистому сокращению населения. Это явление получило название «российский демографический крест» и сохранилось, вплоть до 2011 года. В 2011 году Россия впервые за последние два десятилетия выбралась из «демографической пропасти», что проявилось в стабилизации численности населения (без учета миграции) (247). Уже в 2012 году был зафиксирован незначительный чистый прирост населения, что является очень позитивным сигналом (60).
В таблице 1.1. приведены основные медико-демографические показатели, характеризующие общественное здоровье.
Таблица 1.1.
Основные демографические показатели РФ
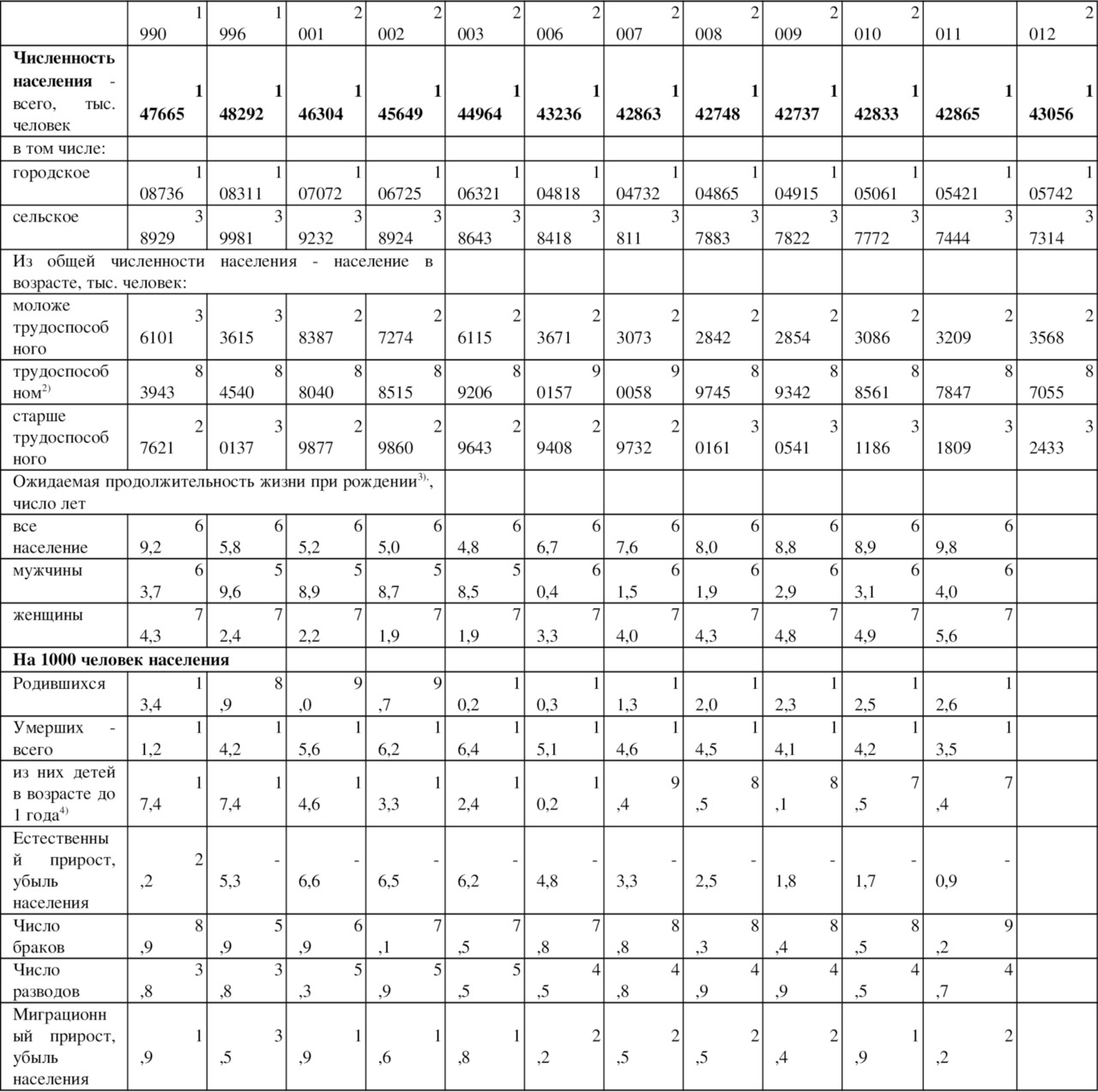
Основным источником увеличения численности населения и трудовых ресурсов страны на протяжении последних десятилетий является миграция. Роль миграции в изменении численности и состава населения в современном мире быстро растет. В условиях естественной убыли населения (в России она наблюдается с 1992 года), а также естественного прироста, близкого к нулевому уровню (что характерно для большинства развитых стран), ее влияние на динамику населения особенно значительно. Численность населения России увеличивается за счет миграционного обмена с другими странами (ранее — с союзными республиками) начиная с 1975 года. В предшествующие этому периоду 30 лет Россия, напротив, «теряла» население в миграционном обмене с союзными республиками. В первой половине 1990-х годов сальдо международной миграции быстро увеличивалось, достигнув наибольшей величины в середине десятилетия (845,7 тысячи человек, или 6,6%о в 1994 году), однако впоследствии сложилась устойчивая тенденция быстрого сокращения миграционной активности, а в результате — и миграционного прироста (рисунок 1.1).
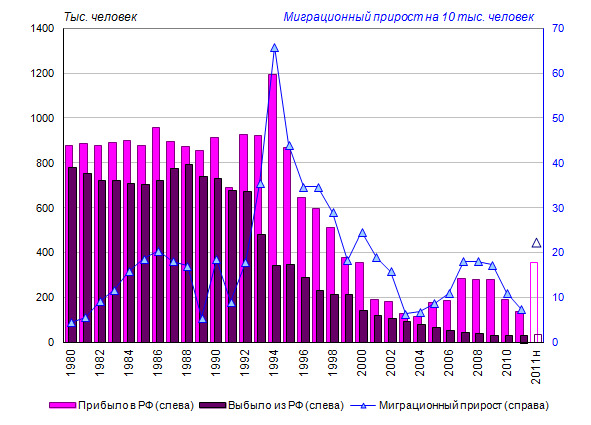
Рисунок 1.1. Число прибывших в Россию и выбывших из нее (тысяч человек) и миграционный прирост (на 10 тысяч человек населения), 1980—2011* годы (60)
В своем ежегодном послании Федеральному собранию 2006 году В. В. Путин подчеркнул, что демографическую ситуацию в стране надо менять, и делать это надо с помощью трех составляющих. Первая — снижение смертности, вторая — эффективная миграционная политика, третья — повышение рождаемости. «Никакие меры в области миграции не позволят решить проблему без увеличения рождаемости, — указал Президент России, — Для этого необходимо проводить демографическую и семейную политику, создавать нормальные условия для рождения и воспитания детей».
В последние годы государством осуществлены значительные инвестиции, направленные на улучшение медико-демографической ситуации — в том числе приоритетный национальный проект «Здоровье», федеральная целевая программа «Предупреждение и борьба с социально значимыми заболеваниями», федеральная и региональные программы модернизации здравоохранения (1). Предпринятые государством меры привели к перелому тенденции снижения численности населения, увеличению рождаемости, снижению показателей смертности, снижению показателей младенческой смертности, увеличению ожидаемой продолжительности жизни (60) (таблицы 1.2, 1.3, 1.4).
Таблица 1.2.
Рождаемость, смертность и естественный прирост населения в Российской Федерации
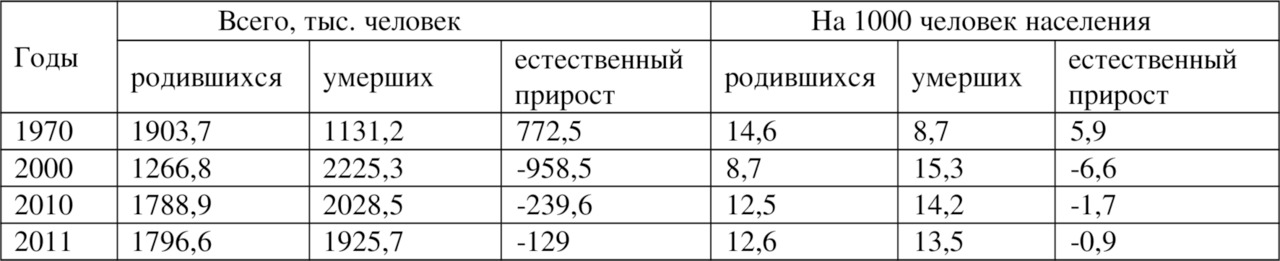
Таблица 1.3.
Ожидаемая продолжительность жизни при рождении
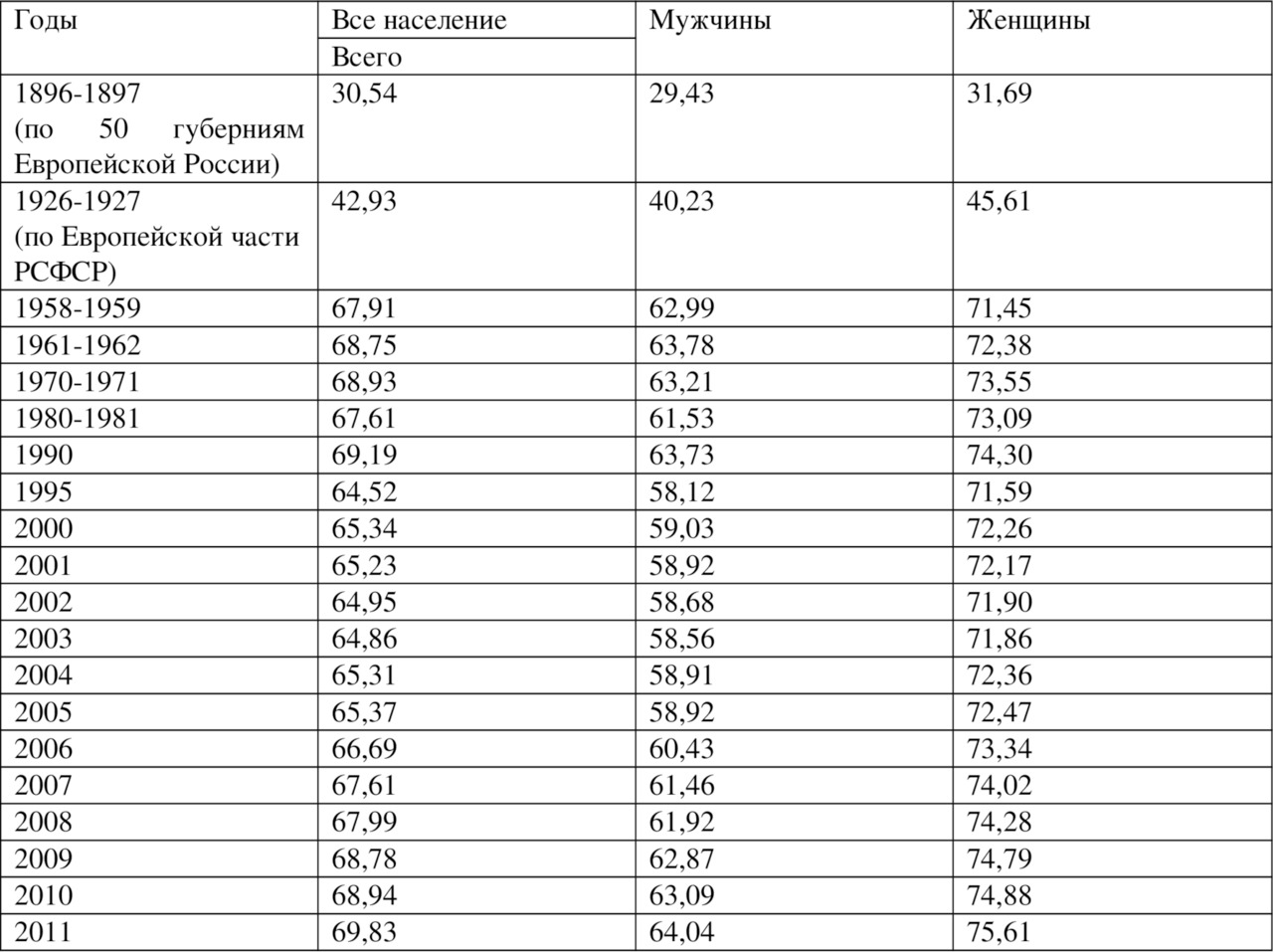
Таблица 1.4
Младенческая смертность в РФ
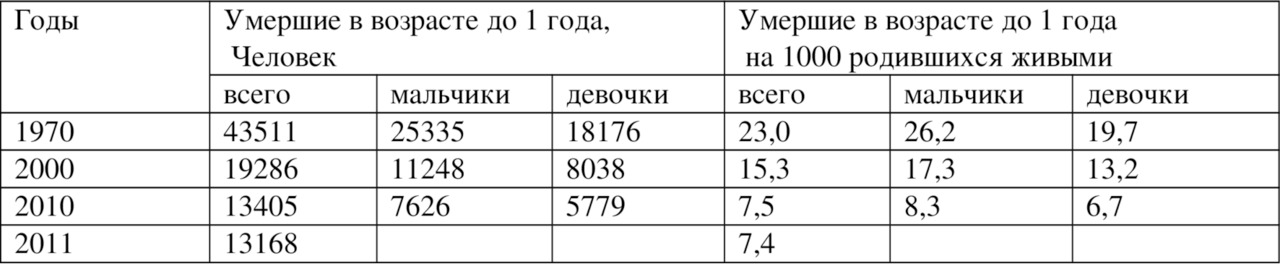
Возрождение медицинской профилактики и улучшение демографической ситуации определены как важнейшие направления социальной политики и совершенствования системы отечественного здравоохранения. В 2011 году государственной Думой Российской Федерации принят Федеральный Закон «Об основах охраны здоровья граждан в Российской Федерации», в котором одним из основных принципов охраны здоровья определен приоритет профилактики в сфере охраны здоровья.
Для достижения наибольшего эффекта профилактических мероприятий их направленность должна определяться, в первую очередь, показателями заболеваемости, инвалидности и смертности населения (61).
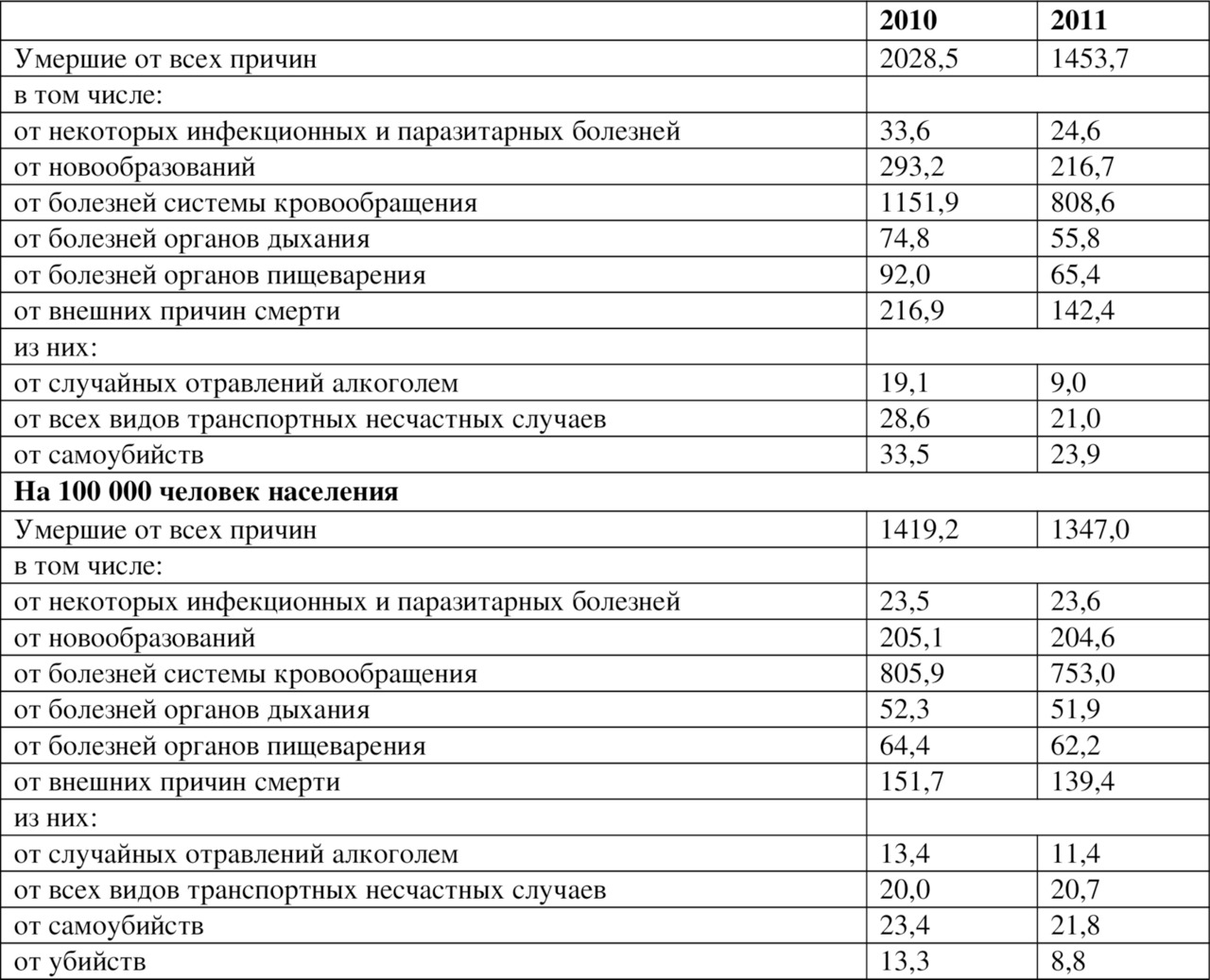
Начало системной профилактической работы было заложено во второй половине ХIХ века, когда, наряду с острой необходимостью, появилась возможность начать работу по предотвращению инфекционных заболеваний, лидирующих в то время среди причин смертности. Разработанная стратегия медицинской помощи, основанная на проведении широкомасштабных профилактических мероприятий, принесла быстрый и ощутимый результат, который проявился полным изменением структуры заболеваемости и причин смертности населения. Во второй половине XX века и в начале XXI столетия основными причинами смерти населения мира признаны неинфекционные заболевания (НИЗ), лидерами среди которых являются болезни системы кровообращения (БСК), злокачественные новообразования (ЗН) и внешние причины (травмы, отравления) (ВП). В России структура смертности не отличается от таковой в мире (таблица 1.5).
Таблица 1.5.
Структура причин смерти в Российской Федерации в 2010 году

Неинфекционные заболевания имеют общую структуру факторов риска их развития и обусловливают более 80% всех причин смерти в нашей стране. Несмотря на устойчивую тенденцию снижения смертности от болезней системы кровообращения (в 2006 г.- 927 случаев на 100 тыс. населения, 2009 г. — 801 случай, в 2011 г. — 753 случая), они являются основной причиной смерти россиян не только среди НИЗ, но и в общей структуре смертности (56,7%), что существенно превышает данный показатель не только в США (34%), но и в большинстве европейских стран, в том числе в странах бывшего социалистического лагеря, за исключением Болгарии и Румынии (таблица 1.6).
Таблица 1.6.
Смертность в РФ по основным классам причин смерти (тыс. чел.)
Заболеваемость является важнейшей составляющей комплексной оценки здоровья населения. В структуре общей заболеваемости на первом месте находятся болезни системы кровообращения (18,8%), на втором — болезни органов дыхания (15,5%), на третьем — болезни костно-мышечной системы и соединительной ткани (9,4%) (233). Уровень заболеваемости позволяет наиболее объективно отразить степень утраты здоровья и, соответственно, размер медико-социального и экономического ущерба (143). Учитывая то, что причинами смертности и инвалидизации населения являются заболевания, предупреждение их возникновения и развития позволит уменьшить не только показатели заболеваемости, но и смертности, инвалидности и тем самым улучшить состояние здоровья населения. Показатели заболеваемости служат одним из критериев оценки работы медицинских учреждений и системы здравоохранения в целом. И здесь на первый план выходит профилактическая медицина. Современная профилактическая медицина — это наука о способах предотвращения возникновения и распространения заболеваний, укрепления физического и психического здоровья как отдельных индивидуумов, групп людей, так и всего общества в целом (233).
Особая роль принадлежит разработке профилактических мер и мероприятий, внедрение которых среди различных групп населения даст возможность снизить риск возникновения, развития и распространенности острых и хронических заболеваний (329), в программе «Развитие здравоохранения в Российской Федерации» выделена специальная подпрограмма «Профилактика заболеваний и формирование здорового образа жизни», основные мероприятия которой направлены на профилактику инфекционных и неинфекционных заболеваний, зависимостей и социально значимых болезней.
Инвалидность представляет собой важный медико-социальный индикатор общественного здоровья и характеризует уровень социально-экономических преобразований в обществе, экономического состояния территорий, качество проводимых профилактических мероприятий (рисунок 1.2).
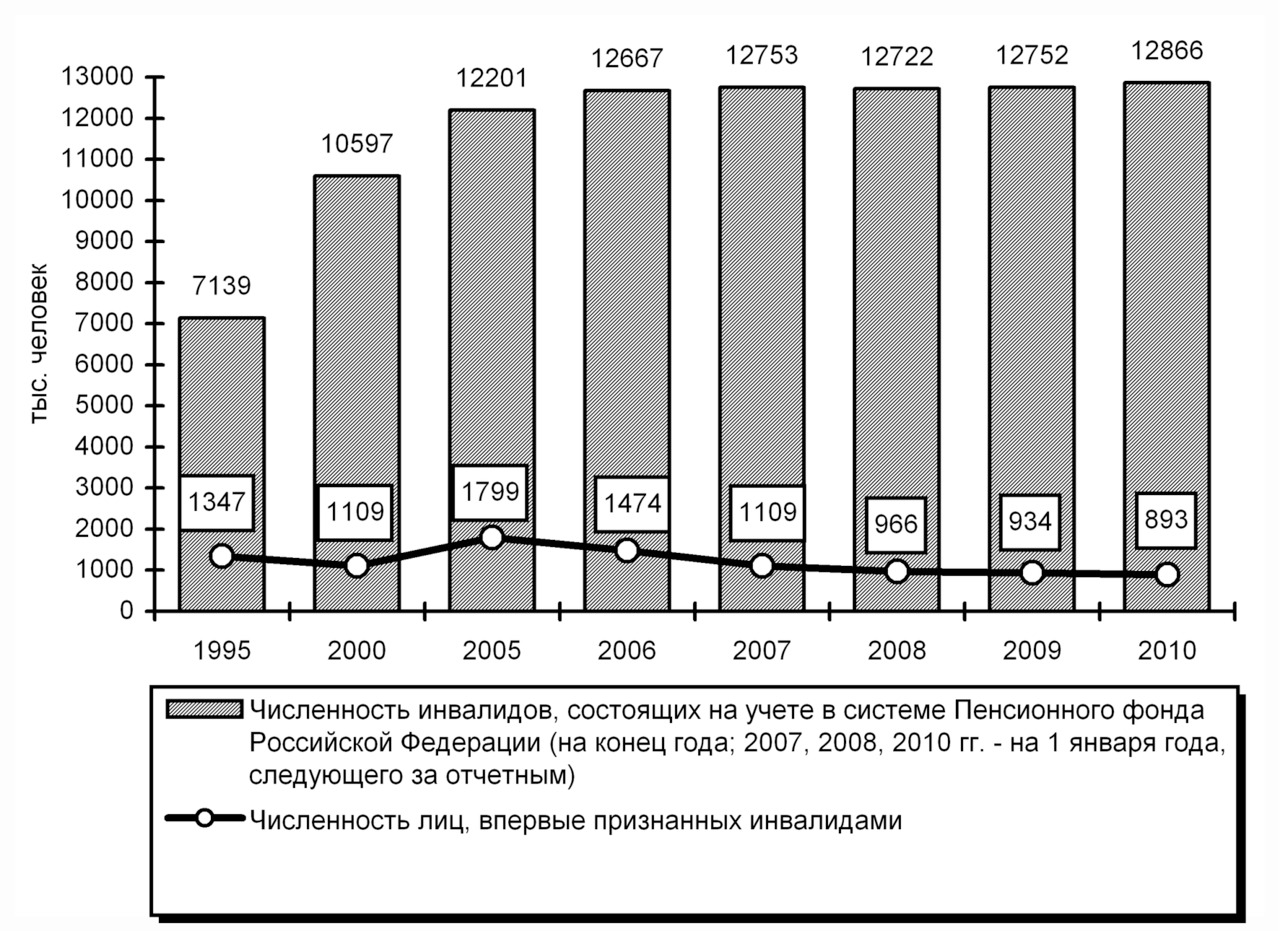
Рисунок 1.2. Показатели инвалидности населения в РФ
Инвалидность рассматривается как особая социальная категория, основными компонентами которой являются болезнь, потеря трудоспособности, социальная дезадаптация (143).
Инвалидность представляет собой такой социальный феномен, избежать который не может ни одно общество, поэтому каждое государство сообразно уровню своего развития, приоритетам и возможностям формирует социальную и экономическую политику в отношении инвалидов. Однако возможности общества в борьбе с инвалидностью как социальной проблемой в конечном итоге определяются не только степенью понимания самой проблемы, но и существующими экономическими ресурсами. Конечно, масштаб инвалидности зависит от множества факторов, таких как: состояние здоровья нации, развитие системы здравоохранения, социально-экономическое развитие, состояние экологической среды, исторические и политические причины, в частности, участие в войнах и военных конфликтах, и пр. В России все из перечисленных факторов имеют ярковыраженную негативную направленность, которая предопределяет значительное распространение инвалидности в обществе.
Данные о структуре причин инвалидности среди населения (таблица 1.7) свидетельствуют о том, что первое место занимают болезни системы кровообращения, второе — злокачественные новообразования, третье — болезни костно-мышечной системы, четвертое — травмы и отравления, пятое место — психические расстройства и расстройства поведения.
Таблица 1.7.
Структура инвалидности населения по причинам инвалидности
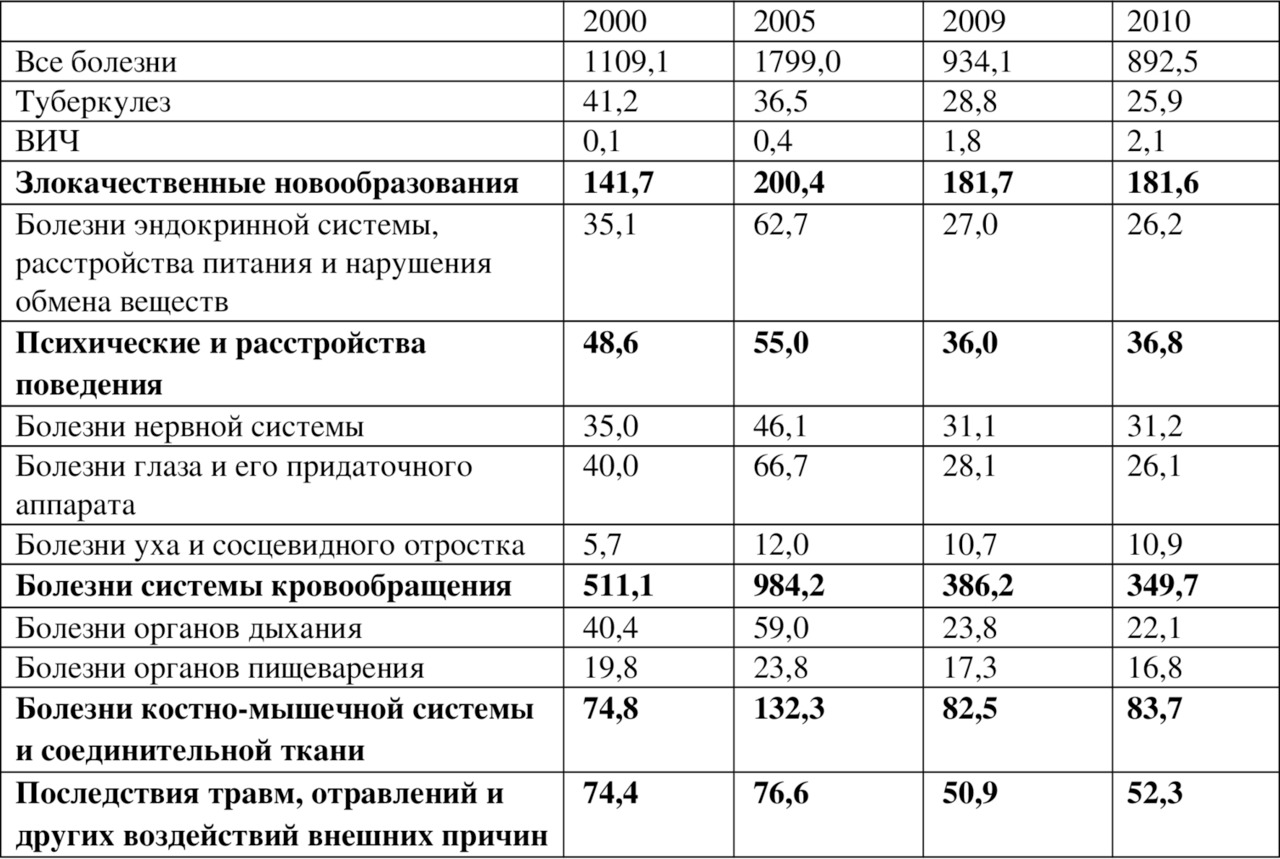
В целом указанные пять причин составляют 80,9% всей патологии, которая приводит к инвалидности у взрослого населения.
Своевременная профилактика возникновения перечисленных заболеваний, проведение реабилитационных мероприятий среди заболевших — это главный путь сокращения заболеваемости среди различных возрастно-половых и социальных групп населения, а, следовательно, снижения смертности и инвалидности (168).
1.3. стратегия, задачи, принципы, уровни и виды проведения медицинской профилактики
В принятых в последние годы важных государственных документах «Концепция развития здравоохранения до 2020 года» и программе «Развитие здравоохранения в Российской Федерации» профилактика провозглашена в качестве стратегического направления, дающего возможность предотвратить заболевания, сократить преждевременную смертность и инвалидность.
В большинстве развитых стран мира накоплен огромный опыт профилактической медицины.
Общеизвестно, что профилактический принцип отечественного здравоохранения, заложенный великими русскими врачами Н. И. Пироговым, Н. А. Семашко, С. Г. Зыбелиным, М. Я. Мудровым, И. М. Сеченовым, С. П. Боткиным, Ю. П. Лисицыным и другими, получил развитие в 60-е годы XIX века, когда, наряду с острой необходимостью, появилась возможность начать работу по предотвращению инфекционных заболеваний, уносивших в то время наибольшее количество жизней. Разработанная стратегия медицинской помощи, основанная на проведении широкомасштабных профилактических мероприятий, принесла быстрый и ощутимый результат, который проявился полным изменением структуры заболеваемости и причин смертности населения.
С целью профилактики указанных болезней ВОЗ не только изучила и выделила факторы риска, но разработала и внедряет эффективные меры профилактики, диагностики и лечения неинфекционных заболеваний. Примером могут служить рекомендации Международного общества гипертонии и ВОЗ «Артериальная гипертония. Рекомендации Всемирной организации здравоохранения (ВОЗ) и Международного общества гипертонии (МОГ)», 1999 (252).
Изучение фактического состояния профилактической помощи в ряде регионов страны показывает, что за 10-летний период реформ в силу разных причин сократился объем профилактической работы, проводимой лечебно-профилактическими учреждениями, направленной на первичную и вторичную профилактику заболеваний, в том числе путем санитарного просвещения (252). Отмечается несовершенство медико-технологических процессов в управлении, организации и методиках оказания профилактической помощи населению различных социальных групп и нарушение пропорциональности в развитии этой службы, что выражается в неадекватности используемых технологий и ресурсов поставленным целям и задачам. Существует информационное несоответствие между нормативами учетно-отчетного документооборота в ЛПУ и решением задач планово-организационного и экономического характера по совершенствованию профилактической медицинской помощи. Кроме того, отсутствует необходимая социально ориентированная информационно-аналитическая поддержка органов управления здравоохранением и руководителей ЛПУ в оценке состояния и перспектив развития профилактической помощи в конкретном учреждении, а также на муниципальном и региональном уровнях, что приводит к хроническому накоплению проблем и неблагоприятных тенденций в состоянии здоровья населения регионов по основным его показателям.
Подход к проблемам профилактической помощи осуществляется без учета влияния на снижение факторов риска развития той или иной патологии, реальных потребностей и желаний пациентов, что вряд ли приведет к разрешению проблем. Отмечаются перегруженность врача, недостаток у него времени на профилактическую и оздоровительную работу среди населения, изучение социально-гигиенических условий труда и быта закрепленного за поликлиническим звеном обслуживаемого населения (410).
Сложившееся бессистемное внедрение методов профилактической работы затрудняет их интеграцию, расстановку приоритетов, информирование и последовательность при проведении профилактических мероприятий. Недостаток основных средств и кадровых ресурсов также способствует снижению качества профилактики. Таким образом, несмотря на большое количество литературы по организации медицинской профилактики в настоящее время отсутствует единая методологическая концепция массовой профилактики заболеваемости, смертности и инвалидизации. Вселяет надежду на разработку такой концепции создание федерального научно-исследовательского центра профилактической медицины Министерства здравоохранения Российской Федерации.
В статьях 2, 3, 4 Федерального Закона Российской Федерации от 21 ноября 2011 года №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (61) обозначены приоритеты профилактики при реализации прав граждан страны на охрану здоровья, и дано определение профилактики «как комплекса мероприятий, направленных на сохранение и укрепление здоровья и включающих в себя формирование здорового образа жизни, предупреждение возникновения и (или) распространения заболеваний, их раннее выявление, выявление причин и условий их возникновения и развития, а также направленных на устранение вредного влияния на здоровье человека факторов среды его обитания».
Для реализации указанных статей Федерального закона необходимо определиться со стратегией, конкретными задачами и уровнями проведения медицинской профилактики.
Огромный потенциал улучшения здоровья лежит во всеобъемлющей стратегии, которая способствует повышению уровня здоровья населения и предлагает программы профилактики заболеваний, направленные на группы людей или отдельного человека, одновременно максимально увеличивая охват населения лечением.
В доступной нам отечественной литературе приводится несколько взглядов на стратегию медицинской профилактики (142, 151, 203, 410).
В принятой Европейской стратегии борьбы с неинфекционными заболеваниями (318) рекомендуется всесторонний интегрированный подход, включающий:
программу профилактики заболеваний и повышения уровня здоровья населения;
определение «групп риска»;
максимальное предоставление населению эффективного лечения;
ликвидацию неравенства в предоставлении услуг здравоохранения.
Цель данной стратегии — избежать преждевременной смертности и значительно сократить потери от временной нетрудоспособности, вызванной неинфекционными заболеваниями, повысить качество жизни и приблизиться к европейским показателям в сфере здравоохранения. Задачи стратегии — сочетать действия, направленные на устранение факторов риска и причин, их вызывающих, с совершенствованием системы здравоохранения и профилактикой незаразных заболеваний.
Данная стратегия отмечает шесть ключевых направлений профилактики:
приоритет профилактической работы, являющейся инвестицией в здоровье и социальное развитие;
общество должно создать здоровую окружающую среду, способствующую выбору здорового образа жизни;
услуги здравоохранения должны быть адекватны современным условиям;
люди должны сотрудничать со сферой здравоохранения и быть активными партнёрами в борьбе с болезнями;
создать равный доступ всем слоям населения к услугам здравоохранения;
правительственная поддержка здоровьесберегающих технологий на всех уровнях.
В стратегии ВОЗ (253) предлагается примерный план реализации указанных направлений, состоящий из следующих посылов:
I. Эффективно применять существующие знания:
выдвигать на первый план высокоэффективные вмешательства, основанные на доказательствах, а вмешательства, которые показали свою низкую эффективность, значительно уменьшить;
запустить механизмы претворения результатов исследования в практику более быстро и эффективно;
вести основы профилактики заболеваний на последних курсах медицинских вузов и продолжать образовательные программы для врачей-профессионалов. В то время как акцент чаще всего делается на моделях исцеления больного.
II. Получать новые знания и информацию:
производить оценку и мониторинг политических решений и установившейся практики предоставления услуг;
создавать или укреплять учреждения, которые несут ответственность за претворение политики в жизнь, проводить оценку и исследования;
устанавливать и устранять пробелы в исследованиях вмешательств в здоровье человека;
устанавливать в учреждениях здравоохранения контроль здоровья населения, рисков здоровья и определяющих факторов;
повышать знание связей между социальными факторами, определяющими здоровье, и здоровыми результатами;
во время проведения новых исследований гарантировать, что в исследования будут вовлечены как мужчины, так и женщины, а также все социальные группы населения, и что результаты исследования будут опубликованы.
III. Использовать знания при принятии политических решений:
способствовать развитию связей между учёными и людьми, принимающими решения, например, создавать или укреплять научно-исследовательские институты в сфере здоровья;
развивать навыки использования информации о здоровье для оценки нужд здравоохранения и принятия политических решений.
IV. Примененять знания как средство управления мерами профилактики:
работать со средствами массовой информации, чтобы лучше информировать население о рисках здоровья;
привлекать население к принятию решений приоритетного характера по вопросам здоровья;
обеспечить людям доступ к важной информации, которая связана со здоровьем и отражается на нём, и поощрять поиск новой информации;
информировать людей о развитии генной инженерии и выборе, который предлагается её развитием;
использовать механизмы для увеличения грамотности в вопросах здоровья, такие как помощь пациентам в принятии решений и курсы самоуправления;
повышать грамотность в вопросах здоровья и компетентность людей-непрофессионалов, которые влияют на здоровье и определяющие факторы: учителей, полицейских, социальных работников и журналистов.
К основным принципам непосредственно медицинской профилактики можно отнести:
единство мер первичной, вторичной и третичной (реабилитации) профилактики;
раннее использование технологий медицинской профилактики;
выявление и нивелирование факторов риска в детском и юношеском возрасте;
разработка индивидуальных программ профилактических мероприятий;
систематическое проведение профилактических мероприятий на протяжении всей жизни;
эффективное диспансерное наблюдение;
внедрение современных технологий медицинской профилактики.
Ряд авторов (179, 184, 400) приводит три стратегии профилактической деятельности:
Популяционная стратегия — воздействие на те факторы образа жизни, которые увеличивают риск развития заболевания среди населения. Реализация этой стратегии является, прежде всего, задачей правительства и законодательных органов федерального, регионального и муниципального уровней. Роль медиков сводится в основном к инициированию данных действий и анализу происходящих процессов. Задача органов управления, включая органы здравоохранения, сводится к повышению мотивации населения к здоровому образу жизни (ЗОЖ) и созданию условий, делающих выбор ЗОЖ доступным для большинства населения. В то же время, очевидно, что без активного участия самого населения невозможно добиться успеха в оздоровлении образа жизни.
Стратегия высокого риска — выявление и снижение уровней ФР у людей с высоким риском развития заболевания. Реализация этой стратегии основана на выявлении первичными службами здравоохранения лиц с высоким риском заболеваний, оценке степени риска и коррекции этого риска путем рекомендаций по оздоровлению образа жизни или применения медикаментозных и немедикаментозных средств.
Индивидуальные стратегии — применяются на уровне лечебно-профилактических и оздоровительных учреждений и направлены на предупреждение развития и прогрессирования заболеваний в каждом конкретном случае с учетом индивидуальных рисков.
Оптимальные результаты по профилактической деятельности достигаются при сочетании всех трех стратегий.
Задачи и принципы медицинской профилактики
В Федеральном законе №323-ФЗ от 21.11.2011 года «Об основах охраны здоровья граждан Российской Федерации» (61) отмечается, что ключевыми государственными задачами в области профилактики являются:
снижение потребления табака;
снижение потребления алкоголя,
обеспечение условий для доступности здорового питания;
формирование нового подхода к повышению уровня физической активности населения;
совершенствование инфраструктуры медицинской профилактики в первичном здравоохранении;
формирование целевых подходов к организации диспансеризации населения;
снижение передачи ВИЧ от матери к ребенку;
поэтапное введение с 2015 года в календарь профилактических прививок вакцин против пневмококковой инфекции, ветряной оспы и др.
Ряд авторов (141, 184, 339) задачи профилактики подразделяет на общетеоретические, научно-прикладные и практические.
I. Общетеоретические:
разработка общих теоретических положений, структурно-логических схем, составляющих концептуальные основы профилактики;
исследование истории развития профилактических наук, анализ современных представлений об охране здоровья населения;
разработка принципов санитарно-эпидемиологического и гигиенического нормирования факторов окружающей среды и здоровья человека (коллектива, популяции);
научное обоснование диагностических методов и приемов, используемых в профилактической деятельности;
гигиеническая оценка воздействия новых (или нового сочетания) факторов риска для здоровья человека;
исследование социальных, медико-географических и экологических проблем охраны здоровья населения;
разработка критериев, методов оценки и показателей здоровья человека и организованных коллективов;
разработка методологических принципов и методов оценки эффективности профилактики заболеваний;
разработка современных математико-статистических методов оценки влияния факторов окружающей среды на здоровье человека.
II. Научно-прикладные:
гигиеническое нормирование факторов окружающей среды и внутренней среды организма;
регламентация профилактической деятельности, разработка проектов руководящих документов, информационно-аналитическое обеспечение профилактики заболеваний;
создание банка данных по динамике факторов риска заболеваний и состояния здоровья;
разработка учебных и учебно-методических материалов по преподаванию вопросов охраны здоровья в вузах;
обучение гигиеническому мышлению;
научно-профилактическая работа.
III. Практические:
соблюдение (выполнение) норм и правил здорового образа жизни;
безопасные условия труда, быта и отдыха, коммунальной и личной гигиены;
гигиеническая диагностика и прогнозирование уровня здоровья;
планирование и реализация специальных профилактических мероприятий, санитарно-эпидемиологический надзор за их выполнением;
оценка эффективности профилактических мероприятий;
обучение и воспитание специалистов медицинской службы в системе специальной подготовки, гигиеническое воспитание;
формирование здорового образа жизни.
В отечественной и зарубежной литературе имеются различные формулировки задач медицинской профилактики. Зачастую они относятся к частным вопросам медицинской профилактики, которые будут изложены в разделах данного руководства.
На наш взгляд, решение приведенных в настоящем руководстве задач медицинской профилактики позволит достичь целей, стоящих как перед обществом в целом, так и медицинскими, образовательными и социальными учреждениями.
Уровни и виды медицинской профилактики
В настоящее время не существует единой классификации уровней проведения профилактики.
По мнению ряда авторов (179), медицинскую профилактику следует проводить на следующих уровнях:
индивидуальном — профилактические мероприятия, проводимые с отдельными индивидуумами, например, при посещении пациента на участке или во время приема в поликлинике;
групповом — профилактические мероприятия, проводимые с группами лиц, имеющих сходные симптомы и факторы риска (целевые группы). Например, в Школах гипертоников, диабетиков, астматиков, для людей с избыточным весом, страдающих остеопорозом или остеоартрозом и других;
популяционном (массовом) — профилактические мероприятия, охватывающие большие группы населения (популяцию) или все население в целом. Популяционный уровень профилактики, как правило, не ограничивается медицинскими мероприятиями — это местные программы профилактики или массовые кампании, направленные на укрепление здоровья и профилактику заболеваний. Примером такой профилактики являются массовые кампании по отказу от курения, популяризация физической активности и спорта, мотивация населения на соблюдение принципов здорового питания и так далее.
Индивидуальная профилактика — соблюдение гигиенических правил и навыков здорового образа жизни: отказ от вредных привычек (курение, злоупотребление алкоголем), поддержание гигиены брака, жилища, питания, занятия физкультурой и спортом и другие.
Профилактические мероприятия необходимо сочетать с мероприятиями, направленными на усиление факторов защиты здоровья, что увеличит способность человека восстанавливать физические и душевные силы и повысит сопротивляемость факторам риска. Обеспечение хорошего старта в жизни и необходимая поддержка родителям и детям — это важный вклад в физическое и эмоциональное развитие с позитивными последствиями на всю жизнь. Принадлежность к обществу и чувство связи с ним может иметь мощный защитный эффект на здоровье. Хорошая социальная поддержка поможет дать людям эмоциональные и практические ресурсы, которые им необходимы, особенно для решения серьёзных жизненных проблем.
Авторы (252, 253, 339) отмечают, что профилактические мероприятия лишь тогда будут эффективны, если они будут осуществляться на уровне государства, в трудовом коллективе, в семье и индивидуально.
Государственный уровень профилактики включает меры по повышению материального и культурного уровня жизни населения, законодательные меры, регламентирующие охрану общественного здоровья, участие всех министерств и ведомств, общественных организаций в создании оптимальных с позиций здоровья жизненных условий на основе всестороннего использования достижений научно-технического прогресса.
Профилактические мероприятия на уровне трудового коллектива предусматривают меры по обеспечению санитарно-гигиенического контроля производственных условий, гигиены жилища, торговли и общественного питания, по созданию рационального режима труда, отдыха, благоприятного психологического климата и взаимоотношений в коллективе, санитарно-гигиеническому воспитанию.
Семейная профилактика неразрывно связана с индивидуальной профилактикой и является определяющим условием формирования здорового образа жизни, она призвана обеспечить высокий гигиенический уровень жилья, рациональное питание, полноценный отдых, занятия физической культурой и спортом, создание условий, исключающих появление вредных привычек.
Другие авторы (164) считают, что профилактика должна проводиться на трех уровнях:
личностном;
семейном;
социальном.
Личностный уровень предлагает на этом уровне воздействие на целевую группу, которое сфокусировано таким образом, чтобы содействовать формированию тех качеств личности, которые способствовали бы повышению уровня здоровья отдельного человека. К профилактике на личном уровне можно отнести консультирование, лечение, тренинги личностного роста.
Семейный уровень предполагает влияние на семью, сюда относятся тематические родительские собрания, семейные консультации.
Социальный уровень профилактики способствует изменению общественных норм в отношении здорового образа жизни, профилактики заболеваний. Это помогает создать благоприятные условия для работы на личностном и семейном уровнях.
Медицинская профилактика классифицируется на (179) укрепление здоровья, первичную, вторичную и третичную (реабилитация) профилактику (243).
Первичная профилактика включает:
1. Меры по снижению влияния вредных факторов на организм человека (улучшение качества атмосферного воздуха, питьевой воды, структуры и качества питания, условий труда, быта и отдыха, уровня психосоциального стресса и других, влияющих на качество жизни), проведение экологического и санитарно- гигиенического контроля.
2. Меры по формированию здорового образа жизни, в том числе:
создание информационно-пропагандистской системы повышения уровня знаний всех категорий населения о негативном влиянии факторов риска на здоровье, возможностях его снижения;
обучение здоровью;
меры по снижению распространенности курения и потребления табачных изделий, снижению потребления алкоголя, профилактика потребления наркотических средств;
побуждение населения к физически активному образу жизни, занятиям физической культурой, туризмом и спортом, повышение доступности этих видов оздоровления.
3. Меры по предупреждению развития соматических и психических заболеваний и травм, в том числе профессионально обусловленных, несчастных случаев, инвалидизации и смертности от неестественных причин, дорожно-транспортного травматизма и др.
4. Выявление в ходе проведения профилактических медицинских осмотров вредных для здоровья факторов, в том числе и поведенческого характера, для принятия мер по их устранению.
К первичной профилактике относят социально-экономические мероприятия государства по оздоровлению образа жизни, окружающей среды, воспитанию и др. Профилактическая деятельность обязательна для всех медицинских работников. Не случайно поликлиники, больницы, диспансеры, родильные дома называются лечебно-профилактическими учреждениями.
В связи с этим оправдан взгляд на первичную профилактику как совокупность мер (деятельность) преимущественно социального характера и массовых масштабов по развитию и усилению влияния благотворных для здоровья факторов и по ограничению и устранению неблагоприятных для здоровья факторов (142, 215).
Это означает, что первичная профилактика заболеваний — это, прежде всего, социальная профилактика, включающая в себя медицинский компонент (216, 339).
Вторичная профилактика включает:
1. Целевое санитарно-гигиеническое воспитание, в том числе индивидуальное и групповое консультирование, обучение пациентов и членов их семей знаниям и навыкам, связанным с конкретным заболеванием или группой заболеваний, например, при сахарном диабете.
2. Проведение диспансерных медицинских осмотров с целью оценки динамики состояния здоровья, развития заболеваний для определения и проведения соответствующих оздоровительных и лечебных мероприятий.
3. Проведение курсов профилактического лечения и целевого оздоровления, в том числе лечебного питания, лечебной физкультуры, медицинского массажа и иных лечебно-профилактических методик оздоровления, санаторно-курортного лечения.
4. Проведение медико-психологической адаптации к изменению ситуации в состоянии здоровья, формирование правильного восприятия и отношения к изменившимся возможностям и потребностям организма.
5. Осуществление мероприятий государственного, экономического, медико-социального характера, направленных на снижение уровня влияния модифицируемых факторов риска, сохранение остаточной трудоспособности и возможности к адаптации в социальной среде, создание условий для оптимального обеспечения жизнедеятельности больных и инвалидов (например: производство лечебного питания, реализация архитектурно-планировочных решений и создание соответствующих условий для лиц с ограниченными возможностями и т. д.).
Наиболее эффективным методом вторичной профилактики является диспансеризация как комплексный метод раннего выявления заболеваний, динамического наблюдения, направленного лечения, рационального последовательного оздоровления. Результатом диспансеризации, помимо раннего выявления и лечения заболеваний, должно стать также направление пациентов для обучения в Школу пациента.
Диспансеризация подразделяется на:
диспансеризацию здоровых людей;
диспансеризацию декретированных контингентов;
диспансеризацию больных, перенесших острые терапевтические заболевания;
диспансеризацию хронических больных.
В настоящее время вопросы диспансеризации приобрели особую значимость. Министерство здравоохранения Российской Федерации предлагает новую стратегию диспансеризации населения страны.
В Федеральном законе от 21 ноября 2011 г. №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» определено, что диспансеризация представляет собой комплекс мероприятий, в том числе медицинский осмотр врачами нескольких специальностей и применение необходимых методов обследования, осуществляемых в отношении определенных групп населения в соответствиии с законодательством Российской Федерации.
Диспансерное наблюдение представляет собой динамическое наблюдение, в том числе необходимое обследование, за состоянием здоровья лиц, страдающих хроническими заболеваниями, функциональными расстройствами, иными состояниями, в целях своевременного выявления, предупреждения осложнений, обострений заболеваний, иных патологических состояний, их профилактики и осуществления медицинской реабилитации указанных лиц, проводимое в порядке, установленном уполномоченным федеральным органом исполнительной власти.
В случаях, установленных законодательством Российской Федерации, прохождение и проведение медицинских осмотров, диспансеризации и диспансерного наблюдения являются обязательными.
Порядок проведения медицинских осмотров, диспансеризации и диспансерного наблюдения и перечень включаемых в них исследований утверждаются уполномоченным федеральным органом исполнительной власти.
Для реализации данного Закона издан Приказ Министерства здравоохранения Российской Федерации №1006н «Об утверждении порядка проведения диспансеризации определенных групп взрослого населения» (54).
В Приказе четко определено, что диспансеризация проводится раз в три года по определенным возрастным категориям, а также установлены объем и этапы диспансеризации, в том числе перечень осмотров врачами-специалистами медицинских организаций, имеющих право проводить диспансеризацию.
Углубленная диспансеризация детей будет проводиться ежегодно — в 1 год, 3 года, 6, 7, 10, 14,15,16 и 17 лет.
При диспансеризации будут использованы методики, доказавшие свою эффективность ранее, в том числе в центрах здоровья. Будут проведены осмотр специалистами, УЗ-исследования, оценены, кроме прочего, гормональный фон, содержание сахара в крови, мышечная масса. Предполагается также проведение тестирования школьников на содержание углекислого газа в выдыхаемом воздухе. Данный тест позволяет достоверно определить факт потребления школьником табачных изделий и оценить количество потребляемого табака. Это особенно важно в нашей стране, где крайне высок уровень курения среди несовершеннолетних.
Разработаны скрининги проведения диспансеризации наиболее часто встречающихся заболеваний: скрининг на выявление дислипедемий, колоректальный рак, маммографический скрининг и другие.
Надо отметить, что порядок диспансеризации нацелен на выявление тех заболеваний, от которых выше смертность и инвалидность. Это сердечно-сосудистые заболевания, онкологические, бронхолегочные заболевания, сахарный диабет. Кроме того, диспансеризация направлена на выявление лиц с туберкулезом, злоупотребляющих алкоголем, потребителей наркотиков и психоактивных веществ (164, 339).
Не утратили своего значения в работе первичного звена здравоохранения медицинские осмотры.
В статье 46 Федерального закона «Об основах охраны здоровья граждан в Российской Федерации» №323-ФЗ от 21 ноября 2011 г., определено, что медицинский осмотр представляет собой комплекс медицинских вмешательств, направленных на выявление патологических состояний, заболеваний и факторов риска их развития, а видами медицинских осмотров являются:
1. Профилактический медицинский осмотр, проводимый в целях раннего (своевременного) выявления патологических состояний, заболеваний и факторов риска их развития, немедицинского потребления наркотических средств и психотропных веществ, а также в целях формирования групп состояния здоровья и выработки рекомендаций для пациентов.
2. Предварительный медицинский осмотр, проводимый при поступлении на работу или учебу в целях определения соответствия состояния здоровья работника поручаемой ему работе, соответствия учащегося требованиям к обучению.
3. Периодический медицинский осмотр, проводимый в установленное время в целях динамического наблюдения за состоянием здоровых работников, учащихся, своевременного выявления начальных форм профессиональных заболеваний, ранних признаков воздействия вредных (или) опасных производственных факторов рабочей среды, трудового, учебного процесса на состояние здоровья работников, учащихся, в целях формирования групп риска развития профессиональных заболеваний, выявления медицинских противопоказаний к осуществлению отдельных видов работ, продолжения учебы.
4. Предсменные, предрейсовые медицинские осмотры, проводимые перед началом рабочего дня (смены, рейса) в целях выявления признаков воздействия вредных и (или) опасных производственных факторов, состояний и заболеваний, препятствующих выполнению трудовых обязанностей, в том числе алкогольного, наркотического или иного токсического опьянения и остаточных явлений такого опьянения.
5. Послесменные, послерейсовые медицинские осмотры, проводимые по окончании рабочего дня (смены, рейса) в целях выявления признаков воздействия вредных и (или) опасных производственных факторов рабочей среды и трудового процесса на состояние здоровья работников, острого профессионального заболевания или отравления, признаков алкогольного, наркотического или иного токсического опьянения.
А вот третичная профилактика фактически является реабилитацией и может характеризоваться как комплекс мероприятий по реабилитации больных, утративших возможность полноценной жизнедеятельности.
Она подразделяется на социальную, трудовую, психологическую и медицинскую (141, 151, 164).
Социальная реабилитация — это формирование уверенности в собственной социальной пригодности.
Трудовая реабилитация — возможность восстановления трудовых навыков.
Психологическая реабилитация — восстановление поведенческой активности личности.
Медицинская реабилитация — это восстановление функций органов и систем.
Таким образом, профилактика болезней охватывает мероприятия, предназначенные не только для предупреждения болезней — такие, как уменьшение факторов риска; но также и мероприятия, направленные на то, чтобы остановить развитие болезней и уменьшить их последствия в случае заболевания.
Наиболее перспективным методом активизации системы медицинской профилактики в отношении влияния на общественное здоровье и на показатели смертности следует считать сочетание стратегий массовой профилактики и высокого риска развития заболевания (179). В связи с проведением и усовершенствованием лечебных мероприятий среди лиц, уже имеющих клинические проявления заболеваний, можно ожидать лишь снижения летальности больных. Достичь снижения смертности среди населения можно только в результате раннего выявления заболеваний и внедрения комплекса лечебно-профилактических мер как среди лиц с факторами риска (ФР) — (первичная профилактика), так и среди больных (вторичная профилактика) (142).
1.4. Структура службы медицинской профилактики
Основное концептуальное положение настоящего руководства — первичное звено как часть системы здравоохранения, наиболее часто и массово взаимодействующая с населением, становится ведущим элементом медицинской профилактики.
Амбулаторно-поликлиническую помощь получают ежегодно более 70% детей и 65% взрослых пациентов. Поэтому в значительной степени возрастает роль первичного звена здравоохранения в осуществлении профилактической деятельности.
Объектом профилактики в первичном звене является все население, проживающее на территории, прикрепленной к данному ЛПУ.
Медицинские работники первичного звена в своей повседневной работе с жителями прикрепленного микрорайона все больше времени и усилий должны перераспределять в пользу профилактики, проводить профилактические мероприятия в местном сообществе: собственно в лечебно-профилактических учреждениях, в школах, детских дошкольных учреждениях, на полевых станах, в учреждениях, где выявлять лиц с факторами риска и желательно — с начальными стадиями заболеваний, оказывать адекватную помощь.
Задачи профилактики в первичном звене здравоохранения
выявить жителей своего участка, имеющих факторы риска заболеваний, а также пациентов с начальными стадиями заболевания;
провести с ними установленные профилактические мероприятия;
обучить навыкам, сберегающим и укрепляющим здоровье, мерам личной и общественной профилактики основных заболеваний, рациональному питанию, физической активности, соблюдению правил эпидемиологического благополучия;
совершенствовать методы профилактической работы (оздоровительные мероприятия, диспансеризация, скрининговые осмотры, вакцинации, углубленные осмотры и др.);
обеспечить профилактической помощью население сельской местности и труднодоступных районов с помощью формирования мобильных медицинских бригад, оснащенных необходимым лабораторным и инструментальным оборудованием;
внедрить целевые показатели работы учреждений амбулаторно-профилактического звена, отражающих долю здоровых лиц среди прикрепленного населения, и процент ранних стадий заболеваний среди всех впервые выявленных;
организовывать пропаганду здорового образа жизни и профилактики заболеваний, в том числе в СМИ;
создавать школы пациентов по различным нозологическим формам;
проводить регулярное повышение квалификации медицинских работников по вопросам медицинской профилактики.
Медицинские работники первичного звена здравоохранения осуществляют профилактическую деятельность трех видов: индивидуальную, групповую и популяционную.
Основным структурным подразделением в первичном звене являются отделения (кабинеты) профилактики, которые создаются согласно приказу Министерства здравоохранения Российской Федерации от 23.09.2003 г. №455 (50).
Являясь элементом первичной медико-санитарной помощи отделения медицинской профилактики, они способны обслуживать большой контингент населения, в том числе и в самых отдаленных территориях.
Функциональные обязанности отделений медицинской профилактики поликлинического звена
I. На индивидуальном уровне:
выявление лиц, подверженных риску заболеваний, и направление их на консультацию;
измерение артериального давления, роста, массы тела;
санитарное просвещение и гигиеническое воспитание;
слежение за эффективностью оздоровительных мероприятий;
ведение информационной базы данных.
II. На уровне медицинского учреждения:
общее санитарное просвещение;
обучение медицинских работников методам оценки и коррекции риска;
внедрение новых форм и способов профилактической работы;
оздоровление медицинских работников;
подготовка отчета о проделанной работе.
III. На уровне прикрепленной территории:
сотрудничество с медицинскими и немедицинскими учреждениями по проведению профилактической работы;
распространение методических и наглядных материалов.
По нашему мнению, необходимо также в функции отделений профилактики включить следующие виды деятельности:
организацию оздоровительных и профилактических мероприятий для различных категорий прикрепленного населения;
пропаганду сохранения и укрепления здоровья через местные СМИ;
оказание организационно-методической поддержки медицинским работникам первичного звена здравоохранения;
получение и распространение методической и наглядной информации, литературы от центров медицинской профилактики и управленческих структур территориальных органов управления здравоохранением;
ежегодное прохождение курсов повышения квалификации по вопросам профилактики;
обучение медицинского персонала ЛПУ профилактической работе, снабжение их памятками для различных групп пациентов;
составление ежемесячного плана работы и обеспечение его выполнения;
организацию Школ больных по различным нозологиям и Школ по аспектам ЗОЖ (например «Брось курить», «Похудей», физической активности);
проведение лекций-дискуссий в Школах здоровья, в учреждениях и организациях на прикрепленной территории;
организацию мероприятий на уровне своего ЛПУ при проведении краевых и городских Дней здоровья и других массовых популяционных кампаний;
поддержку актуальности наглядных материалов (на стендах, в санбюллетенях, в памятках, размещенных в холлах поликлиник).
Положение о кабинете медицинской профилактики
Деятельность кабинетов профилактики определена Приказом Минздрава РФ №455 от 23.09.2003 г. (50), в котором изложены положения о кабинете медицинской профилактики, задачи и меры их реализации.
Кабинет (отделение) медицинской профилактики (МП) организуется в составе территориальных поликлиник, поликлинических отделений центральных, районных (городских) больниц, медико-санитарных частей.
Главный врач поликлиники или его заместитель по организационно-методической (лечебно-профилактической) работе руководит и отвечает за деятельность кабинета (отделения) и организуемую им профилактическую работу медработников первичного звена.
Штат кабинета (отделения) медицинской профилактики — это врач и/или фельдшер, имеющий соответствующую подготовку по медицинской профилактике и укреплению здоровья.
Основными задачами кабинета (отделения) медицинской профилактики являются:
взаимодействие с центрами медицинской профилактики и другими организаторами медицинской профилактики;
направление сотрудников ЛПУ для подготовки по медицинской профилактике, усовершенствования знаний по профилактике заболеваний;
получение и распространение среди работников учреждения и организованного и неорганизованного населения инструктивно-методических документов по сохранению и укреплению здоровья, наглядных пособий санитарно-просветительного характера;
создание банка санитарно-просветительной литературы (по профилактике инфекционных и неинфекционных заболеваний), лекций-бесед, статей медицинского профиля из периодической прессы для использования в повседневной работе,
создание видеолектория;
обучение новым методикам профилактической направленности медицинского персонала.
Кроме того, сотрудники кабинетов медицинской профилактики обучают медицинских работников поликлиники методам выявления факторов риска и их коррекции, пропаганде медицинских и гигиенических знаний и ЗОЖ среди прикрепленного населения, созданию алгоритмов обязательных профилактических действий медицинских работников первого звена. С этой целью работники кабинетов:
организуют и проводят обучающие семинары по медицинской профилактике среди сотрудников ЛПУ;
координируют индивидуальные планы работы сотрудников ЛПУ по вопросам медицинской профилактики, в том числе по проведению повседневной профилактической работы, ведению Школ здоровья в поликлинике и проведению лекций-бесед на предприятиях прикрепленных территорий;
оказывают организационно-методическую и консультативную помощь при подготовке лекций, бесед, радиопередач, «круглых столов», конференций, семинаров, совещаний медицинским работникам ЛПУ;
контролируют и анализируют работу сотрудников ЛПУ с населением по медицинской профилактике, ежеквартально дают объективную оценку их деятельности с представлением ее главному врачу (зам. главного врача по лечебно — профилактической работе) для последующего решения и использования при проведении врачебных конференций и при решении вопросов премирования;
работают в тесном контакте с главными внештатными специалистами управлений здравоохранения по профилям, которые обеспечивают квалифицированное методическое руководство по разделу медицинской профилактики населения в соответствии с профилем деятельности;
организуют выступления врачей поликлиники в печати, на телевидении, радио.
Кабинет (отделение) медицинской профилактики методически и организационно работает с кабинетом доврачебного приема и со смотровым кабинетом по проведению профилактических осмотров, они совместно изучают и оценивают знание вопросов профилактики и следование ЗОЖ населением (анкетирование, доска вопросов и ответов), другими структурными подразделениями поликлиники, а также в учреждениях и организациях прикрепленной территории.
Пациенты сами не готовы идти за информацией к врачам, понимая, «что врачам не хватает времени приема даже для больных, не говоря о профилактических осмотрах и консультациях». Необходимо установить шефские (партнерские) связи с учреждениями своего микрорайона с целью возрождения «лекториев» здоровья. Для охвата профилактической работой целевых групп с потенциально возможными факторами риска необходимо проведение лекций-бесед в учреждениях и микрорайонах.
При организации работы непосредственно в ЛПУ рекомендуется:
на виду у регистратуры располагать стенд с информацией о ежегодных профилактических осмотрах, порядке их проведения, пользе для жителей и возможности записаться на определенное время для прохождения профилактического осмотра. Для поликлиники с 30000 прикрепленного населения можно ожидать 100—150 визитов в день для профилактических осмотров при наличии активных приглашений с указанием времени посещений.
Особое значение имеет работа кабинета доврачебного контроля, где определяется уровень кровяного давления, здесь же пациент заполняет анкеты оценки уровня своего здоровья; вредных привычек; приверженности к ЗОЖ и так далее.
В методическом руководстве по медицинской профилактике под ред. К. Р. Амлаева (71) предлагается следующий перечень мероприятий, проводимых в смотровом кабинете (таблица 1.8).
Таблица 1.8.
Перечень мероприятий в смотровом кабинете
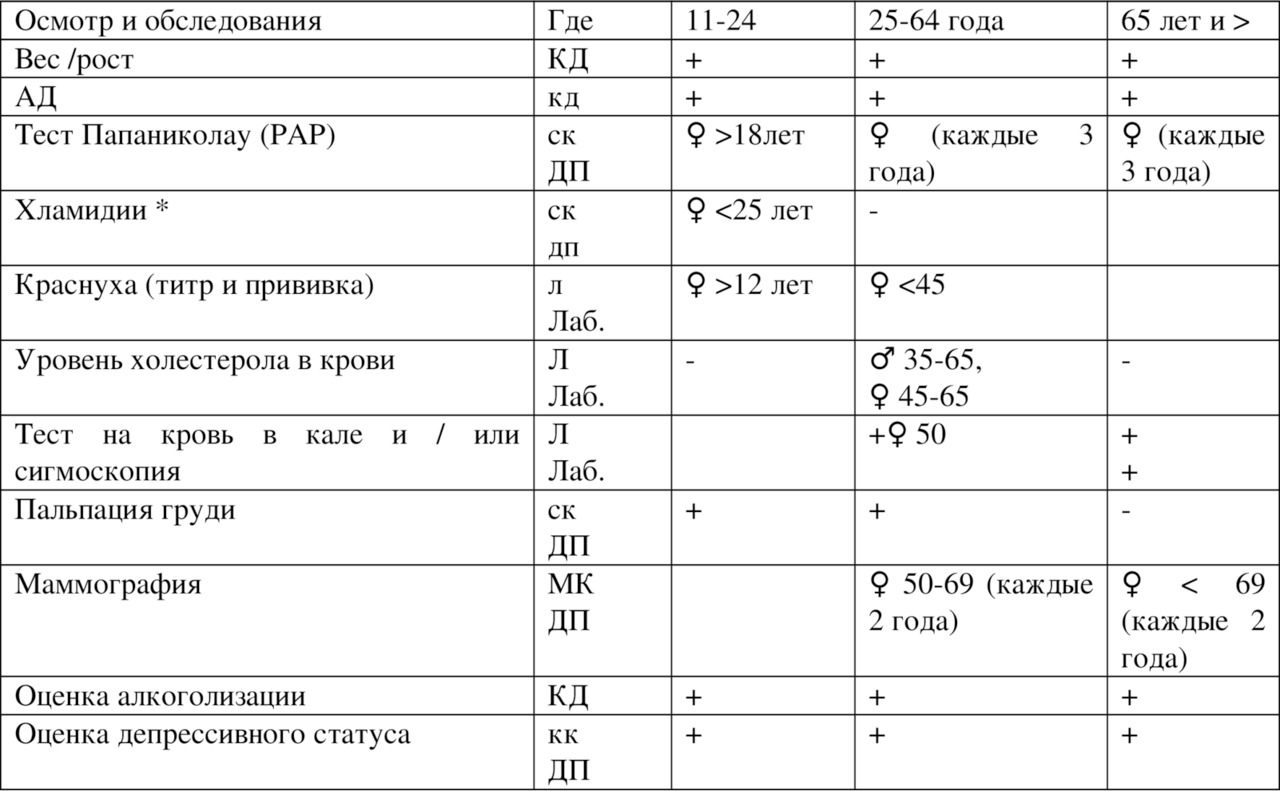
*для живущих половой жизнью
Оценку анкет и проведенных исследований осуществляет участковый врач, что позволяет ему намечать индивидуальную траекторию работы с пациентами.
Одной из важных задач медицинских работников смотрового кабинета является проведение бесед с пациентами (71), темы которых приведены в таблице 1.9.
Таблица 1.9.
Темы вопросов и бесед при профилактических осмотрах
по возрастным группам
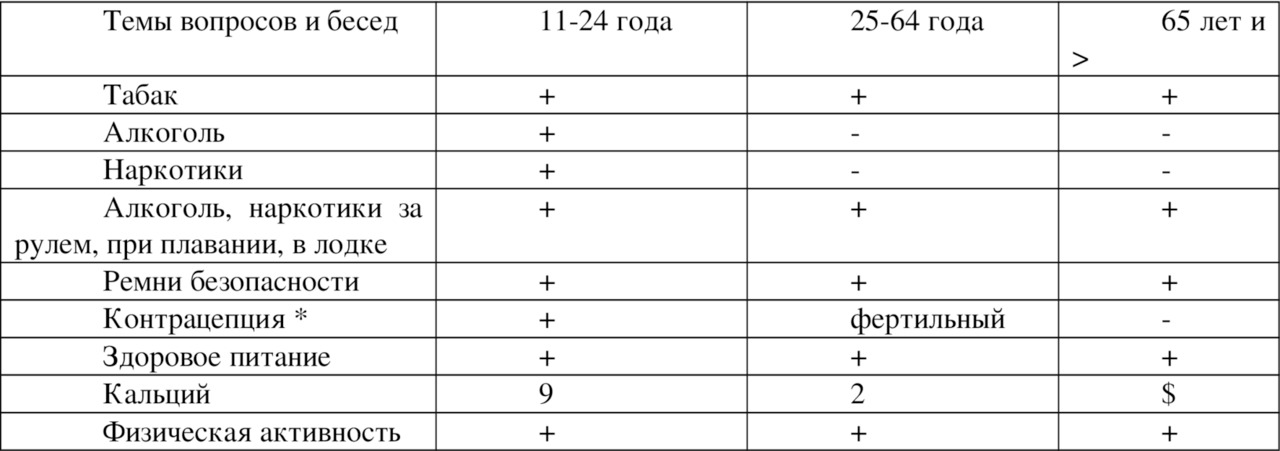
* для начавших и живущих половой жизнью
В заключение беседы пациентам предоставляются буклеты по соответствующим и/или заинтересовавшим пациента проблемам, например, памятки-дневники для больных АГ «Если у вас повышается артериальное давление…», «Влияние алкоголя и табака на здоровье пациента» и другие.
Данные доказательной медицины свидетельствуют, что у молодых людей до 24 лет необходимо спросить, курят ли они, пробовали ли наркотики, употребляют ли алкогольные напитки, какие проблемы и вопросы в связи с этим у них возникли, какой у них стиль сексуального поведения, тип питания и физической нагрузки. Задавая эти вопросы, необходимо проявить готовность конфиденциально ответить на вопросы и активно поделиться с молодым человеком краткими доказательными фактами о риске для здоровья тех вредных привычек, которые выявились при опросе. Особо подчеркнуть опасность употребления алкоголя и наркотиков за рулем, при плавании, при катании в лодке, напомнить, сколько жизней сохраняется при авариях, если был пристегнут ремень безопасности по сравнению с обратной ситуацией. Предложить помочь с подбором способа контрацепции, если молодые люди, живущие половой жизнью, еще не планируют рождение ребенка.
Для возрастных групп 25—64 лет и 65 лет и старше, доказана неэффективность бесед на приеме об употреблении наркотиков и алкоголя, но об опасности совмещения их употребления с плаванием, вождением автомобиля и лодки нужно говорить всегда.
При ответах пациента и при осмотре можно выявить относится ли пациент к одной или нескольким группам риска (см. таблица 1.10) (71).
Таблица 1.10
Группы риска и соответствующие вмешательства — тесты и вакцинация
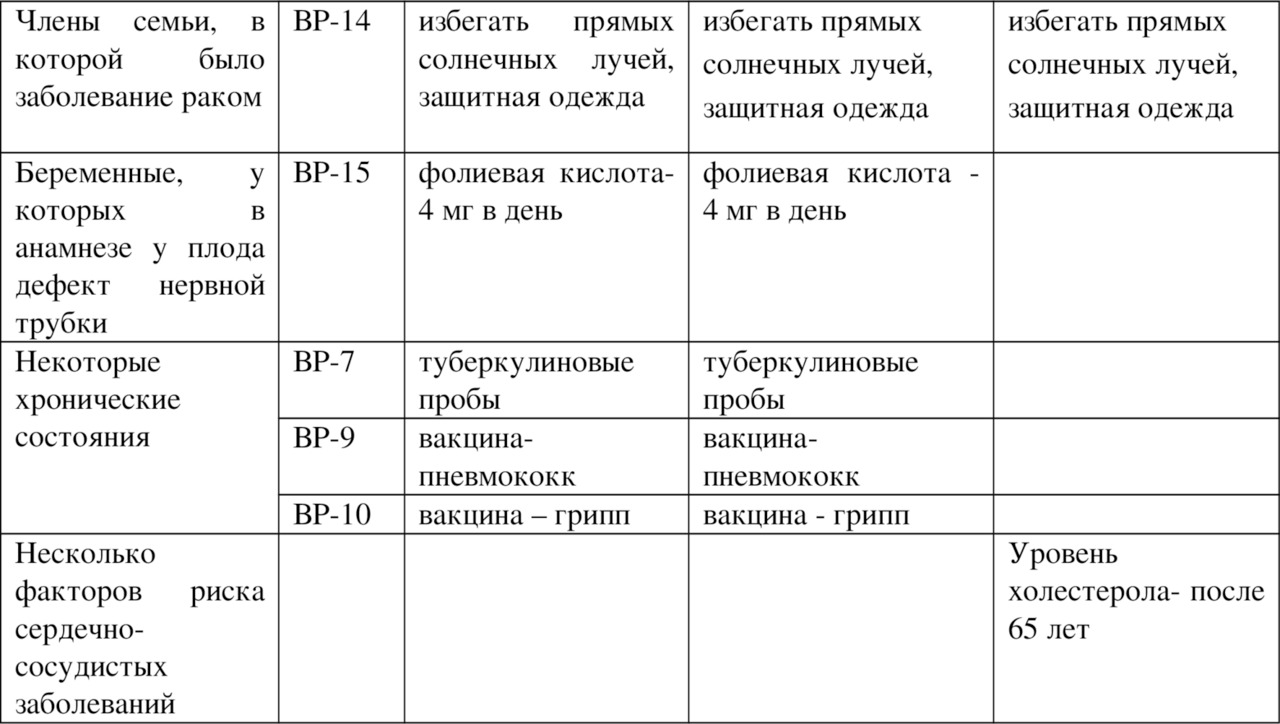
*RPR — тест на быстрообразующиеся атопические антитела плазмы
В таблице 1.10. показано, какие обследования необходимо назначить пациенту, в зависимости от групп риска, или он нуждается в профилактической беседе или приглашается в соответствующую школу для пациентов.
Существуют критерии отнесения пациентов к группам высокого риска (71), изложенные в таблице 1.11.
Таблица 1.11.
Критерии отнесения к группам высокого риска (ВР)
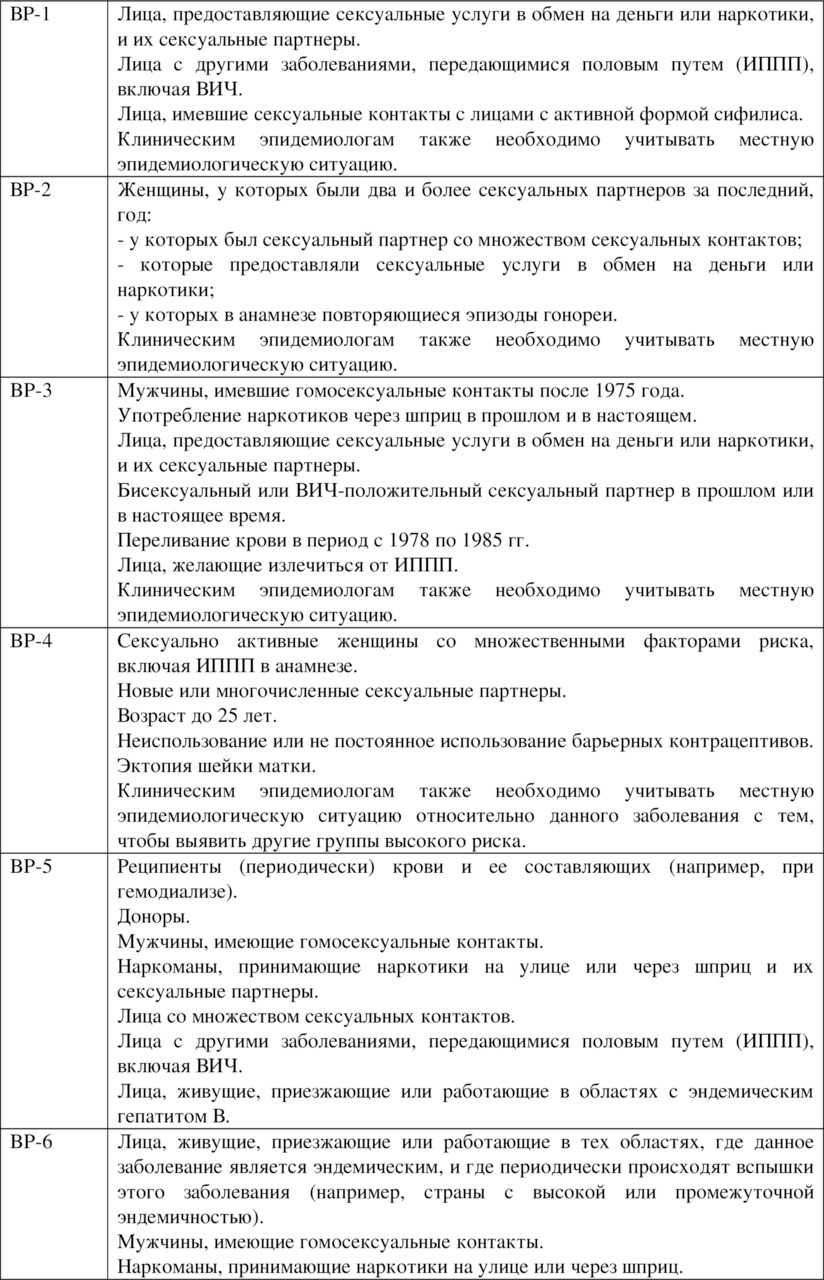
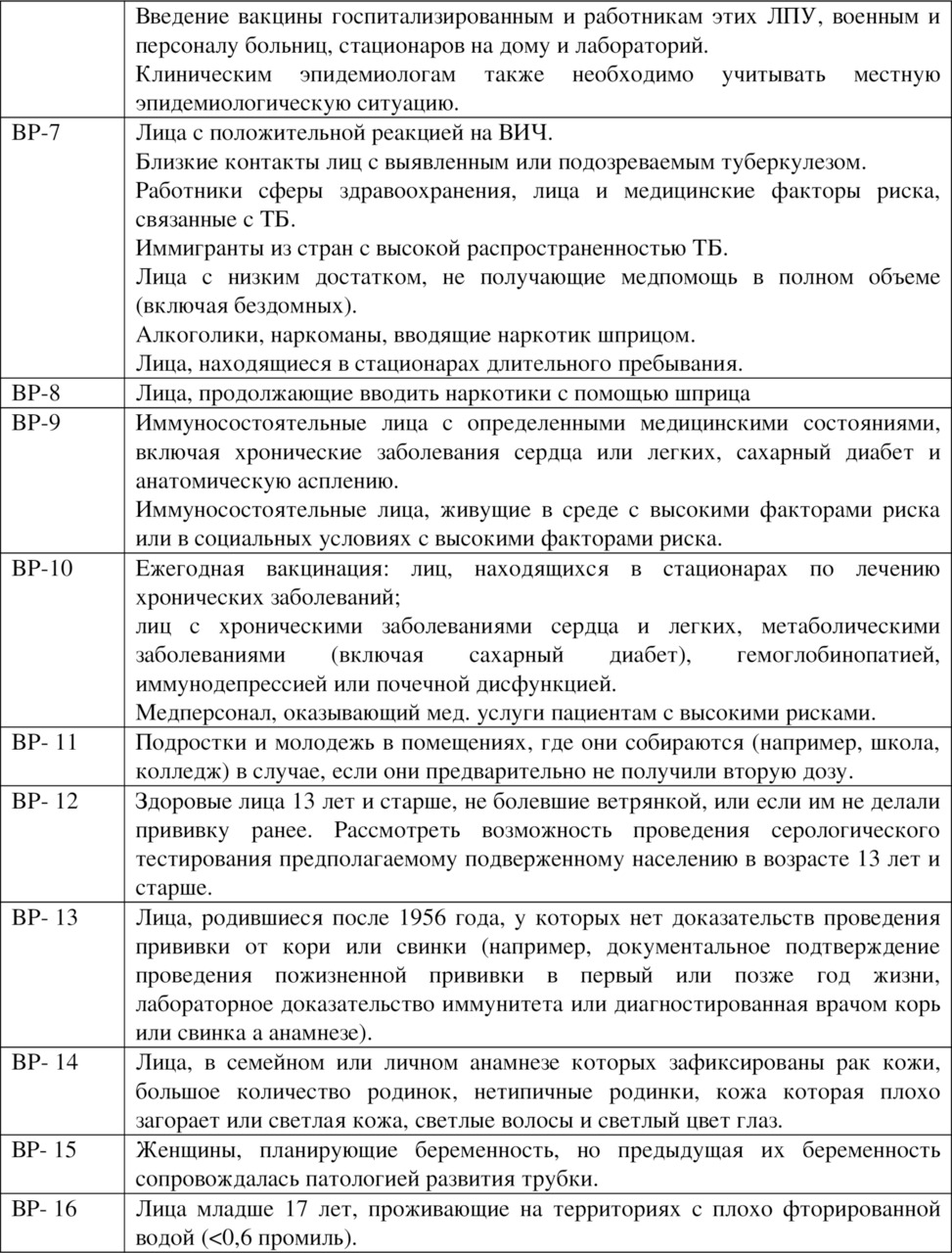
Необходимо отметить, что выделение групп риска позволяет участковым врачам иметь алгоритм как при проведении профилактических мероприятий, так и при осуществлении своевременной диагностики и эффективного лечения.
Очень важно для руководителей первичного звена определить обязательный перечень мероприятий для каждого ЛПУ, которые должны выполнять сотрудники отдела медицинской профилактики.
Одним из важнейших условий эффективной деятельности отделений медицинской профилактики является информационное обеспечение.
Информационная поддержка — это информирование населения о существующей проблеме здоровья населения и способах ее разрешения. Информационная поддержка необходима при любом скрининге и может осуществляться в следующих формах:
использование средств массовой информации (радио, телевидение, местная пресса);
наглядная агитация (листовки в ЛПУ, учреждениях и организациях, выпуск санитарных бюллетеней в ЛПУ);
беседы, лекции в ЛПУ и на предприятиях, в учреждениях и организациях;
устное информирование медработниками обратившихся пациентов, их знакомых и родственников.
Информационное обеспечение различных категорий населения может быть по различным проблемам:
санитарного просвещения;
гигиенического воспитания и образования;
формирования навыков личной профилактики;
ведения здорового образа жизни;
предупреждения прогрессирования заболеваний и развития осложнений.
Информационное обеспечение лиц, принимающих решение по проблемам:
формирования общественной политики укрепления здоровья;
общественного здоровья (на популяционном и групповом уровнях);
формирования общественного здравоохранения;
реализации общественной профилактики и укрепления здоровья, снижения популяционных и групповых рисков для здоровья.
Информационное обеспечение специалистов системы здравоохранения организуется по следующим проблемам:
законодательной, нормативной и методической базы (международной, федеральной, региональной, местной) по профилактике заболеваний и укреплению здоровья;
состояния здоровья обеспечиваемого контингента;
наличия и влияния различных, в том числе модулируемых ФР для здоровья обеспечиваемого населения;
организационных и клинических технологий (включая стандарты и клинические протоколы) профилактики заболеваний и укрепления здоровья.
Для анализа проведения профилактической работы в первичном звене и разработке мер по улучшению данного направления работы необходимо вести учет проводимых мероприятий.
Основными формами учетно-отчетной документации по проведению профилактической работы согласно Приказу М3 РФ №455 от 23.09.2003 «О совершенствовании деятельности органов и учреждений здравоохранения по профилактике заболеваний в РФ» являются (50):
первичная документация — записи в амбулаторных карточках, записи в журналах учета работы патронажных медсестер;
журнал учета работы в кабинете медицинской профилактики по гигиеническому обучению и воспитанию;
наличие лекционных материалов, санбюллетеней, памяток, листовок, статей в СМИ;
сводные статистические формы 17 и 30.
Ниже предлагается форма журнала учета профилактической работы, представленного в таблице 1.12.
Таблица 1.12.
Журнал учета работы ЛПУ по медицинской профилактике
Критерии оценки эффективности медицинской профилактики в ЛПУ
К ожидаемым результатам внедрения эффективных методов проведения медицинской профилактики в первичном звене относятся (71):
Увеличение выявления больных НИЗ (неинфекционными заболеваниями) и «болезнями поведения» на ранней стадии болезни (предгипертония (АД 139/89), ожирение 1—2 ст., бронх, астма легк. ст., бытовое пьянство и т. д.).
Увеличение доли в % состоящих под диспансерным наблюдением больных НИЗ и «болезнями поведения».
Уменьшение числа осложнений НИЗ (инсульты, инфаркты и т. д.).
Создание единого понимания качества медицинской профилактики у всего медицинского персонала.
Улучшение информационного и методического обеспечения медицинской профилактики (количество методических разработок, листовок, публикаций в СМИ и т. д.).
Внедрение инновационных форм профилактической работы в поликлинике (усовершенствование индивидуального профилактического консультирования, групповые формы работы).
Увеличение количества мероприятий ежегодных профилактических осмотров населения по возрастным группам.
Создание системы мониторинга профилактики заболеваний.
Увеличение числа школ пациентов по различным нозологиям и количества пациентов в них.
Повышение знаний медработников первичного звена об уровне здоровья всех прикрепленных жителей района (образ жизни, факторы риска, заболевания), полученных при ежегодных профилактических осмотрах и при повседневных контактах с пациентами (регистрация в амбулаторных и диспансерных картах).
Снижение заболеваемости, хронизации, смертности от НИЗ и «болезней поведения».
Для проведения эффективной профилактической работы с населением необходимо ресурсное обеспечение медицинской профилактики, что позволит значительно обеспечить первичное звено здравоохранения пособиями, руководствами для врачей; памятками, буклетами для населения, необходимым медицинским оборудованием (ЭКГ, весы, ростомер, глюкометр и т. д.).
Таким образом, в первичном звене ЛПУ главный врач несет ответственность и обеспечивает, а заместитель главврача руководит организацией всей профилактической работы. Кабинет профилактики/специалист по профилактике (под руководством и при поддержке зам. главного врача ЛПУ) координирует, организует и методически обеспечивает профилактическую составляющую повседневной работы врачей и медсестер первичного звена на приеме, в Школах здоровья в ЛПУ и в учреждениях, расположенных в районе, прикрепленном к поликлинике, а также оздоровительные и профилактические мероприятия для различных групп населения города (района), пропаганду сохранения и укрепления здоровья через местные СМИ (другими словами — кабинет организует, а медработники первичного звена выполняют).
Отделения медицинской профилактики, подчиняясь руководителям ЛПУ, должны работать в тесном контакте с Центрами медицинской профилактики, которые создаются на муниципальном и региональном уровнях. Это второй этап организации медицинской профилактики на районном, городском, областном (краевом) уровне.
Центры медицинской профилактики
Функции, задачи и организация работы Центров профилактики определена приказом Министерства здравоохранения Российской Федерации «О совершенствовании деятельности органов и учреждений здравоохранения по профилактике заболеваний в Российской Федерации» №455 от 23.09.2003 г. (50).
Существуют различные структуры центров медицинской профилактики.
Так, Федеральным государственным бюджетным учреждением «Центральный НИИ организации и информатизации здравоохранения» предлагается следующая структура и функции Центра медицинской профилактики.
Структура Центра медицинской профилактики
организационно-методический отдел;
редакционно-издательский отдел;
информационно-аналитический отдел;
отдел межсекторальных и внешних связей;
консультативно-оздоровительный отдел;
методический кабинет;
отделение мониторинга здоровья населения.
Функции Центра медицинской профилактики:
координация организации и проведения научно-обоснованных мероприятий по первичной и вторичной профилактике неинфекционных заболеваний и укрепления здоровья населения на популяционном, групповом и индивидуальном уровнях;
организация и проведение мероприятий в области гигиенического обучения и воспитания населения;
проведение и анализ мониторирования неинфекционных заболеваний и их факторов риска;
обеспечение организационно-методического руководства и координации (в т. ч. межведомственной) деятельности лечебно-профилактических учреждений по профилактике заболеваний, сохранению, укреплению здоровья;
информационное обеспечение лечебно-профилактических учреждений и населения по вопросам профилактики заболеваний, сохранения и укрепления здоровья населения;
организация, контроль и анализ деятельности отделений, кабинетов медицинской профилактики и кабинетов здорового ребенка (по разделу профилактики неинфекционных заболеваний, гигиенического обучения, воспитания и оздоровления) лечебно-профилактических учреждений;
организация и проведение обучения медицинских работников в области профилактики заболеваний, охраны и укрепления здоровья населения;
участие в проведении подготовки специалистов других ведомств (работников системы образования, средств массовой информации, работников культуры и пр.) по актуальным проблемам профилактики заболеваний, охраны и укрепления здоровья населения;
взаимодействие по координации и совершенствованию профилактической работы в учреждениях системы образования;
организация массовых профилактических и оздоровительных мероприятий совместно с лечебно-профилактическими учреждениями;
участие в международных и национальных проектах по вопросам профилактики заболеваний и укрепления здоровья;
организация, проведение и анализ медико-социальных опросов населения для определения уровня информированности о здоровом образе жизни, потребности и удовлетворенности профилактической помощью;
оказание населению профилактической и консультативно-оздоровительной помощи;
анализ, оценка качества и эффективности профилактической работы лечебно-профилактических учреждений и профилактической помощи населению в субъекте Российской Федерации;
ведение учетной и отчетной документации в установленном порядке.
В данном руководстве мы предлагаем опыт Центра медицинской профилактики муниципального округа города Ставрополя, который получил высокую оценку на республиканском и международном уровне.
Центр медицинской профилактики совместно с организационно-методическим отделом здравоохранения администрации города информационно организует и методически обеспечивает профилактическую работу всех ЛПУ города, сотрудничает с управлениями по информационной политике, делам молодежи, культуре и спорту, образования, играет ведущую роль в постановке, обосновании и решении вопросов медицинской профилактики органами исполнительной власти.
Муниципальное учреждение здравоохранения «Городской центр медицинской профилактики» был организован в феврале 2001 года.
Муниципальное бюджетное учреждение здравоохранения «Городской центр медицинской профилактики» города Ставрополя является некоммерческой организацией в соответствии с Гражданским кодексом РФ, Федеральным законом от 08.05.2010 №83-ФЗ «О внесении изменений в отдельные законодательные акты РФ в связи совершенствованием правового положения государственных (муниципальных) учреждений» (62).
Эффективность ддеятельности любого учреждения, участвующего в реализации мероприятий по медицинской профилактике, зависит от межведомственного взаимодействия.
Ниже (70) представлена структура взаимодействия Центра профилактики г. Ставрополя с учрежденями различных форм собственности (схема 1.1).
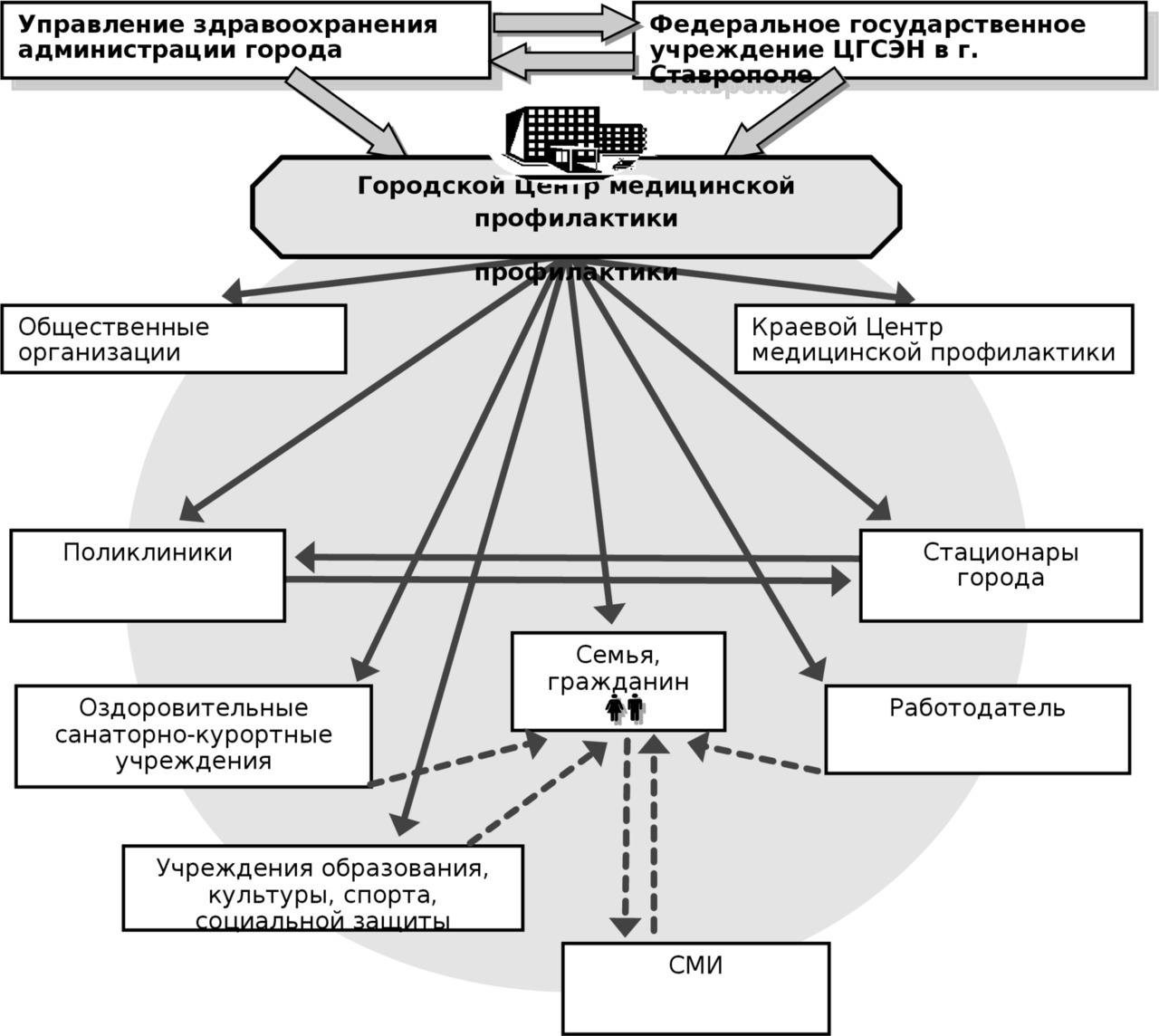
Схема 1.1. Структура взаимодействия Центра профилактики г. Ставрополя с учреждениями различных форм собственности
Анализ данной схемы позволяет сделать вывод, что взаимодействие со структурными подразделениями города позволяет небольшому коллективу Центра вести эффективную работу.
Важным практическим шагом в модернизации профилактической помощи населению стала стратегия усиления индивидуальной профилактики заболеваний в первичном звене здравоохранения за счет открытия взрослых и детских Центров здоровья. Требования к их организации, основные задачи и функции были изложены в Приказе Минздравсоцразвития России №597н от 19 августа 2009 г. «Об организации деятельности Центров здоровья по формированию здорового образа жизни у граждан Российской Федерации, включая сокращение потребления алкоголя и табака» (52, 53). С 2010 года в 83 субъектах Российской Федерации открыты 502 Центра здоровья, где можно пройти бесплатную диагностику и получить консультацию врача.
Центры здоровья созданы как структурные подразделения на функциональной основе в государственных учреждениях здравоохранения субъектов Российской Федерации и учреждениях здравоохранения муниципальных образований, включая учреждения здравоохранения для детей, согласно приказу Минздравсоцразвития России №597н от 19 августа 2009 г. (52, 53).
Основной целью деятельности Центров здоровья является сохранение индивидуального здоровья граждан РФ и формирование у них навыков здорового образа жизни.
В качестве теоретико-практической основы функционирования центров здоровья выступает концепция предупреждения риска, т. е. охрана здоровья человека от всех видов ущербов и потерь. Оказание профилактической помощи означает не просто предоставление тех или иных услуг — это осуществление широкого комплекса организационно-технических и санитарно-противоэпидемических мероприятий. Речь идет о реализации функций медицинского характера, направленных на сохранение и укрепление физического и психического здоровья населения, поддержание его долголетия. Современное состояние системы здравоохранения, социально-экономическая ситуация обусловили потребность в системном решении важных вопросов обеспечения здоровой, активной жизни населения, признания роли здоровья как трудового ресурса и фактора национальной безопасности, ориентации на здоровье, которое в рыночных условиях обеспечивает благополучие семьи, профессиональное и активное долголетие.
Задачи Центров здоровья:
информирование населения о вредных и опасных для здоровья человека факторах;
групповая и индивидуальная пропаганда здорового образа жизни, профилактика возникновения и развития факторов риска различных заболеваний (курение, алкоголь, гиподинамия и др.) и формирование у граждан ответственного отношения к своему здоровью и здоровью своих детей и близких;
формирование у населения принципов «ответственного родительства»;
обучение граждан, в том числе детей, гигиеническим навыкам и мотивирование их к отказу от вредных привычек, включающих помощь в отказе от потребления алкоголя и табака;
обучение граждан эффективным методам профилактики заболеваний с учетом возрастных особенностей;
динамическое наблюдение за пациентами группы риска развития неинфекционных заболеваний;
оценка функциональных и адаптивных резервов организма с учетом возрастных особенностей, прогноз состояния здоровья;
консультирование по сохранению и укреплению здоровья, включая рекомендации по коррекции питания, двигательной активности, занятиям физкультурой и спортом, режиму сна, условиям быта, труда (учебы) и отдыха;
разработка индивидуальной программы по ведению здорового образа жизни, в том числе с учетом физиологических особенностей детского возраста;
осуществление мониторинга реализации мероприятий по формированию здорового образа жизни, факторов риска развития заболеваний.
Таким образом, можно выделить ряд основных принципов, на которых основана деятельность Центра здоровья:
приоритетность для национальной системы здравоохранения;
бесплатность для каждого гражданина;
доступность;
соответствие территориальным программам по охране здоровья населения;
адекватность социально-экономическому развитию общества;
непрерывность наблюдения;
рациональность медицинского маршрута гражданина;
нацеленность на решение основных медико-санитарных проблем;
интеграция и координация со всеми структурами системы здравоохранения.
Центр здоровья, создаваемый на функциональной основе, возглавляет заведующий, назначаемый и освобождаемый от должности руководителем ЛПУ, в составе которого он организован. Штаты Центра здоровья утверждаются руководителем ЛПУ в соответствии с действующими штатными нормативами учреждений здравоохранения согласно нормативным документам:
заведующий Центром здоровья назначается из расчета: одна должность на восемь врачей;
должности медицинского персонала для обеспечения приема населения в Центре здоровья устанавливаются из расчета: 0,4 должности врача на 10 тыс. населения, медицинской сестры — не менее 0,5 должности на одного врача, младшего медицинского персонала — не менее одной должности на шесть врачей.
В соответствии с приказом Минздравсоцразвития России №597н от 1, августа 2009 г. (52, 53) определена следующая структура Центра здоровья:
Кабинет руководителя Центра здоровья*.
Кабинеты врачей, прошедших тематическое усовершенствование по формированию здорового образа жизни и медицинской профилактике*.
Кабинет тестирования на аппаратно-программном комплексе.
Кабинеты инструментального и лабораторного обследований (исследования проводятся на установленном оборудовании).
Кабинет для проведения санитарно-просветительной работы (учебный кабинет, лекционный зал).
Мужской смотровой кабинет*.
Женский смотровой кабинет*.
Кабинет гигиениста стоматологического*.
Зал (кабинет) лечебной физкультуры*.
Школы здоровья*.
* Возможно функциональное использование помещений в структуре организации здравоохранения.
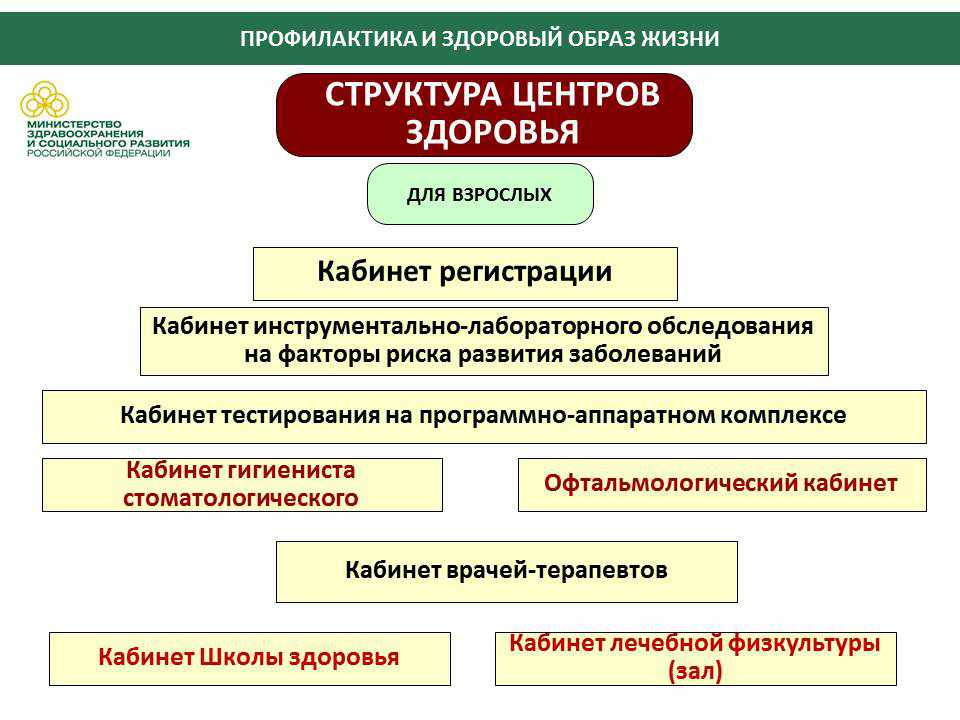
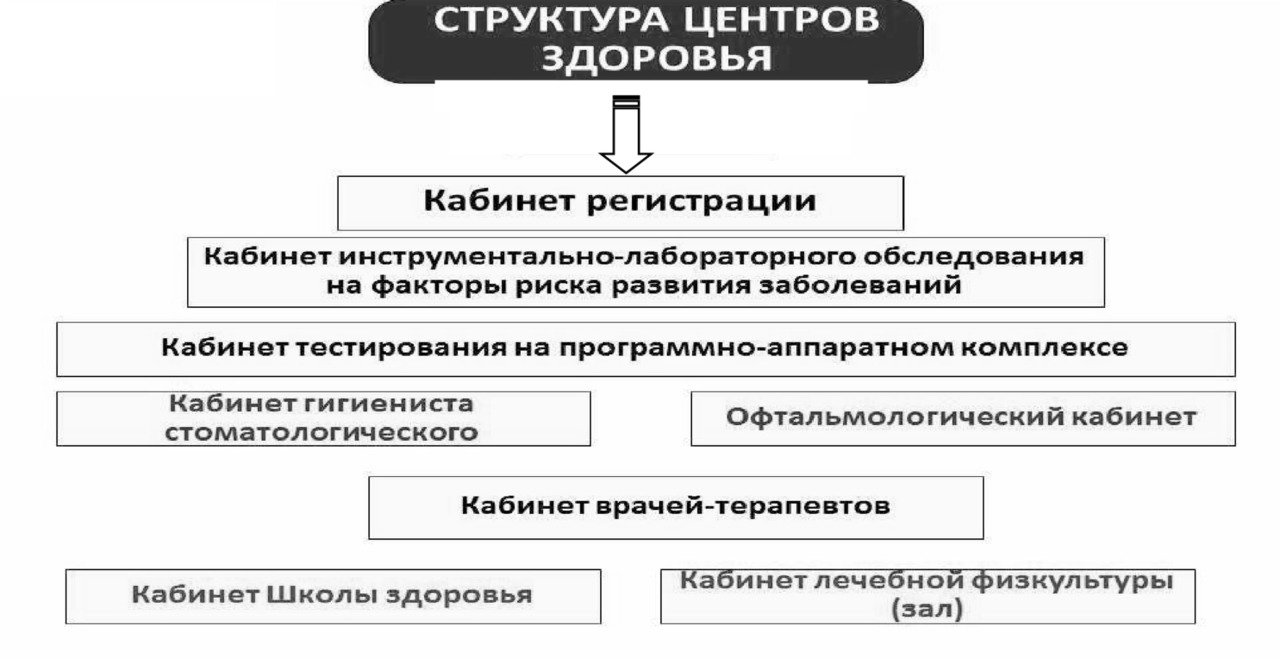
Схема 1.2. Примерная организационная структура Центра здоровья
Работа Центра здоровья осуществляется по 2-сменному графику в часы работы лечебно-профилактического учреждения (ЛПУ).
Согласно приказу Минздравсоцразвития России №597н от 19 августа 2009 г. (52, 53) приводим рекомендуемое штатное расписание и контингенты граждан, получающих медицинские услуги в Центрах здоровья:
Руководитель Центра здоровья*: врач, специальность «Организация здравоохранения и общественное здоровье» — 1 человек;
Заместитель руководителя — заведующая кабинетом по санитарно-просветительской работе: медицинская сестра, специальность «Управление сестринской деятельностью» — 1 человек;
Врач, специальность «Терапия», «Педиатрия», др.* — 1 человек;
Фельдшер мужского смотрового кабинета: фельдшер, специальность «Лечебное дело»* — 1 человек;
Акушерка женского смотрового кабинета: акушерка, специальность «Акушерское дело»* — 1 человек;
Специалист кабинета функциональной диагностики: фельдшер, специальность «Лечебное дело»* — 1 человек;
Инструктор кабинета лечебной физкультуры: медицинская сестра, специальность «Сестринское дело»* — 1 человек.
* Возможно совместительство по основному месту работы.
Так как Центры здоровья созданы из расчета: один Центр на 200 тыс. населения, то рекомендуемый штат будет следующим: 8 врачей, 12 медицинских сестер, 2 должности младшего медицинского персонала. Всего — 22 штатные единицы.
Контингенты граждан, получающих медицинские услуги в Центрах здоровья:
впервые обратившиеся в отчетном году для проведения комплексного обследования, в том числе подростки 15—17 лет и дети, у которых решение о посещении Центра здоровья принято родителями (или другими законными представителями) самостоятельно;
направленные ЛПУ по месту прикрепления;
направленные медицинскими работниками образовательных учреждений;
направленные врачом, ответственным за проведение дополнительной диспансеризации работающих граждан с 1-ой (практически здоров) и 2-ой (риск развития заболеваний) группами здоровья;
направленные работодателем по заключению врача, ответственного за проведение углубленных медицинских осмотров лиц с 1-ой и 2-ой группами здоровья;
обратившиеся для динамического наблюдения в соответствии с рекомендациями врача Центра здоровья.
Следует отметить, что обследование здоровых людей представляет определенные трудности по сравнению с больными. Один контакт «посетитель (пациент) — специалист» включает множество целей и поводов. В этом контакте врач должен понять и зарегистрировать представления о «реальной картине» образа жизни, труда и быта пациента, выявить, что вызывает беспокойство у пациента и что приводит к нарушениям его соматического, психического, социального и физического равновесия. Именно это дает возможность выявить на ранних стадиях «группы риска» и закономерности развития неэпидемической патологии у населения.
Стратегия и тактика Центров здоровья и других медицинских учреждений в области реализации профилактических услуг видится в сфере связей с общественностью. В этом случае при активном формировании спроса на профилактические медицинские услуги можно сократить «скрытую» заболеваемость «потенциальных пациентов». Только в рамках эффективной информационно-просветительной и разъяснительной работы можно достигнуть вышеуказанных тенденций.
Создание постоянно действующей системы сбора и анализа информации, касающейся общественного мнения о ЗОЖ, позволит:
использовать полученные результаты в практике планирования и управления профилактической помощью;
изучать эффективность различных организационных мер, внедряемых в практику с точки зрения позитивного воздействия на общественное мнение в области профилактики;
расширять фронт и активизировать изучение общественного мнения, вовлечение широких слоев общественности в обсуждение наиболее актуальных проблем в области здоровья.
С учетом сказанного существенно изменится роль здравоохранения в современном обществе. От решения внутрисистемных проблем, связанных с диагностикой и лечением, здравоохранение все больше будет переходить к профилактике болезней и к реализации информационной функции, а также активно взаимодействовать с другими подсистемами социальной инфраструктуры общества (312).
Профилактическая деятельность Центра здоровья осуществляется в трёх направлениях: профилактическая работа с населением, методическая работа в учреждении и координационная работа на территории (схема 1.5) (9).
Профилактическая работа с населением является главной задачей Центра здоровья и реализуется посредством проведения круглогодичного скрининга населения по обращаемости для выявления лиц с избыточным риском опасных заболеваний. По результатам обследований создаётся база данных. Важная роль отводится санитарному просвещению и гигиеническому воспитанию (памятки, плакаты, брошюры, буклеты, лекции, беседы и др.). Осуществляется контроль эффективности профилактики у лиц, выполняющих оздоровительные мероприятия.
Методическая работа в учреждении охватывает обучение медицинских работников методам оценки и коррекции риска, индивидуального и группового консультирования; оценку объема и качества профилактической работы в ЛПУ; внедрение новых форм и методов профилактических услуг; оздоровление медицинских работников; составление ежегодных отчетов.
Координационная работа на территории включает взаимодействие с отделениями (кабинетами) медицинской профилактики, другими медицинскими и немедицинскими учреждениями по разработке и реализации профилактических программ, распространение методических материалов, проведение массовых оздоровительных мероприятий.
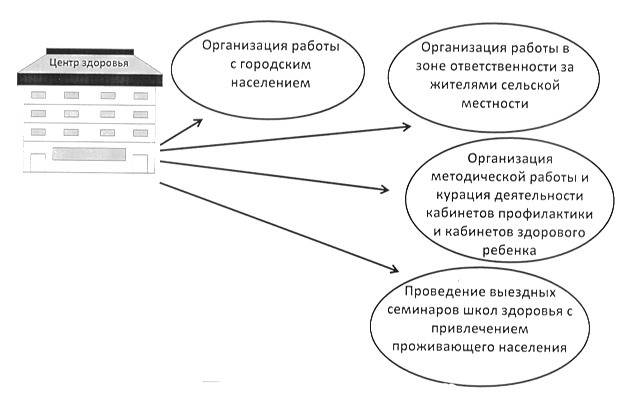
Схема 1.3. Основные направления профилактической деятельности Центра здоровья
Ответственность за проведение профилактической, методической и координационной работы, состояние материально-технической базы Центра здоровья возлагается на руководителя.
С целью формирования здорового образа жизни предлагается организационное решение в виде поэтапной схемы профилактической деятельности (163).
I этап — прогностический скрининг населения трудоспособного возраста для выявления лиц, имеющих избыточный риск опасных для жизни заболеваний (кардиоваскулярный, цереброваскулярный, онкологический, прочих причин) на ближайшие 10 лет.
Скрининг проводится в Центрах здоровья, отделениях (кабинетах) медицинской профилактики, кабинетах доврачебного приёма, расположенных в поликлиниках и т. д. Людям с нормальными показателями предлагается повторное посещение через два года. Лица с неблагоприятным прогнозом и низкой самооценкой здоровья направляются к участковому терапевту и в Центр здоровья.
II этап — углубленное профилактическое обследование лиц с высоким риском. Обследования выполняются в Центрах здоровья. Проводится измерение адаптивных резервов организма на основании показателей центральной и мозговой гемодинамики, антропометрии, тензиометрии; прогнозируется способность дожития на длительный период (до 15 лет). Выявляются факторы нездорового образа жизни в широком диапазоне условий: экономических, бытовых, семейных, производственных и др. Оценивается уровень стресса, качество питания, физическая и психическая работоспособность, рассчитывается биологический возраст и т. д. Проводятся консультативные осмотры специалистов.
III этап — осуществление оздоровительных мероприятий для коррекции причин и условий неблагоприятного прогноза. Работа проводится в отделениях медицинской профилактики ЛПУ, в Центрах здоровья, по месту жительства. Используются стандартные методы и инновационные технологии. Подбор осуществляется индивидуально по критерию увеличения резерва здоровья и улучшения качества жизни пациента. Многообразие предлагаемых вариантов профилактики позволяет человеку создавать индивидуальную модель здорового образа жизни, превращая обременительную процедуру в своеобразную «игру», построенную на поиске доступных и приятных способов оздоровления.
IV этап — оценка эффективности профилактической деятельности и принятие управленческих решений. Пациенту выдаётся Паспорт здоровья с результатами обследований, дающий возможность персонального контроля над динамикой резерва здоровья и качества жизни (схема 1.6) (9).
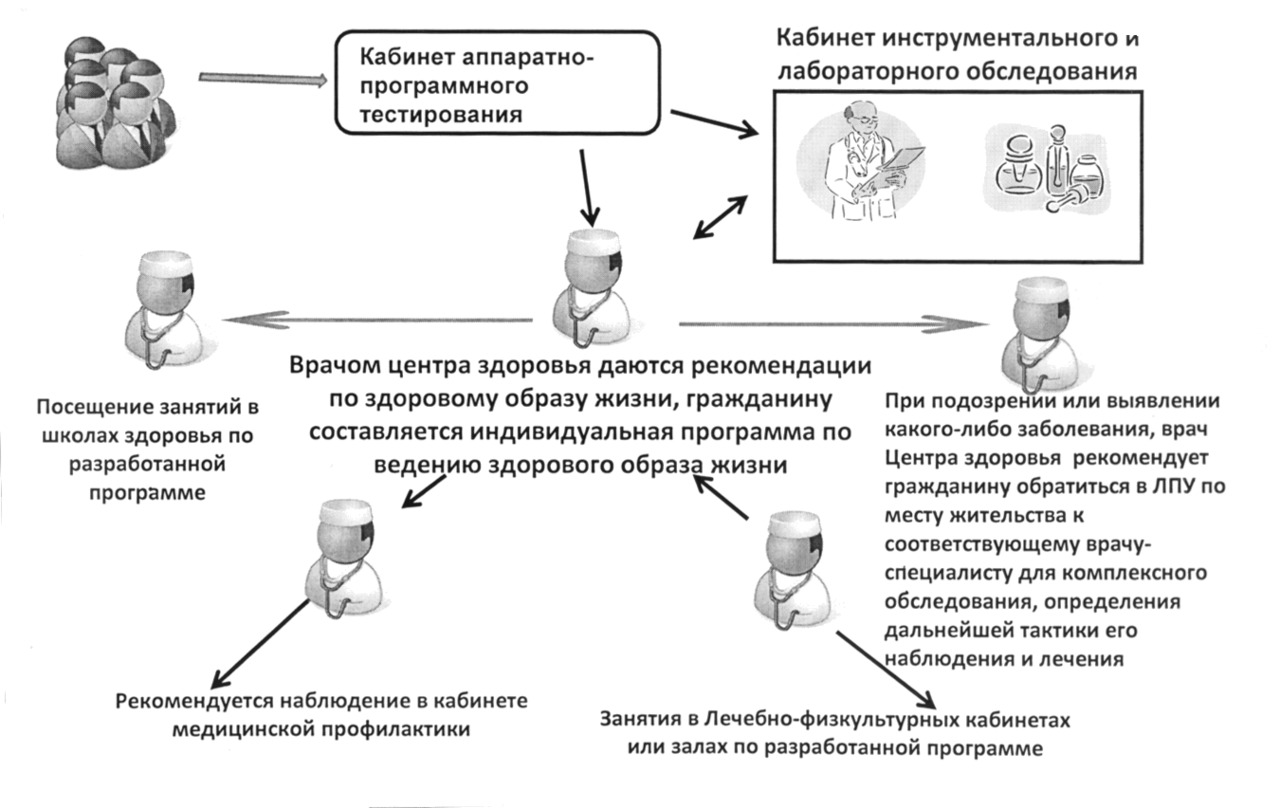
Схема 1.4. Маршрутизация и организация в Центрах здоровья
Базы данных отделений медицинской профилактики и Центров здоровья объединяются в единую информационную сеть (с учётом требований федерального закона «О персональных данных»), обеспечивая непрерывный контроль над объёмом, качеством и эффективностью проводимой работы.
Этапное использование профилактических технологий позволяет в массовом масштабе осуществлять дифференцированные оздоровительные воздействия, пропорционально профилю риска конкретного человека.
Посредством такой адресной профилактики имеющиеся средства фокусируются на наиболее нуждающихся людях, увеличивая тем самым ресурсный потенциал здравоохранения в несколько раз.
Порядок оказания медицинских услуг в Центрах здоровья в рамках мероприятий по формированию здорового образа жизни (163)
Комплексное обследование в Центре здоровья включает:
измерение роста и веса;
тестирование на аппаратно-программном комплексе для скрининг-оценки уровня психофизиологического и соматического здоровья функциональных и адаптивных резервов организма;
скрининг сердца компьютеризированный (экспресс-оценка состояния сердца по ЭКГ-сигналам от конечностей);
ангиологический скрининг с автоматическим измерением систолического артериального давления и расчета плече-лодыжечного индекса;
экспресс-анализ для определения общего холестерина и глюкозы в крови;
комплексная детальная оценка функции дыхательной системы (спирометр компьютеризированный);
осмотр врача.
При необходимости выявления дополнительных факторов риска рекомендуется проведение исследований, не входящих в перечень комплексного обследования, на установленном оборудовании.
биоимпедансометрия;
анализ карбоксигемоглобина и СО;
определение котинина и других биологических маркеров в биологических средах организма;
пульсоксиметрия;
осмотр в кабинете гигиениста стоматологического.
Врач на основании результатов тестирования на аппаратно-программном комплексе и обследования на установленном оборудовании проводит гражданину, в том числе ребенку (родителям ребенка или другим законным представителям):
оценку наиболее вероятных факторов риска, функциональных и адаптивных резервов организма с учетом возрастных особенностей
прогноз состояния здоровья
проводит беседу по здоровому образу жизни
составляет индивидуальную программу по здоровому образу жизни и рациональному питанию.
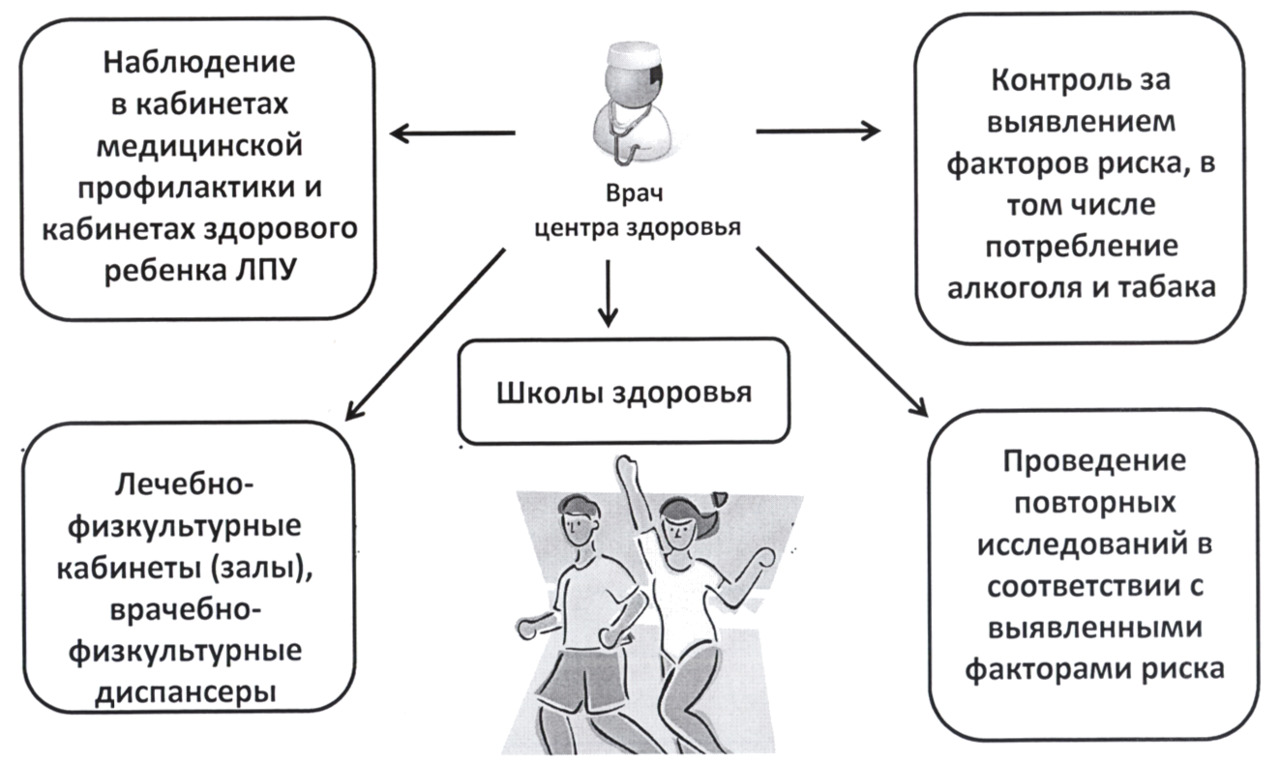
Схема 1.5. Динамическое наблюдение за пациентом по разработанной индивидуальной программе по здоровому образу жизни
При необходимости врач рекомендует гражданину, в том числе ребенку (родителям ребенка или другим законным представителям), динамическое наблюдение в Центре здоровья с проведением повторных исследований в соответствии с выявленными факторами риска или наблюдение в кабинетах медицинской профилактики и здорового ребенка ЛПУ, посещение занятий в соответствующих школах здоровья, лечебно-физкультурных кабинетах и врачебно-физкультурных диспансерах по программам, разработанным в центре здоровья (схема 1.5) (9).
Сведения о гражданах, у которых выявлено подозрение на заболевание и которым необходимо наблюдение в кабинете медицинской профилактики (в кабинете здорового ребенка), с их согласия передаются в кабинет медицинской профилактики (в кабинет здорового ребенка), врачу-терапевту участковому (врачу-педиатру участковому) по месту жительства гражданина (по месту прикрепления) соответственно.
В случае, если в процессе обследования в Центре здоровья выявляется подозрение на какое-либо заболевание, врач Центра здоровья рекомендует гражданину, в том числе ребенку (родителям ребенка или другим законным представителям), обратиться в ЛПУ к соответствующему врачу-специалисту для определения дальнейшей тактики его наблюдения и лечения.
Центр здоровья осуществляет взаимодействие с кабинетами медицинской профилактики, кабинетами здорового ребенка ЛПУ по месту жительства гражданина, по вопросам реализации профилактических мероприятий.
Особенности профилактической работы в сельской местности
Для жителей сельской местности, желающих обратиться в Центр здоровья, в установленные часы и дни недели может быть организован проезд от ЛПУ до территориального Центра здоровья, расположенного в зоне ответственности (рисунок 1.3) (9).
Центром здоровья для жителей сельской местности, проживающих в зоне ответственности Центра здоровья, в плановом порядке могут проводиться выездные акции, направленные на пропаганду действий по формированию здорового образа жизни. Это особенно актуально там, где невозможно организовать транспорт для желающих посетить Центр здоровья.
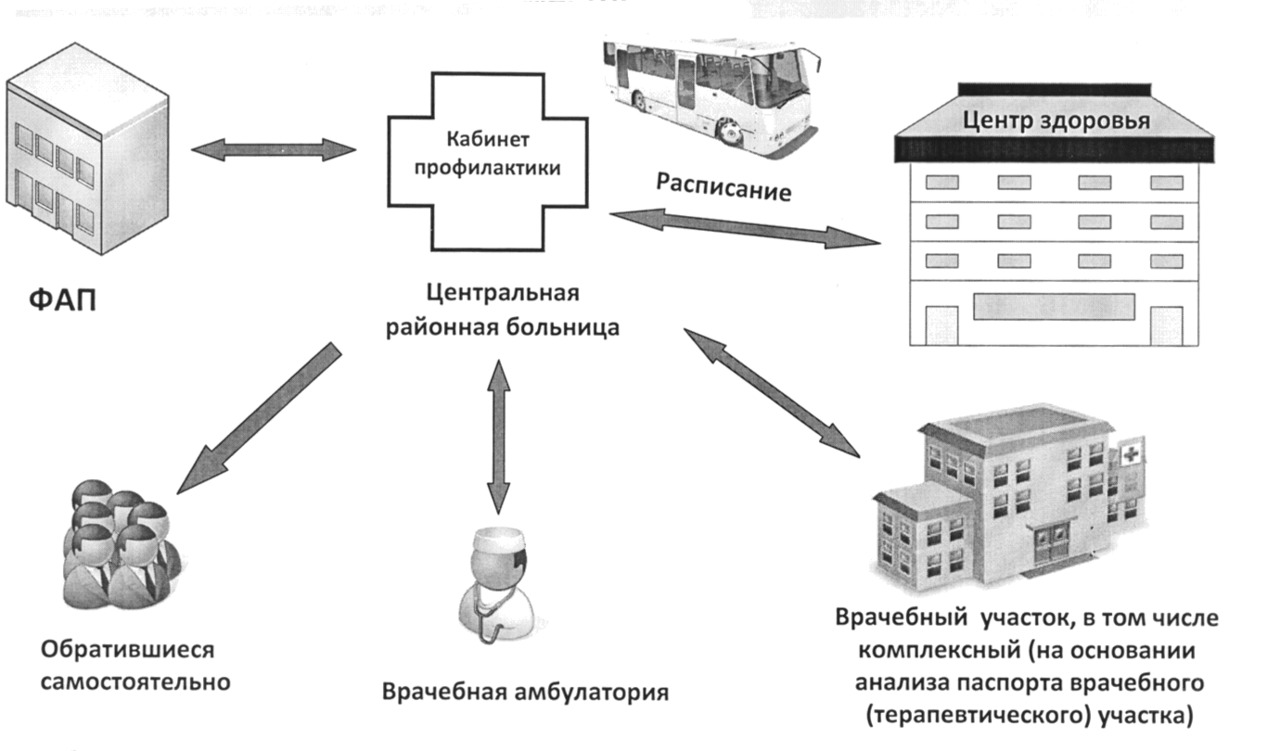
Рисунок 1.3. Организация потоков граждан в Центры здоровья из сельской местности
Оценка объёма и эффективности работы Центра здоровья (163)
Для оценки объёма оздоровительной работы в Центре здоровья необходимо отражать следующие виды деятельности:
общее количество обследованных лиц, человек;
количество проведенных мероприятий (лекции, беседы) по вопросам формирования здорового образа жизни, число мероприятий;
количество обученных медицинских работников по вопросам: санитарно-просветительная работа с населением, формирование здорового образа жизни, человек;
охват населения санитарно-просветительной работой, человек;
оценка информированности населения о факторах риска заболеваемости и смертности населения от заболеваний, приносящих наибольший социально-экономический ущерб населению, % от числа опрошенных;
доля курящих среди взрослого населения, % от числа опрошенных;
смертность населения от отравления алкоголем, случаев на 1000 населения.
Региональные аспекты организации и функционирования Центров здоровья на примере города Ставрополя
В Ставропольском крае функционируют десять Центров здоровья — шесть для взрослых (в городах Ставрополе, Ессентуках, Кисловодске, Невинномысске, Пятигорске и Михайловске) и четыре — для детей (в Ставрополе, Зеленокумске, Светлограде и Пятигорске). Зоны ответственности Центров здоровья определены в соответствии с приказом Министерства здравоохранения Ставропольского края от 9 июня 2011 г. №01—05/384 «О совершенствовании работы Центров здоровья» (56).
Центры здоровья города Ставрополя созданы на базе детской городской поликлиники №3 и городской поликлиники №6. Общие принципы их организации и функционирования изложены в приказе Министерства здравоохранения Ставропольского края от 9 июня 2011 г. №01—05/384 «О совершенствовании работы Центров здоровья» и в «Программе модернизации здравоохранения Ставропольского края на 2011—2012 годы», утвержденной Постановлением Правительства Ставропольского края от 4 апреля 2011 г. №113-п (48).
Нами проанализированы показатели Центра здоровья для взрослых города Ставрополя, организованного в 2010 году на базе МБУЗ «Городская клиническая поликлиника №6», по данным статистической отчетной формы №68 (приказ Минздравсоцразвития России от 19 августа 2009 года №597н (52, 53)). За период с 2010 по октябрь 2012 года Центр здоровья посетили более 30 тысяч человек (в 2010 году — 5910 человек, в 2011 — 10558, за 10 мес. 2012 года — 13706 человек). Из них 53,2% (16051 чел.) обратились по собственной инициативе, что подтверждает мотивацию жителей города Ставрополя в сохранении своего здоровья.
Из ЛПУ по месту прикрепления в 2010 году в Центр здоровья направлено 538 пациентов, в 2011 году — 2840, а за 10 мес. 2012 года — уже 3645 человек. Врачами, ответственными за проведение дополнительной диспансеризации работающих граждан с I и II группами здоровья за три года функционирования центра здоровья направлено 1720 пациентов, а работодателями по заключению врача, проводящего периодические медицинские осмотры, для проведения скрининг-обследования за этот же период направлено 4933 человека. Примечательно, что за все время существования Центра здоровья из стационаров после острого заболевания не направлено ни одного пациента.
Для оценки риска развития заболеваний, разработки рекомендаций по их снижению и оценки эффективности проводимых профилактических мероприятий требуется проведение комплексного обследования. С этой целью в практике Центра здоровья г. Ставрополя используются: опрос пациентов, измерение роста и веса, тестирование на аппаратно-программном комплексе для скрининг-оценки уровня психофизиологического и соматического здоровья, функциональных и адаптивных резервов организма, скрининг сердца компьютеризированный (экспресс-оценка состояния сердца по ЭКГ-сигналам от конечностей), ангиологический скрининг с автоматическим измерением систолического артериального давления и расчетом плечелодыжечного индекса, экспресс-анализ для определения общего холестерина и глюкозы в крови, комплексная детальная оценка функций дыхательной системы (спирометр компьютеризированный). Региональный стандарт комплексного профилактического обследования в центрах здоровья утвержден приказом Министерства здравоохранения Ставропольского края от 29 июня 2011 г. №01—05/471 (55).
По результатам обследования здоровые составили лишь 12,8% среди взрослого населения. В структуре выявленных отклонений и факторов риска среди взрослых преобладает ожирение и избыточный вес — 54,8%, функциональные отклонения сердечнососудистой системы — 47,3%, нарушение психофизиологического здоровья и адаптации — 29,5%, повышение уровня глюкозы и холестерина — 36,5%, нарушения дыхательной системы — 24,9%. Признаки табачной зависимости зарегистрированы более чем у 42,6% обследованных взрослых. Следует отметить, что среди пациентов с выявленными функциональными отклонениями свыше половины имели два и более факторов риска развития хронических неинфекционных заболеваний.
Все обратившиеся в Центры здоровья получили индивидуальные консультации врача по здоровому образу жизни. Лица, имеющие функциональные отклонения, направлены в тематические школы здоровья профилактической направленности, включая школы бронхиальной астмы, заболеваний костно-мышечной системы, сахарного диабета. Число лиц, обученных здоровому образу жизни, за период с 2010 по октябрь 2012 года составило 19489 человек, в том числе в школе профилактики артериальной гипертензии — 7272, в школе профилактики заболеваний костно-мышечной системы — 4074. Школу профилактики бронхиальной астмы посетили 1233 пациента, а школу профилактики сахарного диабета — 2392 чел.
Эффективность работы школ здоровья достаточно высока. Так, из числа лиц, обученных в школе «Профилактики табакокурения», отказались от курения 45%, добились результатов по снижению веса 48% от числа обученных в школе «Профилактики ожирения». Кабинет лечебной физкультуры с 2010 по 2012 год посетили 6272 пациента, из них в 2010 году — 3704 чел., в 2011 — 1595, а за 10 мес. 2012 года — 973 чел.
По результатам комплексного исследования 43,3% посетителей были направлены к врачам-специалистам амбулаторно-поликлинических учреждений для дообследования, наблюдения и лечения. Таким образом, совместная работа врачей Центров здоровья и врачей-специалистов ЛПУ позволяет своевременно поставить диагноз и назначить эффективное лечение. Возможность подобного исследования позволяет не только оказывать эффективную профилактическую помощь каждому обратившемуся, но и принимать грамотные управленческие решения.
Для повышения эффективности работы Центров здоровья в крае активно ведется информационная поддержка их деятельности через СМИ. Так, краевая газета «Ставропольская правда» наряду с текущей информацией событийного характера опубликовала программную статью министерства «Приоритет — профилактике». На краевом радио организована тематическая программа «Твое здоровье — в твоих руках», в рамках которой с периодичностью дважды в месяц вышло около 60 специально подготовленных сюжетов по различным вопросам профилактики. Канал рассчитан на массовую аудиторию с охватом свыше 5 млн. слушателей, включая сопредельные территории Северо-Кавказского и Южного федеральных округов.
Налажено сотрудничество с телевизионными каналами, работающими в современных условиях практически только на хозрасчетной основе. Организован ряд передач в спортивно-развлекательной программе Овертайм, изготовлены для массового использования два видеоролика с демонстрацией утренней оздоровительной гимнастики и комплекса упражнений для людей с риском возникновения гипертонической болезни. В целом по краю по вопросам здорового образа жизни, профилактики и предупреждения различных заболеваний, сохранения и укрепления здоровья в печатных средствах массовой информации опубликовано свыше 600 материалов, вышли в эфир 168 телерепортажей и 813 радиопередач.
Существенным моментом в повышении уровня образовательного процесса по проблемам профилактики стала организация в 2010 году на базе Ставропольской государственной медицинской академии тематического усовершенствования по теме «Формирование навыков здорового образа жизни».
Таким образом, совместная работа службы медицинской профилактики, специалистов Центра здоровья, организаторов здравоохранения позволила выработать единые методические подходы к профилактике заболеваний и формированию здорового образа жизни как на территории г. Ставрополя, так и края в целом.
Опыт работы Центра студенческого здоровья Ставропольского государственного медицинского университета
Проблема здоровья студентов является особенно актуальной в современных социально-экономических условиях. Молодежь является резервом высококвалифицированных специалистов для различных отраслей экономики нашей страны, определяющим ее трудовой, оборонительный потенциал в ближайшие годы, воспроизводство и, соответственно, здоровье будущих поколений.
Вместе с тем, студенчество можно отнести к группе повышенного риска, так как условия современной жизни ведут к тому, что студенты в период обучения в высшей школе испытывают воздействие целого комплекса средовых факторов, негативно влияющих на состояние их физического, психического и репродуктивного здоровья. Реформирование образовательной системы высшей школы, интенсификация учебной деятельности, переход от традиционной организации учебного процесса к инновационным технологиям существенным образом повышают требования к состоянию здоровья студентов. Не последнюю роль играют постоянное умственное и психоэмоциональное напряжение, информационный стресс, недостаточная материальная обеспеченность, необходимость совмещать учебу с работой, частые нарушения режима труда, отдыха и питания. Ситуация обостряется в связи с возрастающей популярностью в молодежной среде различных видов нефизической деятельности и ростом вредных привычек, таких как курение, потребление алкоголя, наркотических и психоактивных веществ.
Проблема охраны здоровья студенческой молодежи является одной из наиболее трудных и приоритетных задач. В связи с этим назрела необходимость создания системы медицинской профилактики, направленной на снижение рисков асоциального поведения и формирование здорового образа жизни в молодежной среде.
Решение этих задач в Ставропольской государственной медицинской академии стало возможным благодаря открытию в январе 2010 года Центра студенческого здоровья (ЦСЗ). Цель его деятельности — создание и внедрение здоровьесберегающих технологий среди молодёжи с учётом её физиологических, психо-социологических и других особенностей (277).
Аспекты деятельности ЦСЗ:
пропагандистский;
образовательный;
медицинский;
методический;
научный.
Пропаганда ЗОЖ включает:
внутривузовские информационно-просветительные мероприятия, в том числе работу волонтёров из числа студентов-медиков и работу студенческого видеолектория — банк составляет более 20 видеофильмов профилактической направленности;
регулярные шоу по жизнесбережению;
участие в городских мероприятиях «Стоп, гипертония!», «Сбрось лишнее!», «Нет наркотикам» и т. д.;
раздачу просветительных материалов;
работу агитбригад по здоровьеукреплению;
использование внутренней социально ориентированной рекламы.
Образовательный аспект включает:
доработку учебных программ с акцентом на профилактику социально значимых заболеваний (базовый модуль);
создание вариативного модуля по превентивной медицине в рамках медицины молодого возраста;
тренинги само — и взаимооценки здоровья, в том числе её осуществление самими студентами.
Медицинский аспект включает:
выявление факторов риска;
выдачу паспортов здоровья;
формирование групп риска;
направление на дообследование нуждающихся в нем;
работу Школы здорового студента и пр.
Методический аспект включает:
отражение накопленного опыта работы в методических рекомендациях, лекциях, статьях и тезисах в центральной и местной печати.
Научный аспект представлен диссертационными исследованиями по материалам наблюдений за показателями здоровья студентов с различными факторами риска.
Основные задачи Центра студенческого здоровья
Центр осуществляет планирование, организацию и проведение мероприятий по формированию здорового образа жизни у студенческой молодежи;
Обеспечивает взаимодействие университета с органами региональной и муниципальной власти, учреждениями здравоохранения с целью формирования поэтапной системы диагностики, предназначенной для своевременного выявления заболеваний, особо значимых для молодого контингента;
Организует мониторинг показателей в области профилактики заболеваний и формирования здорового образа жизни студенческой молодежи;
Разрабатывает научно обоснованную, комплексную систему воспитательно-оздоровительных мер, предназначенных для работы в среде учащейся молодежи.
Функции Центра студенческого здоровья
Организует комплексную работу по формированию здорового образа жизни студентов:
осуществляет пропаганду здорового образа жизни, информирование студентов о профиле угроз их здоровью и возможных ближайших и долгосрочных последствиях в случае реализации этих угроз;
организует обучение студентов гигиеническим навыкам и мотивирование их к отказу от вредных привычек, включая помощь по отказу от употребления алкоголя и табака;
осуществляет консультирование по сохранению и укреплению здоровья, включая рекомендации по коррекции питания, двигательной активности, занятиям физической культурой и спортом, режиму учебы, труда и отдыха;
внедряет современные медико-профилактические технологии по формированию здорового образа жизни студентов;
организует проведение медико-профилактических осмотров студентов с целью оценки функциональных и адаптивных резервов организма, выявлению групп риска развития заболеваний, особо значимых для молодого контингента;
осуществляет разработку индивидуальных подходов в наблюдении молодых людей с факторами риска развития социально значимых заболеваний;
обеспечивает совместно с учреждениями здравоохранения формирование и внедрение поэтапной системы диспансеризации студенческой молодежи;
разрабатывает совместно с учреждениями здравоохранения оптимальную форму «Паспорта здоровья студента» и способствует его внедрению в медицинскую практику ЛПУ;
проводит мониторинг показателей и индикаторов качества здоровья студентов в процессе их обучения;
участвует совместно с органами региональной и муниципальной власти, учреждениями здравоохранения в создании региональной базы данных, отражающих качество здоровья студенческой молодежи края.
Организационная структура ЦСЗ
В организационную структуру Центра входят:
Руководитель Центра студенческого здоровья;
Врач — 2 штатных единицы;
Медицинская сестра — 2 штатных единицы.
Ежегодно в ЦСЗ осуществляется экспресс-диагностика параметров здоровья студентов-первокурсников и выпускников СтГМУ, проводятся многочисленные акции, приуроченные ко Дню российского студенчества, Всемирному дню здоровья, Дню отказа от курения, Международному дню борьбы с наркотиками. Были организованы массовые профилактические мероприятия «Проверь своё здоровье» в рамках городских акций для абитуриентов, массовая акция пропагандистского и скринингового направления «Стоп, гипертония!», в процессе которой в учебных корпусах были организованы стационарные пункты «Минутка на здоровье» для измерения АД у студентов и сотрудников СтГМУ.
В рамках этих и других мероприятий ЦСЗ проводились скрининговые исследования, включавшие полосочный экспресс-анализ уровня глюкозы и холестерина, оценку гемодинамических и конституционально-антропометрических параметров, диагностическое анкетирование, измерение АД, тестирование на смоккелайзере.
Накопленная в ЦСЗ база данных, насчитывающая результаты обследования около четырёх тысяч молодых людей, свидетельствует о том, что лидирующие позиции в списке проблем со здоровьем занимает патология со стороны зрительной, сердечно-сосудистой, желудочно-кишечной, опорно-двигательной систем, а также наличие различных очагов инфекции, в первую очередь, со стороны ЛОР-органов, и иммунодефицит. Внимания требуют также проблемы репродуктивного здоровья, противодействие аллергическим, метаболическим и конституционально-наследственным угрозам.
Совершенствование стратегий укрепления здоровья молодежи через образовательное учреждение, взаимодействие между здравоохранением и наукой, использование научно обоснованных и методически подкрепленных подходов при разработке и внедрении профилактических программ формирования здорового образа жизни являются определяющим фактором обеспечения эффективности деятельности Центра студенческого здоровья.
Таким образом, говоря о Центрах здоровья, следует отметить, что современное оборудование, которым они располагают, облегчает выявление факторов риска наиболее актуальных неинфекционных заболеваний, в первую очередь, сердечно-сосудистых заболеваний, патологии органов дыхания, сахарного диабета.
Если риск заболевания высок, то человек направляется в поликлинику к лечащему врачу для дальнейшего обследования и диагностики. В этом отличие принципа работы центров здоровья от диспансеризации в ЛПУ, где проводятся углубленные исследования на стационарном оборудовании, ставится точный диагноз и назначается лечение.
Инструментальный скрининг с автоматизированной обработкой данных дает возможность достаточно быстро обследовать большое количество населения. Центры здоровья существенно разгружают врачей поликлиник, взяв на себя значительную часть профилактической работы со здоровыми и практически здоровыми людьми.
Специалисты Центров здоровья занимаются популяризацией профилактики. Они выезжают в школы, детские сады, на предприятия, помогают разрабатывать программы укрепления здоровья работников, а также активно сотрудничают с министерствами и ведомствами, участвуют в коррекции действующих городских и областных программ по оздоровлению, взаимодействуют со СМИ.
Отличительной особенностью Центра здоровья как элемента службы профилактической медицины является активное взаимодействие врача и пациента. Так, пациент получает консультирование с подбором индивидуального плана оздоровления на основе учета особенностей состояния его здоровья на текущий момент, а специально подготовленный медицинский работник, используя современное диагностическое оборудование, проводит профилактическую работу с пациентом с использованием современных методов поведенческой терапии. В результате врач и пациент становятся партнерами по сохранению и укреплению здоровья. Это приводит к стойкой мотивации на ведение здорового образа жизни не только у пациента Центра здоровья, но и всей его семьи, увеличению творческого и рабочего потенциала нации.
Дальнейшая работа по расширению сети Центров здоровья имеет важное значение в формировании приверженности граждан здоровому образу жизни и мотивации их к отказу от вредных привычек.
1.5. Инновационные технологии в организации медицинской профилактики на муниципальном уровне (на примере г. Ставрополя)
Основным принципом общей профилактики заболеваний и укрепления здоровья населения является комплексный подход. Никакие усилия медицинских учреждений не приведут к желаемому результату, если государственные, общественные структуры, СМИ не объединят свои усилия, направленные на охрану здоровья населения.
На наш взгляд, наиболее эффективной технологией в решении указанных задач является проект Европейского бюро ВОЗ «Здоровые города», который реализуется в 27 странах мира (98 аккредитованных городов) уже более 30 лет. 20 европейских стран имеют национальные сети проекта «Здоровые города». В основе проекта ВОЗ «Здоровые города» лежат принципы и задачи глобальных стратегий «Здоровье для всех в 21 веке» и «Местная повестка дня на 21 век». Стратегия здоровья для всех (ЗДВ) основана на шести принципах (Health for all in the 21st century,1998):
обеспечении равных возможностей для поддержания и улучшения здоровья;
профилактике болезней;
широком сотрудничестве правительственных организаций и общественных объединений для решения вопросов здоровья и окружающей среды;
участии всего населения в решении задач по достижению ЗДВ;
ориентации системы здравоохранения на обеспечение адекватной и доступной первичной медицинской помощи;
налаживании международного сотрудничества для решения проблем здоровья, выходящих за национальные границы.
Другими словами, принципы проекта «Здоровые города», выделяющие его из других подходов к общественному здоровью, заключаются в следующем:
— вопросы здоровья в планировании деятельности всех секторов/ведомств становятся приоритетными;
проект является интегрирующим и предусматривает долгосрочную и оперативную координацию всех Программ, Проектов и мероприятий разных статусов и отраслевой направленности, т. е. их вертикальную и горизонтальную интеграцию;
реализация Проекта предполагает активное участие всех групп общественности и ветвей власти, социальных институтов;
возможностями для сохранения и развития личного здоровья обеспечиваются, в первую очередь, уязвимые группы населения.
Муниципальный округ г. Ставрополя одним из первых в Российской Федерации поддержал этот проект, и его реализация позволила городскому сообществу объединиться и достичь значительных успехов в отношении оздоровления городского сообщества. Это выражается как в улучшении демографических показателей, так и в позитивных переменах в состоянии социально-экономических детерминант здоровья (экономическое, экологическое, социальное, психологическое и т. д. благополучие), мониторинг которых осуществляется по принятым в Ставрополе индикаторам оценки жизнедеятельности города (151).
Ставрополь работает по Проекту с 1996 года. В городе функционирует организационная структура Проекта (Координационный комитет, Бюро проекта, координатор и рабочие группы по основным направлениям работы, в состав которых вошли представители всех подразделений администрации города, учёные, представители общественных организаций).
Усилия администрации города были направлены на внедрение здоровьеукрепляющих и здоровьесберегающих технологий.
Девиз первоочередных планов города — «Здоровый город — здоровые дети».
Начало работе положило принятие городской целевой программы «Образование и здоровье». Вся работа проводилась на межведомственных принципах взаимодействия.
Создан координационный комитет по реализации проекта «Здоровые города», утвержден план работы.
В 2003 году на основе 5 тысяч писем жителей города был создан План социально-экономического развития Ставрополя до 2008 года, где были учтены конкретные нужды ставропольцев.
2006 г. — Ставрополь был нанесен на карту «Здоровых городов» Европы и присоединился к группе европейских партнеров, работающих в 4 фазе Проекта.
IV фаза проекта (2003—2008 гг.).
Два принципа реализации:
вклад в развитие здоровья;
рабочее партнерство с Европейским региональным бюро ВОЗ по ключевым тематическим направлениям:
здоровое городское планирование;
оценка воздействия на здоровье;
активное долголетие;
физическая активность.
2009 г. — город Ставрополь аккредитован как член Европейской сети Всемирной организации здравоохранения «Здоровые города» в V фазе проекта (2009—2013 годы) Европейской сети Всемирной организации здравоохранения «Здоровые города».
Ключевые направления V фазы (2009—2013 гг.):
благоприятная и поддерживающая среда обитания;
здоровая жизнь;
окружающая среда и дизайн городов, благоприятные для здоровья;
проблема неравенства в здоровье — приоритетное направление (151).
Практический опыт, накопленный городом Ставрополем с 1996 года, позволяет говорить о том, что Проект «Здоровые города» для Ставрополя является наиболее эффективным способом (151):
повышения авторитета города Ставрополя на международной арене;
роста доверия к администрации со стороны жителей;
учета мнения горожан при разработке любых долгосрочных планов, программ;
укрепления сотрудничества всех секторов городского сообщества (администрации, законодателей, общественных организаций, СМИ, граждан).
В качестве примера технологии укрепления здоровья, сочетающей в себе подходы межсекторального сотрудничества и «позитивную мотивацию» сообщества на улучшение общественного здоровья, может стать проведение Фестивалей здоровья. Впервые в г. Ставрополе Фестиваль был проведен в 2005 году под девизом: «Ставрополь — за здоровый город» и являлся важным элементом реализации международного проекта «Здоровые города» (339).
Организаторы городского Фестиваля здоровья: администрация города Ставрополя, Координационный комитет по реализации Проекта «Здоровые города» в Ставрополе, МБУЗ «Городской центр медицинской профилактики», некоммерческие общественные организации.
Цели и задачи Фестиваля:
1. Совершенствование деятельности образовательных и внешкольных учреждений города, детских дошкольных образовательных учреждений, высших и средних специальных учебных заведений города, лечебно-профилактических учреждений, предприятий и организаций по охране и укреплению здоровья горожан, пропаганде здорового образа жизни.
2. Вовлечение родителей, педагогов и учащихся образовательных учреждений, студентов и преподавателей вузов и ссузов, некоммерческих общественных организаций, общественности города, средств массовой информации в формирование идеологии здоровья, создание в городе «моды на здоровье» (339).
В рамках Фестиваля проводились следующие конкурсы:
«Самый здоровый класс»;
«Самый здоровый дошкольный коллектив»;
«Лучшая организация профилактической работы в лечебно-профилактических учреждениях»;
«Лучшая передача (публикация), посвященная здоровью;
«Самый здоровый коллектив (предприятия или организации)»;
«Самое здоровое блюдо».
Участники Фестиваля:
коллективы сотрудников и учащихся муниципальных образовательных учреждений;
медицинские работники больниц и поликлиник;
студенты и преподаватели вузов и ссузов города;
представители средств массовой информации;
представители предприятий, учреждений и организаций города;
представители общественных организаций.
Порядок проведения Фестиваля: городской Фестиваль здоровья проводится в два этапа на основании добровольного заявления о желании участвовать в соревновании:
1 этап: начинается во Всемирный день здоровья и проходит по сентябрь — отборочный, в ходе которого проводятся смотры-конкурсы в образовательных, лечебно-профилактических учреждениях, в высших и средних специальных учебных заведениях, среди коллективов предприятий и организаций, в средствах массовой информации. По результатам проведения первого этапа рабочие группы определяют трех претендентов на победу по каждой номинации.
2 этап: сентябрь — заключительный, в ходе которого членами организационного комитета по каждой номинации из представленных кандидатур определяются один победитель и два лауреата.
Нами были разработаны критерии оценки участников конкурса по номинациям.
Так, например, в образовательных учреждениях критерии оценки конкурсных работ участников смотров-конкурсов (339):
«Самый здоровый класс»
уровень общей заболеваемости в классе (количество дней, пропущенных по болезни);
наличие или отсутствие курящих учеников (участие класса в акции «Некурящий класс»);
проведение мероприятий, направленных на профилактику употребления психоактивных веществ;
количество учеников, которые занимаются любыми видами спорта;
количество экскурсий (поездок), проведенных на природе;
участие в классных, школьных, городских спортивных соревнованиях;
проведение классом спортивных соревнований с участием родителей, педагогов, других взрослых людей;
организация питания учеников в школьной столовой (количество учеников, питающихся в школе);
количество учеников, прошедших вакцинацию против гриппа, гепатита;
организация рабочего места (соответствие размера школьного стола возрасту);
освещение в классе, качество школьной доски, оснащенность наглядными пособиями и т. п.;
количество мероприятий, проведенных учащимися по пропаганде здорового образа жизни.
«Самый здоровый дошкольный коллектив»
уровень общей заболеваемости в дошкольном коллективе (количество дней, пропущенных по болезни);
снижение количества простудных заболеваний в данном ДОУ в срапвнении с прошлым годом;
количество детей, прошедших профилактические медицинские осмотры у врача-стоматолога;
количество детей, которые занимаются ритмикой, плаванием в данном ДОУ (или в другом заведении);
количество экскурсий (поездок), проведенных на природе;
проведение спортивных мероприятий в ДОУ (в том числе с участием родителей, педагогов, других взрослых людей);
организация питания детей в данном дошкольном учреждении;
количество детей, прошедших вакцинацию против гриппа;
организация места для игр, принятия пищи, гардероба, освещение в группе;
оснащенность наглядными пособиями и т. п.;
количество мероприятий по пропаганде здорового образа жизни.
Особое внимание уделялось мотивации медицинской общественности расширять и углублять свою деятельность в сфере медицинской профилактики и общественного здоровья. Это нашло отражение в разработанных нами критериях следующего конкурса (339).
«Лучшая организация профилактической работы в ЛПУ»
обеспеченность учреждения нормативно-правовой базой в области медицинской профилактики;
укомплектованность штатами;
квалификация сотрудников, занимающихся медицинской профилактикой;
материально-техническое обеспечение кабинета (отделения): оснащение оборудованием для осуществления нормативной деятельности (для ведения отчетности, создания базы данных, подготовки методических материалов);
наличие лекционных материалов по здоровому образу жизни;
проведение профилактических процедур (занятий с пациентами, родителями и/или детьми — количество занятий и количество обученных пациентов, медико-экономическая эффективность мероприятий);
участие в мероприятиях, проводимых в ЛПУ управлением здравоохранения, администрацией города Ставрополя, городским Центром медицинской профилактики;
наличие информационных материалов для пациентов, санбюллетеней;
участие в мероприятиях по повышению квалификации в области профилактики заболеваний и пропаганде здорового образа жизни;
собственные творческие наработки (методическая разработанность идеи);
наличие в историях болезни или амбулаторных картах указаний о посещении школ для пациентов, вредных привычках и т. д.
На рассмотрение рабочей группы могут быть представлены:
проект оздоровления;
профилактическая, коррекционная, оздоровительная программа;
сценарий оздоровительного мероприятия;
учебно-методическая разработка занятия с родителями и/или детьми с использованием здоровьесберегающих технологий;
цикл лекций.
Не вызывает сомнения, что начинать заботу о личном здоровье следует с раннего возраста. Наряду с индивидуальной работой, большую роль играют популяционные, коллективные подходы к проблеме развития здоровья молодых, что и было учтено при разработке критериев следующего конкурса.
«Самая здоровая группа (вуз, ссуз)»
уровень общей заболеваемости в группе (количество дней, пропущенных по болезни);
снижение простудных заболеваний в данной группе (в сравнении с предыдущим учебным годом);
наличие или отсутствие курящих студентов в данной группе (количество курящих студентов);
проведение мероприятий, направленных на профилактику употребления психоактивных веществ;
проведение мероприятий, направленных на профилактику зависимостей (курение, употребление алкоголя);
количество студентов, которые занимаются любыми видами спорта;
наличие или отсутствие экскурсий (поездок), проведенных на природе;
участие в спортивных соревнованиях на уровне группы, вуза, ссуза, города, края (в том числе с участием родителей, педагогов, других взрослых людей);
организация питания студентов в вузе, ссузе;
количество студентов, прошедших вакцинацию против гриппа.
Экономические проблемы переходного периода заслонили собой проблему сохранения здоровья работающих. Тем не менее, позитивные изменения в экономике в настоящее время позволяют работодателям в сотрудничестве с коллективами заняться проектами улучшения здоровья работников. Помочь в этом должен следующий конкурс (339).
«Самый здоровый коллектив (предприятия или организации)»
количество больничных листов и длительность пребывания на больничном листе по временной нетрудоспособности (отдельно указать количество больничных листов по временной нетрудоспособности по общему заболеванию, по бытовым, производственным травмам) за прошедший год (в процентном соотношении к общему количеству работников организации);
наличие или отсутствие на предприятии комнаты отдыха (комнаты психологической разгрузки);
количество работников предприятия, прошедших оздоровление в санаториях и профилакториях (в процентном соотношении к общему количеству работников организации);
количество работников, прошедших вакцинацию против гриппа (в процентном соотношении к общему количеству работников организации);
количество курящих сотрудников (или их отсутствие) в данном коллективе (в процентном соотношении к общему количеству работников организации);
проведение мероприятий, направленных на профилактику употребления ПАВ;
проведение мероприятий, направленных на профилактику употребления алкоголя;
количество работников, занимающихся любыми видами спорта (или их отсутствие) (в процентном соотношении к общему количеству работников организации);
количество спортивных мероприятий, проведенных на предприятии (или участие в городских, краевых соревнованиях);
организация питания на предприятии;
стимулируется ли руководством ведение здорового образа жизни работниками предприятия или организации (и в какой форме);
организация рабочего места;
наличие коллективного договора, предусматривающего выделение средств на оздоровление работников;
наличие медицинского пункта или штатного (или работающего по договору) медицинского работника.
Придавая большое значение вопросам здорового питания и оценивая масштабы данной проблемы, которая включает в себя как отсутствие достаточного объема знаний по проблемам здорового питания, развитой инфраструктуры учреждений питания, использующих принципы здорового питания, так и несбалансированность рекламы в отношении питания, было разработано следующее конкурсное соревнование (339).
«Самое здоровое блюдо»
доступность продуктов, используемых для приготовления блюда;
калорийность приготовленного блюда (с учетом содержания белков, жиров и углеводов);
технология приготовления блюда (вид кулинарной обработки продуктов: жарение, приготовление на пару, обычная варка, тушение, или блюдо подано в свежем виде);
оформление готового блюда.
В настоящее время трудно переоценить важность СМИ в вопросах формирования общественного мнения. Особая роль в вопросах информирования населения, создании «моды на здоровье» принадлежит электронным и печатным СМИ, что и было учтено при планировании следующего конкурса.
«Самая лучшая передача (публикация), посвященная здоровью»
тема передачи (публикации), ее актуальность;
соответствие передачи (публикации) целям и задачам конкурса;
доступность изложения материала;
использование достоверной информации;
содержательность, яркость и оригинальность изложения;
количество отзывов на передачу или публикацию.
Материалы оцениваются по следующим номинациям:
лучшая газетная публикация по конкурсной тематике;
лучший телевизионный сюжет по конкурсной тематике;
лучший радиоматериал по конкурсной тематике;
лучшее средство массовой информации, освещающее конкурсную тематику.
Многочисленные исследования отмечают, что ведущую роль в формировании здорового жизненного стиля играет семья. Придавая большое значение этому социальному институту, нами были разработаны положение и условия конкурса (339).
«Самая здоровая семья».
Критериями оценки смотра-конкурса являются:
уровень общей заболеваемости в семье (дней/год);
наличие курящих членов семьи (участие семьи в акции «Брось курить и выиграй», «Некурящий класс»);
количество членов семьи, которые занимаются спортом (достижения);
наличие экскурсий (поездок), проведенных на природе (дней/год);
участие в классных, школьных, городских спортивных соревнованиях;
организация питания дома (количество овощей и фруктов/день);
количество членов семьи, прошедших вакцинацию против гриппа, гепатита, флюорографию;
организация рабочего места дома (соответствие рабочего стола возрасту, освещение и т. п.);
участие в озеленении дома, города;
представление эссе «Моя здоровая семья — как я ее представляю» и проекта оздоровления семьи.
Проведение данного Фестиваля позволяет привлечь внимание всех жителей, работодателей и администрации Ставрополя к проблеме укрепления здоровья, ознакомить все слои городского общества с передовым опытом развития здоровья в коллективах. По решению администрации города Фестиваль здоровья в Ставрополе стал традиционным.
Таким образом, Центры медицинской профилактики являются организаторами межсекторальной профилактической работы на муниципальном уровне (339).
В настоящее время отсутствует единая организационно-функциональная модель медицинской профилактики, но принятие государственной программы «Развитие здравоохранения в Российской Федерации до 2020 года», где одной из основных подпрограмм является «Профилактика заболеваний и формирование здорового образа жизни. Развитие первичной медико-санитарной помощи» позволяет надеяться, что такая модель будет не только разработана, но и внедрена в работу медицинских учреждений.
Таким образом, перечисленные выше новые технологии, апробированные на уровне первичного звена здравоохранения с активным участием различных структурных подразделений муниципального округа г. Ставрополя, могут быть широко использованы для эффективного проведения медицинской профилактики (339).
1.6. Понятие факторов риска неинфекционных заболеваний, профилактика. Здоровый образ жизни
В длительных проспективных исследованиях на представительных группах населения показана связь развития, прогрессирования хронических неинфекционных заболеваний и преждевременной смерти от них с факторами, обусловленными образом жизни, окружающей средой и генетическими особенностями человека, получившими название факторов риска (ФР) хронических неинфекционных заболеваний (348, 548, 699).
Критериями причинной связи факторов риска с неинфекционными заболеваниями были: постоянство, устойчивость, специфичность, последовательность во времени, соответствие. Концепция факторов риска — научная основа профилактики хронических неинфекционных заболеваний. Большинство факторов риска поддается коррекции (модифицируемые) и представляет наибольший интерес для профилактики неинфекционных хронических заболеваний (354). Другие факторы риска (возраст, пол и генетические особенности) коррекции не поддаются (не модифицируемые), однако их используют для оценки и прогноза индивидуального, группового и популяционного риска развития хронических неинфекционных заболеваний. Образ жизни является ведущим фактором, определяющим здоровье населения.
Таким образом, факторы риска — потенциально опасные для здоровья факторы поведенческого, биологического, генетического, экологического, социального характера, окружающей и производственной среды, повышающие вероятность развития заболеваний, их прогрессирование и неблагоприятный исход.
Существующая в настоящее время классификация факторов риска (275), повышающих вероятность развития заболеваний, включает в себя следующие группы:
социально-экономические факторы (условия труда, материальное благосостояние, жилищные условия и т. д.);
социально-биологические факторы (возраст родителей, пол, течение антенатального периода и др.);
организационные и медицинские факторы (качество и доступность медико-социальной помощи и т. д.);
экологические и природно-климатические факторы.
Рисунок 1.4. Классификация факторов риска неинфекционных заболеваний (203)
Все вышеперечисленные факторы взаимодействуют друг с другом, изменяются во времени, имеют региональные особенности. В течение жизни человека степень влияния факторов каждой группы также изменяется. Так, например, в раннем возрасте основное влияние на здоровье ребенка оказывают социально-биологические факторы. По мере взросления их роль снижается, уступая место социально-экономическим, в частности, условиям и образу жизни (365).
В России существуют четыре основных фактора риска: высокое артериальное давление, высокий уровень холестерина, табакокурение и чрезмерное потребление алкоголя, вклад которых в структуре общей смертности составляет 87,5%, а в количестве лет жизни с утратой трудоспособности — 58,5%. При этом на первом месте по влиянию на количество лет жизни с утратой трудоспособности (16,5%) стоит злоупотребление алкоголем. По экспертным оценкам, относительные показатели мало изменились за последние 6 лет (8).
Разовое употребление алкоголя мужчинами и женщинами превышает допустимые безопасные дозы в пять и два раза соответственно. После распада Советского Союза значительное влияние на здоровье населения страны оказывает психосоциальный стресс. Исследования, проведенные в 35 городах России, свидетельствуют о том, что депрессивные расстройства как показатели психосоциального стресса встречаются в среднем у 46% пациентов, обратившихся по разным поводам к врачам первичного звена здравоохранения (347).
Факторы образа жизни, сочетаясь с генетическими факторами, формируют биологические факторы. Так, при нездоровом питании, недостаточной физической активности и стрессе в сочетании с наследственной предрасположенностью может развиваться артериальная гипертония (АГ), один из мощных факторов риска развития БСК и преждевременной смерти от таких ее осложнений как ишемическая болезнь сердца (ИБС) и мозговой инсульт (МИ).
Факторы риска могут оказывать как сочетанное влияние, так и потенцирующее действие одного ФР на другой, усиливающее влияние этих ФР на развитие, прогрессирование и неблагоприятный исход ХНЗ. Пять ведущих ФР ХНЗ (АГ, злоупотребление алкоголем, курение, гиперхолестеринемия, избыточная масса тела) ответственны за 67,2% всех потерь годов (лет) здоровой жизни (637). В связи с этим в настоящее время принято оценивать индивидуальный, групповой или популяционный риск смерти от хронических неинфекционных заболеваний при учете нескольких факторов риска — так называемый суммарный или глобальный риск.
Анализ распространенности факторов риска (стандартизированных по возрасту) у жителей России в 2008 году обнаружил, что избыточный вес имеют 57,8% россиян, а ожирение — у 18,4% мужчин и 29,8% женщин; сахарным диабетом страдают 10,6% населения России, а артериальной гипертонией — 43,8%. Повышенный уровень холестерина отмечается у 50,6% россиян, в то время как у граждан Буркина Фасо — 17,7% и 21,9% — у афганцев (348).
Данные по другим факторам риска представлены в таблице 1.13.
Таблица 1.13.
Распространенность факторов риска в России
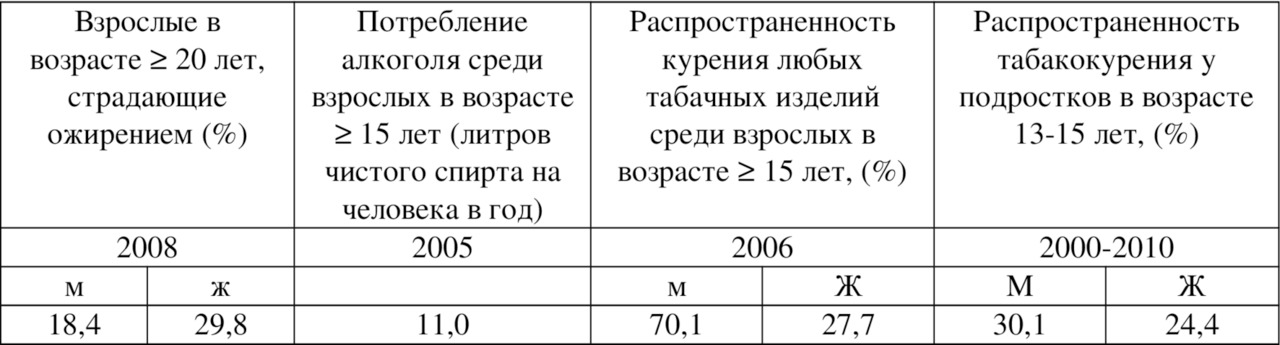
Изменить ситуацию в общественном здравоохранении России могут только меры профилактического характера, уже доказавшие свою эффективность.
Оценка индивидуального риска
Для практической работы врача наибольший интерес представляет оценка индивидуального риска. В России были рассчитаны таблицы риска смерти от болезней системы кровообращения на ближайшие 10 лет для мужчин и женщин с учетом уровней систолического артериального давления, липидов, статуса курения, образования и возраста. Так, молодые (40 лет) некурящие мужчины и женщины с нормальными уровнями САД и липидов независимо от уровня образования имеют очень низкий (до 3%) риск умереть в ближайшие 10 лет от болезней системы кровообращения. С увеличением возраста, повышением уровней систолического артериального давления и липидов как у некурящих, так и у курящих мужчин и женщин такой риск смерти возрастает в несколько десятков раз. При этом курение и низкий уровень образования приблизительно на 10 и 20% увеличивают риск смерти от БСК по сравнению с теми, кто не курит и имеет образование выше среднего. Распространенность основных факторов риска хронических неинфекционных заболеваний и их вклад в смертность населения России от этих заболеваний достаточно высоки, поэтому есть основания считать, что широкомасштабные межсекторальные действия, направленные на профилактику и коррекцию этих ФР, приведут к заметному снижению смертности от хронических неинфекционных заболеваний. Это подтверждается опытом многих стран, в которых за последние 30 лет произошло значительное снижение уровней факторов риска хронических неинфекционных заболеваний среди населения, что в последующем привело к снижению смертности от этих заболеваний (348).
Аналогичная картина отмечается и в странах Европы. Почти 60% случаев смертности и стойкой утраты трудоспособности обусловлено семью ведущими факторами риска: высокое артериальное давление (12,8%); курение (12,3%); алкоголь (10,1%); высокий уровень холестерина в крови (8,7); избыточный вес (7,8); недостаточное потребление фруктов и овощей (4,4%) и гиподинамия (4,4%). Следует также признать, что сахарный диабет является главным фактором риска при сердечно-сосудистых заболеваниях. Эти факторы риска являются ведущими во всех эпидемиологических регионах Европы и в большинстве европейских стран, хотя порядок их расположения может быть другим. В 37 из 52 стран — членов ВОЗ ведущим фактором риска является высокое кровяное давление; в 31 стране — курение. Алкоголь является причиной потери трудоспособности и ранней смерти молодёжи в Европе.
Более того, в неблагополучных социальных группах факторы риска взаимно усиливают и дополняют друг друга (275).
Скрининг факторов риска
Все больше фактов поддерживают необходимость профилактических вмешательств у бессимптомных взрослых. Первичная профилактика, которая включает в себя консультирование (в частности, по прекращению курения) и иммунизацию, более экономически эффективны, чем вторичная профилактика. Убедительные данные свидетельствуют также об эффективности скрининга на артериальную гипертензию, гиперлипидемию, рак шейки матки, колоректальный рак, рак молочной железы и ожирение. Скрининг на рак легких, поджелудочной железы и яичников не влияет на результаты лечения и не должен осуществляться. Спорные профилактических мероприятий включают в себя также общие обследования на сахарный диабет, заболевания щитовидной железы и рак простаты (673).
Медицинский мониторинг может предотвратить нетрудоспособность и смерть и улучшить качество жизни, если он проводится эффективно, и если пациенты получают необходимое лечение. Скрининг и лечение людей с повышенным риском ИБС с учётом всех факторов риска одновременно — более эффективно, чем принятие во внимание только индивидуальных факторов риска. В странах, которые могут гарантировать необходимое лечение, очень эффективно проводить скрининг для обнаружения рака груди и рака шейки матки, особенно если он проводится в рамках организованной диспансеризации населения.
Основные мероприятия скрининга
Массовое обследование населения и выявление лиц с подозрением на заболевание или с начальными признаками заболеваний.
Предположительная идентификация нераспознанной болезни или дефекта с помощью набора тестов или диагностических процедур, имеющих высокую чувствительность и проводимых без большой затраты времени.
Метод профилактической медицины, заключающийся в проведении массовых медицинских обследований, направленных на выявление скрыто протекающих заболеваний или других состояний (факторов риска будущих заболеваний), обычно проводящийся с использованием недорогих, неинвазивных диагностических процедур, имеющих достаточно высокую чувствительность.
Идея проведения периодических медицинских осмотров у взрослых впервые обсуждалась в медицинской литературе 19-го века, но популярны они стали только в 20 веке, когда было показано, что у лиц, проходящих ежегодный медицинский осмотр, отмечалось снижение смертности (673).
Первый систематический обзор по скринингу 36 болезней был опубликован в 1975 году. В 1979 году канадская группа (CTF) опубликовала свой первый доклад на тему проведения и эффективности профилактических осмотров (518).
Впоследствии в США был опубликован обширный обзор научных данных, подтверждающих конкретные профилактические мероприятия (798). С целью оптимизации профилактической деятельности врача был предложен ежегодный контрольный лист осмотра взрослого пациента.
Важнейшей задачей общественного здравоохранения является привитие населению навыков здорового образа жизни (ЗОЖ).
ЗОЖ можно рассматривать как основу профилактики заболеваний. Он направлен на устранение факторов риска, таких как низкий уровень трудовой активности, психоэмоциональная напряженность, невысокая социальная активность и низкий культурный уровень, экологическая безграмотность, гиподинамия, нерациональное питание, курение, употребление алкоголя, наркотических и токсических веществ, напряженные семейные отношения, нездоровый быт, генетический риск и др.
ЗОЖ является предпосылкой для разностороннего развития человека, продления его активного и творческого долголетия с полноценным выполнением социальных функций, активным участием в трудовой, общественной и семейной формах жизнедеятельности. Здоровый образ жизни включает:
воспитание с раннего детства здоровых привычек и навыков;
знания о влиянии неблагоприятных факторов окружающей среды на здоровье;
отказ от вредных привычек: курения, употребления алкоголя, употребления наркотиков;
здоровое питание;
достаточный уровень физической активности, включая физическую культуру и спорт, с учётом возрастных и физиологических особенностей;
личную и общественную гигиену;
рациональный режим труда и отдыха;
владение навыками психологической стрессоустойчивости, конструктивного общения и саморазвития.
Актуальность здорового образа жизни вызвана возрастанием и изменением характера нагрузок на организм человека в связи с усложнением общественной жизни, увеличением рисков техногенного, экологического, психологического, политического и военного характера, провоцирующих негативные сдвиги в состоянии здоровья.
Под пропагандой здорового образа жизни понимают целый ряд мероприятий, направленных на его популяризацию, среди которых важнейшими являются просветительские и выездные программы, реклама в СМИ (радио, телевидение, интернет) (202).
Различают три уровня формирования здорового образа жизни: популяционный, групповой и индивидуальный (203).
На популяционном уровне формирование здорового образа жизни населения осуществляется на основе межведомственного (межсекторального) взаимодействия и складывается из трёх основных составляющих: информирования человека о принципах здорового образа жизни, создания мотивации и условий для реализации принципов здорового образа жизни.
Информирование о факторах риска неинфекционных заболеваний и создание мотивации к ведению здорового образа жизни осуществляется через федеральные и региональные средства массовой информации (популяционный уровень), а также с помощью центров медицинской профилактики (популяционный уровень), центров здоровья (популяционный, групповой и индивидуальный уровень), кабинетов/отделений медицинской профилактики поликлиник, стационаров и санаториев (групповой и индивидуальный уровень), а также фельдшерско-акушерских пунктов (групповой и индивидуальный уровень).
Популяризация здорового образа жизни проводится:
через федеральное и региональное телевидение (социальная реклама, формирование установок на здоровый образ жизни);
через сеть Интернет (в том числе поддержка и обновление портала www.takzdorovo.ru, размещение рекламных роликов);
через печатную продукцию и средства радиовещания;
через средства наружной рекламы;
посредством проведения образовательных/информационных кампаний.
На групповом уровне формирование здорового образа жизни, главным образом, осуществляется Центрами здоровья, кабинетами медицинской профилактики, в Школах здоровья (в которых могут обучаться и люди, уже имеющие заболевания), а также в специализированных Школах для пациентов, имеющих такие заболевания, как артериальная гипертония, ишемическая болезнь сердца, сахарный диабет, бронхиальная астма и пр.
На индивидуальном уровне основными способами формирования здорового образа жизни являются краткое консультирование, осуществляемое в Центрах здоровья, кабинетах/отделениях медицинской профилактики, врачами-специалистами поликлиник, врачебных амбулаторий, офисов врачебной практики и стационаров по специальному алгоритму, а также работа с пациентами в кабинетах оказания помощи по отказу от курения (8).
Содержание информации о факторах риска НИЗ и способ её подачи, создание мотивации к ведению здорового образа жизни имеют свою специфику относительно каждого поведенческого фактора риска применительно к различным половозрастным и социальным группам населения (275).
Особое внимание должно уделяться воспитанию детей и подростков, формированию у них нормативных ценностей и интересов, социально активной жизненной позиции в сочетании с критичным отношением к потреблению табака, злоупотреблению алкоголем и иными психоактивными веществами.
Не менее важным является воспитание у населения, в том числе у детей и подростков, культуры рационального питания, способствующей сохранению нормальной массы тела, нормального уровня артериального давления, а также нормальной концентрации в крови холестерина и глюкозы.
Пропаганда занятий физической культурой, спортом и борьба с низкой физической нагрузкой также должны проводиться с учётом половозрастных и социальных групп населения.
Формирование здорового образа жизни детей должно осуществляться фактически с момента их рождения. В самом раннем возрасте оно главным образом определяется правильным вскармливанием детей с недопущением набора избыточной массы тела. С момента начала осознанного поведения ребенка культура рационального питания, позитивного отношения к физической активности и негативного отношения к потреблению табака и алкоголя должны осуществляться в семье, дошкольных учреждениях и школе практически непрерывно посредством формирования соответствующих ценностей. Очень важно сформировать у ребенка способность противостоять примерам сверстников–лидеров, демонстрирующих негативное поведение, а также грамотно способствовать укреплению в детских коллективах авторитета сверстников с позитивным поведением. В условиях избытка на телевидении, в Интернете, в поп–культуре, в печатных изданиях примеров нездорового образа жизни (курение, употребление алкоголя, а также наркотиков) очень важно не столько изолировать ребенка от информации, сколько формировать у него критическое к этому отношение. В школе информация о здоровом образе жизни, помимо занятий на специальных уроках по предмету «основы безопасности жизнедеятельности», должна доводиться до учеников во всех возможных ситуациях в процессе практически всего периода обучения. Кроме педагогов в школах, важную роль в распространении информации о здоровом образе жизни должны играть медицинские кабинеты. Примером рационального питания должно быть школьное питание (138). Именно школа, проводя профессионально и интересно построенные занятия и спортивные секции, должна быть главным местом приобщения детей и подростков к физической культуре. Особую роль играют образовательные учреждения, входящие в Российскую сеть школ, содействующих укреплению здоровья. В средних и высших учебных заведениях к формированию здорового образа жизни должны подключаться студенческие поликлиники, студенческие центры здоровья, воспитательные структуры, студенческое общественное самоуправление.
Основой здорового образа жизни должно стать обучение навыкам по соблюдению правил гигиены, режима труда и отдыха. При этом повышение мотивации населения к ведению здорового образа жизни должно сопровождаться созданием соответствующих для этого условий. Кроме того, приоритет должен быть отдан не только мерам своевременного выявления факторов риска, но и эффективной их коррекции.
В связи с необходимостью комплексного решения вышеуказанных задач должен быть реализован системный подход межведомственного и многоуровневого взаимодействия, обеспечивающий формирование у населения экономической и социокультурной мотивации быть здоровым, а также создание правовых, экономических, организационных и инфраструктурных условий для ведения здорового образа жизни (8).
Программа формирования здорового образа жизни должна иметь поддержку от:
Президента РФ;
Правительства РФ;
учреждений образования;
учреждений культуры.
Формирование здорового образа жизни обеспечивается государственными органами, органами местного самоуправления, медицинскими организациями и учреждениями, в том числе специально созданными для этих целей Центрами здоровья.
В настоящее время для многих российских пациентов ценность здоровья как средства достижения определенной цели важнее, чем ценность его как средства жить долго и полноценно. Исследования показывают, что, несмотря на то, что здоровье пациента занимает одно из лидирующих мест в системе жизненных ценностей, оно в первую очередь воспринимается как инструмент для достижения цели, прежде всего в сфере занятости. С одной стороны, подобное поведение обусловливается низким уровнем санитарно-гигиенической культуры. С другой стороны, важным фактором в детерминации рискованного поведения пациента является отсроченность последствий нездоровых действий, то есть здоровый человек может понимать опасность условий своего труда, но относить его потенциальный вред к отдаленному будущему, легко растрачивая свое здоровье, проявляя терпимость к нарушениям условий и режима труда, безопасности работы. Подобное рисковое отношение пациентов к своему здоровью приводит к экономическим потерям, связанным с качеством здоровья трудовых ресурсов, ставит под угрозу здоровье будущих поколений, приводит к росту его девиаций.
Материалы социологического опроса показывают, что для большинства людей нет ничего более сложного, чем пересмотр жизненных привычек и сложившихся стереотипов профилактики заболеваний. Если она начата в период формирования личности и установок поведения, в детском и подростковом возрасте, то результативность ее выше. Например, у взрослых отказ от привычек — дело длительное и трудное. Сложности испытывает и пациент, и врач. В связи с этим врачу необходимо быть не только хорошим и широкоэрудированным клиницистом, но и грамотным психотерапевтом, владеющим основами медицинской психологии (138, 202).
1.6.1.Табакокурение
Актуальность и эпидемиология
Табакокурение — одна из ведущих причин заболеваемости и смертности (294). Так, 63% всех смертей, вызванных НИЗ, происходит по вине табака и артериальной гипертонии (258). 6000000 человек умирают ежегодно от употребления табака и воздействия табачного дыма (один человек каждые шесть секунд) (274).
В течение последних 20 лет эксперты Всемирной организации здравоохранения (ВОЗ) говорят о глобальной эпидемии табакокурения, которая охватила весь мир и неуклонно нарастает с каждым годом. В настоящее время в мире насчитывается более миллиарда курильщиков, что составляет 1/3 населения планеты в возрасте старше 15 лет (205).
Доля курящих мужчин в России — одна из самых высоких в мире и в 2 раза больше, чем в США и странах ЕС. Ежегодно количество курящих в России увеличивается в 1,5—2%, охватывая женщин и подростков. Темп роста курящих в России является одним из самых высоких в мире, и при этом в последние три года количество сигарет, выкуриваемых в стране, увеличивается на 2—5% в год (8).
Ежегодно 400 тыс. россиян умирают от болезней, которые вызваны курением. 80% жителей России ежедневно подвергаются пассивному курению. Среднестатистический россиянин выкуривает 17 сигарет в день: 18 приходится на мужчину и 13 — на женщину. При этом ежемесячные расходы на табак в России составили 570 рублей в месяц в 2009 году. Среднестатистическая пачка сигарет (20 штук) стоит 24,6 рубля, при этом ржаной хлеб — 26 рублей. Правительство России в долгосрочной перспективе ставит целью снижение курения на 10—15% по сравнению с уровнем 2010 года (962).
Российские исследования показали, что около 50% курящих людей умирает из-за курения, половина из них теряет около 20 лет своей жизни. Это обусловливает потерю 5 млн. лет потенциальной жизни. Экономический ущерб от курения в России составляет 13,7 млрд. рублей в год (302).
В то же время приходится учитывать, что непрозрачность российской экономики, высокий процент контрафактных табачных изделий и отсутствие надежных исследований затрудняют оценку истинных масштабов потребления табака в России.
Эксперты регионального европейского офиса ВОЗ также полагают, что в России показатель подушевого потребления сигарет — один из самых высоких в Европе. Такое высокое потребление сигарет курильщиками, вероятно, обеспечено, во-первых, низкой ценой. Цена розничной продажи самой популярной международной марки сигарет в России была только 3 американских доллара (с учетом паритета покупательной силы валют). Это довольно низкая цена для Европы. Для сравнения: в Германии этот показатель — $4,2, в Израиле — $4,5, во Франции — $4,6, в Финляндии — $4,8, в Великобритании — $7,6.
Во-вторых, акцизные налоги на сигареты в России — одни из самых низких в мире, в результате на каждую смерть, вызванную курением, количество уплаченных налогов составляет лишь 50 тысяч рублей. В начале 2000 годов в Российской Федерации рост цен на сигареты (равно, как и на алкоголь) значительно отстает от роста цен на другие потребительские товары. По данным Росстата, ежегодный рост цен составил в среднем на сигареты 5,8%, хлеб — 13,9%, молоко — 13,3%, мясо и птицу — 17,8%, общественный транспорт — 22,1%, реальные денежные доходы населения увеличивались в среднем на 11,4%. Таким образом, сигареты фактически дешевеют (962).
В то же время, по результатам опроса россиян Всероссийским центром изучения общественного мнения, в России большинство — 72% — высказывается за введение ограничений на курение табака, а 35% убеждены, что это абсолютно необходимо (962).
Большие надежды также возлагаются на выполнение Россией положений Рамочной конвенции ВОЗ по борьбе против табака, которую Россия подписала в 2008 году. В настоящее время принят новый Федеральный закон «Об ограничении курения табака», значительно усиливающий ответственность за курение табака в общественных местах и ограничивающий его продажу.
Актуальной проблемой является и пассивное или недобровольное курение. Табачный дым попадает в окружающую среду как в процессе горения сигареты между затяжками курильщика, так и при выдыхании его курящим лицом. В результате некурящие лица, находящиеся в одном помещении с курильщиком, могут подвергаться в той или иной степени недобровольной экспозиции табачным дымом и табачной интоксикации. По некоторым данным, пребывание в задымленном помещении в течение 1 часа равноценно активному выкуриванию половины сигареты, а в течение 8 ч. — 5 (392). В последние годы было проведено достаточно большое число исследований, которые убедительно доказывают существенные вредные последствия экспозиции табачным дымом для некурящих лиц. В частности, показано, что пассивное курение может на 20—30% увеличивать риск развития рака легкого и на 25% — риск болезней сердца у взрослых и болезней респираторной системы и среднего уха у детей (322).
Как известно, рак легких является ведущей причиной смерти от раковых заболеваний. Тем не менее, около 50% больных раком легких курильщиков на момент постановки диагноза и до 83% — после постановки диагноза продолжают курить. Недавние исследования показали, что люди, которые продолжают курить после постановки диагноза на ранней стадии рака легкого, имеют почти в два раза выше риск смерти. С улучшением методов лечения рака и их выживаемости отказ от курения среди больных раком легких становится все более важным (528).
Механизм формирования никотиновой зависимости
С точки зрения вызываемой зависимости, никотин является одним из сильнейших наркотиков, сопоставимым по силе с героином и кокаином (562).
Хотя никотин играет существенную роль в появлении биохимической зависимости от табакокурения, опасения по поводу использования никотинзаместительной терапии (содержащей определенные дозы никотина) у пациентов с сердечно-сосудистой или легочной патологией не нашли подтверждения. Главная роль в развитии различных заболеваний, провоцируемых курением, принадлежит другим компонентам табачного дыма.
Оценить степень никотиновой зависимости позволяет тест Фагенстрема (приложение 6).
Исследования показывают, что курильщики имеют тенденцию быть более экстравертированными, тревожными, напряженными и импульсивными и имеют больше черт невротизации и психотизма, чем бывшие курильщики или некурящие (902).
Чем ниже уровень образования, тем больше риск: курить в настоящее время, курить ежедневно, курить много и часто, иметь никотиновую зависимость, начать курить в раннем возрасте, иметь более высокие уровни циркулирующего котинина, продолжить курение во время беременности. Образовательные градиент особенно сильно проявляется во время беременности. Женщины с низким уровнем образования должны быть объектом общественного здравоохранения для снижения употребления табака. Эти усилия должны сосредоточиться больше на социальных условиях, которые влияют на жизнь женщин, так как эти мероприятия будут оказывать положительное влияние не только на самих женщин, но и на их потомство (717).
Курение и беременность
Особенно опасно курение во время беременности. Оно вызывает многочисленные осложнения развития плода: самопроизвольный аборт, предлежание плаценты, отслойку плаценты, преждевременные роды, мертворождения, ограничение роста плода, низкий вес при рождении и синдром внезапной детской смерти. Никотин сам по себе может быть одним из ключевых химических агентов, ответственных за многие долгосрочные эффекты, связанные с материнским курением, на потомство, такие как нарушение фертильности, сахарный диабет 2 типа, ожирение, гипертония, нейроповеденческие дефекты и дыхательная дисфункция (709).
Прекращение курения или, по крайней мере, сокращение курения во время беременности может уменьшить повреждения развивающегося плода (764).
Приблизительно 75% беременных курильщиц говорят о желании бросить курить (909), но только 20—30% успешно воздерживаются от курения во время беременности, а половина из этих женщин вновь начинает курить в течение 6 месяцев после родов (586).
Прекращение курения является наиболее эффективным, если осуществляется до беременности или до начала дородового ухода (875, 968).
Какие меры противодействия распространению табакокурения могут быть эффективны?
Известно, что борьба с табакокурением проходила разные этапы. В свое время она сводилась к жестоким мерам: при основателе династии Романовых царе Михаиле Федоровиче при уличении в курении первый раз наказывали 60 ударами палками по стопам, во второй раз — отрезанием носа и ушей. По Соборному уложению 1649 г. (глава 25, статья 11), торговля табаком наказывалась смертной казнью, а за многократное употребление табака «рвали ноздри» (224).
В наше время ВОЗ был предложен комплекс мер по борьбе с табачной эпидемией — MPOWER, включающий следующие позиции: контролирование потребления табака (Monitor), защиту людей от табачного дыма (Protect), оказание помощи с целью прекращения употребления табака (Offer), предупреждение об опасности, связанной с курением табака (Warn), стимулирование запретов на спонсорство, ограничение продажи и рекламы табачных изделий (Enforce), повышение налогов на табачные изделия (Raise). Существуют два способа помощи в отказе от курения: 1) консультирование, осуществляемое врачами, другими работниками здравоохранения в рамках обычного медико-санитарного обслуживания или местных программ по оказанию помощи бросающим курить и 2) обеспечение доступного фармакологического лечения (814).
Большое значение придается мерам по запрету рекламы табака. Сочетание полного запрета рекламы с повышением цен на табачную продукцию показало значительно больший эффект, чем каждая мера в отдельности (755). По некоторым оценкам, всесторонний запрет рекламы табака в сочетании с интенсивной информационной антитабачной кампанией может обеспечить снижение уровня национального потребления табака на 6% (755).
Из законодательных мер, направленных на предупреждение табакокурения среди молодежи, прежде всего, следует отметить эффективность повышения пошлин и цен на табачную продукцию. Исследования также показали, что запрещение рекламы табака положительно влияет на нормы поведения и отношение к курению молодых людей (662). В то же время возрастные ограничения на продажу табачной продукции и законы об ограничении курения в общественных местах не показали ожидаемого эффекта у населения (662).
Вторичная профилактика табачной зависимости
По данным Всемирной организации здравоохранения, разработка и внедрение методов снижения распространения курения, и в частности, помощи в отказе от курения, по критериям стоимости и эффективности являются наиболее перспективным направлением профилактики многих хронических неинфекционных заболеваний (1007). Необходимость разработки и внедрения в практику здравоохранения методов медицинской помощи в отказе от табакокурения обусловлена, прежде всего, тем, что подавляющее большинство регулярных курильщиков страдает табачной зависимостью. Поэтому самостоятельно, без какой-либо помощи, удается отказаться от табакокурения только 1—5% желающих бросить курить. Остальные нуждаются в определенной медицинской помощи. Наиболее перспективна по соотношению затрат и эффективности соответствующая помощь, предоставляемая врачами различных специальностей своим пациентам (617). Однако в России внедрение этого вида помощи затруднено двумя обстоятельствами: высоким уровнем распространения табакокурения среди самих врачей и неподготовленностью большинства врачей для осуществления такой помощи.
Лечение как никотиновой, так и другой зависимости является проблемой сложной и многокомпонентной. Установлено, что частота успешного прекращения курения без какой-либо помощи составляет около 5% в случае воздержания от курения в течение 1 года, около 10—15% — в случае краткого вмешательства вместе с фармакотерапией и более 40% — в случае интенсивного вмешательства вместе с терапией варениклином в течение 6 мес. (613).
Методы отказа от курения
В качестве методов, повышающих вероятность отказа от курения, наиболее часто рассматривают простую врачебную рекомендацию, индивидуальное и групповое поведенческое консультирование, фармакотерапию никотиновой зависимости и их различные сочетания. Существует ряд доказательств того, что лечение в группе может быть более эффективным, чем индивидуальное. Такие факторы, как пол, возраст, социально-экономический статус и этническая принадлежность, по-видимому, влияют на результаты (479).
Эффективность рекомендации по отказу от курения во врачебной практике изучалась в нескольких исследованиях. По сравнению с предполагаемой спонтанной частотой отказа от курения, составляющей 2—3%, простая врачебная рекомендация повышает данный показатель еще на 1—3%. Акушерская и педиатрическая служба может играть важнейшую роль в снижении распространенности курения среди будущих матерей и предупреждении инициации курения среди детей и подростков (495).
В качестве методов отказа от курения доказали свою эффективность различные варианты поведенческой терапии, включающей развитие навыков решения проблем, преодоления стрессов, социальную поддержку со стороны врача, аверсивную терапию и др. (840). Показатель одногодичного отказа от курения после поведенческой терапии составляет 7—16% (753). Продемонстрировала свою эффективность никотинзаместительная терапия (пластырь, жевательная резинка, ингалятор, назальный спрей, таблетки), а также варениклин и бупропион. При умеренных побочных эффектах фармакотерапия существенно повышает вероятность отказа от курения при приеме не менее 2—3 мес. (969). Однако наибольшая эффективность фармакотерапии проявляется в сочетании с поведенческой терапией, повышая одногодичный показатель отказа от курения до 24% (753). По сравнению с фармакотерапией поведенческая терапия бывает более эффективной у подростков и беременных. В целом сочетанные вмешательства по отказу от курения более эффективны, чем одиночные методы (823). В то же время существует дозозависимый эффект поведенческого консультирования: чем длительнее и интенсивнее вмешательство, тем выше показатель отказа от курения (691). Оптимальное консультирование с последующей поддержкой в сочетании с фармакотерапией может обеспечить одногодичный показатель отказа от курения до 25%. Проводятся исследования по изучению эффективности антиникотиновой вакцины (969).
Программы, направленные на ограничение курения на рабочих местах, могут быть эффективными при условии партнерских взаимоотношений между организаторами и участниками программ в сочетании с оказанием различных форм социальной поддержки бросившим курить со стороны работодателя (697). В то же время не показали своей эффективности материальные вознаграждения и различные конкурсы, учреждаемые работодателем для стимулирования участия сотрудников в антитабачных программах (510).
Роль медиков в противодействии табакокурению
Что же может и должен сделать врач:
1) опрашивать каждого пациента в отношении курения: курит ли пациент или подвержен пассивному курению дома, на работе, учебе, в общественных местах (развлечения и отдыха, в транспорте и т. д.), и если пациент:
• не курит — поощрять его поведение;
• не курит, но подвержен пассивному курению:
оценивать тяжесть воздействия пассивного курения (сколько человек курит рядом), как часто (интенсивность) и сколько по времени (часов в день, в неделю) пациент подвержен пассивному курению;
давать такому пациенту аргументированные советы по исключению вдыхания табачного дыма дома, на работе, учебе, общественных местах (развлечения и отдых, транспорт и т. д.), предоставляя научно обоснованные факты о вреде пассивного курения;
• курит:
оценивать особенности курения (степень/тяжесть: количество выкуриваемых сигарет в день, стаж курения) и готовность бросить курить;
рекомендовать бросить курить (в том числе мотивировать к отказу от курения) в зависимости от истории болезни и настоящего состояния больного;
определять стратегию по прекращению курения: совет/беседа по изменению поведения и/или назначение никотинзаместительной и другой лекарственной терапии с доказанной эффективностью, особенно пациентам со средней и сильной никотиновой зависимостью (например, для тех, кто выкуривает более 10 сигарет в день; при этом следует учитывать, что не всегда имеется прямая зависимость между количеством выкуриваемых сигарет и степенью никотиновой зависимости);
2) регистрировать и обновлять данные пациента по курению в медицинской карте при каждом визите пациента в учреждение практического здравоохранения (330):
Также рекомендуется форма помощи в виде групповых занятий по обучению и подготовке курильщиков к отказу от табакокурения, проводимых специально подготовленным врачом.
Методика группового занятия включает:
интерактивный опрос членов группы о курительном поведении и прошлом опыте отказа от табакокурения;
короткую лекцию о табачной интоксикации, табачной зависимости, их последствиях для здоровья и об оздоровительном эффекте отказа от табакокурения;
измерение СО в выдыхаемом воздухе курильщиков;
обучение психоповеденческим и медикаментозным методам лечения табачной зависимости и тактике отказа от табакокурения;
инструктирование по профилактике рецидива табакокурения.
Продолжительность группового занятия составляет в среднем 1,5 часа. Численность группы может быть от 5 до 15 человек.
Все лица, посещающие групповые занятия, проходят минимальное медицинское обследование, включающее:
опрос, касающийся курительного анамнеза и поведения, по стандартизованной анкете;
оценку уровня табачной зависимости и мотивации на отказ от табакокурения;
выявление возможных жалоб и заболеваний в анамнезе, оценку общего самочувствия;
общий осмотр и измерение артериального давления, пульса, веса и роста.
За всеми лицами, посетившими групповые занятия, в последующем проводится наблюдение для оценки результатов помощи и изменений в курительном поведении, а также для возможной коррекции плана отказа и профилактики рецидива табакокурения. Наблюдение осуществляется при повторных визитах лиц, посетивших групповые занятия, или через контакты с ними по телефону (321).
Среди причин низкой активности врачей в отношении стимулирования пациентов к отказу от курения называют отсутствие дополнительной оплаты данного вида деятельности, дефицит времени, недостаточную подготовку по данному вопросу, отсутствие мотивации у пациентов. Подобные барьеры не являются редкостью как в развивающихся, так и в европейских странах. Одним из путей их преодоления считают введение механизмов оплаты за консультативную деятельность по отказу от курения, а также создание льгот на препараты, необходимые для отказа от курения (743). Внедрение систематической подготовки начинающих врачей по вопросам отказа от курения может в 2 раза повысить частоту получения пациентами подобных рекомендаций (743).
Вторичная медикаментозная профилактика табакокурения
ВОЗ разработан комплекс мер по борьбе с табакокурением, среди которых немаловажную роль играет применение лекарственных препаратов (1009).
7 препаратов первого ряда (первые 5 содержат никотин) достоверно увеличивают вероятность длительного отказа от курения:
никотинсодержащая жевательная резинка;
никотиновый ингалятор;
никотинсодержащие леденцы;
никотинсодержащий назальный спрей;
никотинсодержащий пластырь;
варениклин;
бупропион SR (в РФ не зарегистрирован) (109).
Формы никотинзаместительной терапии (НЗТ). Положение о том, что в развитии никотинизма главенствующая роль принадлежит никотину, является основой для НЗТ. Основное препятствие в отказе от курения (особенно мотивированных на отказ курильщиков) состоит в развитии синдрома никотиновой абстиненции, иногда очень тяжелого: при отказе от курения возникают повышенные раздражительность, тревожность, беспокойство, возбудимость, симптомы депрессии, ухудшение настроения, чувство гнева, ослабление внимания, нарушения сна (бессонница или сонливость), головная боль, тремор, потливость, боли в мышцах, головокружение, усиление кашля, чувство заложенности в груди и др. Кроме того, характерным симптомом никотиновой абстиненции является повышенный аппетит, который на фоне психологических симптомов приводит к увеличению массы тела (в среднем на 4 кг за первые 2—3 мес. отказа от курения, однако в течение 1-го года большинство пациентов возвращаются к своей обычной массе тела).
В результате применения никотинзаместительных препаратов, содержащих определенную дозу никотина, обеспечиваются доставка и воздействие на Н-холинорецепторы никотина в отсутствие других повреждающих компонентов табачного дыма. Таким образом, удается избежать большинства симптомов никотиновой абстиненции, существенно увеличить успешность отказа от курения, предотвратить рецидивы табакокурения. Результаты ряда рандомизированных клинических испытаний подтверждают эффективность и безопасность НЗТ для длительного отказа от курения и профилактики возвращений к табакокурению (690, 969, 972).
Никотинсодержащая жевательная резинка (жевательные пастилки), таблетки, леденцы.
В первые дни отказа от курения, когда выраженность симптомов никотиновой абстиненции максимальна, рекомендован ежечасный прием жевательных пастилок: при высокой никотиновой зависимости (более 20 сигарет — 1 пачки в день), используются пастилки дозой 4 мг, при средней или низкой степени зависимости (менее 20 сигарет в день) — пастилки по 2 мг. В дальнейшем пациента переводят на прием пастилки 1 раз в 2 ч. с добавлением дополнительных доз при возникновении выраженной тяги к выкуриванию сигареты (в среднем 16 пастилок в день, но не более 24). После 8 нед. терапии прием дозы 4 мг возможно оставить только в часы максимальной потребности в курении, например, в утренние, если пациент выкуривал сигарету сразу же после пробуждения, после еды. В остальные часы рекомендуется уменьшить дозу до 2 мг. Главным фактором при снижении дозы НЗТ является самочувствие пациента. В среднем продолжительность НЗТ составляет 12 нед., однако при высокой степени никотиновой зависимости может потребоваться и более продолжительное лечение.
Никотиновый ингалятор. Использование никотинового ингалятора напоминает процедуру курения: никотин поступает из картриджа в ротовую полость при вдыхании через мундштук. Кроме того, никотиновый ингалятор позволяет применить гибкую систему дозирования притом, что за счет всасывания 50% никотина создается его концентрация, в 3 раза меньшая, чем при выкуривании сигареты, однако достаточная для подавления симптомов абстиненции.
Никотиновая трансдермальная терапевтическая система (пластырь). Никотиновая трансдермальная терапевтическая система представляет собой лейкопластыри, которые апплицируются на внутреннюю поверхность бедра или руки. Пластырь применяется 1 раз в сутки, оптимален для базисной НЗТ.
Пациентам, выкуривающим более 1 пачки сигарет в день, начинают терапию с пластыря площадью 30 см2, затем переходят на пластыри, содержащие меньшее количество никотина.
Противопоказаниями к назначению НЗТ являются тяжелые аритмии сердца, артериальная гипертония, язвенная болезнь желудка, двенадцатиперстной кишки в стадии обострения, тяжелые нарушения функции печени, почек; для пероральных форм — воспалительные заболевания ротовой полости, глотки, заболевания височно-нижнечелюстных суставов.
Применение НЗТ является доказанным эффективным способом медикаментозного лечения табачной зависимости, существенно повышающим успешность попытки отказа от курения. Использовать препараты НЗТ в комбинации с варениклином не рекомендуется, комбинация с бупропионом разрешена (321).
Программы профилактики детского и подросткового табакокурения
В нашей стране чрезвычайно остро стоит проблема изучения ситуации и борьбы с подростковым курением, поскольку Россия занимает лидирующее место по темпам его роста (302, 423).
Однако эпидемиологических исследований, проведенных среди детей и подростков, мало. Было выявлено, что распространенность курения среди городских школьников-подростков 15—17 лет составила в среднем по Московской области среди мальчиков 36,0%; среди девочек — 27,1%. Установлено, что средний возраст начала курения — 11—12 лет. В России, по самым минимальным оценкам, курит каждый четвертый подросток. Каждый десятый курящий подросток, обучающийся в средних специальных учебных заведениях, уже имеет табачную зависимость (395).
Эти данные подтверждают необходимость проведения активных антисмокинговых профилактических мероприятий, интегрирующих усилия различных специалистов.
В основу популярного среди подростков подхода к профилактике табакокурения заложен позитивный принцип, поддерживающий и стимулирующий людей в их желании отказаться от курения, а также соревновательный и игровой подход. Такой популяционный подход базируется на теориях изменения поведения, на психологических и социальных теориях организации общества, распространения социальных инноваций и социальной поддержки, а также принципах социального маркетинга.
Инновационный подход антитабачной кампании заключается в ее следующих особенностях (301):
возможности помочь сразу большому числу курящих людей, что очень важно при высокой распространенности курения среди населения;
в соревновательном игровом характере — возможность быть поощренным при успешном отказе от курения;
в ориентированности на положительные психологические установки;
в формировании социальной поддержки в отказе от курения со стороны общества путем совместного участия лица, поддерживающего курящего;
в вовлечении различных медицинских и немедицинских служб и СМИ;
в использовании ролевых моделей из самих участников программы;
в формировании в обществе поведения, свободного от табакокурения;
в мобилизации общества для участия в профилактических программах;
в использовании влияния СМИ на поведение курящих;
в образовательном компоненте программы как для населения, так и для медицинских работников;
в повышении у населения авторитета медицинских структур и государства в целом, которые формируют здоровый образ жизни и поддерживают в этом население.
В 2010 году была изучена ситуация с образом жизни молодежи города Ставрополя в возрасте 15—19 лет (220). Были опрошены 729 человек. 35,1% респондентов ответили, что не курят и никогда ранее не курили. Пробовали курить 21,3%, уже отказались от курения 7,7%. Периодически курят 10,3%, а 25,6% курят каждый день. Обнаружена взаимосвязь между курением и важностью религии для молодого человека. Результаты опроса показали, что чем более религия осознается как ценность, тем более человек устойчив к приобретению зависимости от табака. Среди опрошенных, для которых религия очень важна, 47,2% никогда не курили. Среди тех, кто выбрал вариант «религия важна», эта доля составляет 36,7%. Среди тех, для кого религия не представляет серьезной ценности, доля никогда не куривших составляет 28,1%. Лишь 6,5% никогда не курили среди лиц, которые признаются в отсутствии религиозных чувств. На вопрос, адресованный курильщикам о количестве выкуриваемых в день сигарет, получены следующие ответы: 1 сигарету в день выкуривают 5,1%, 2—5 сигареты — 28,6%, 6—10 сигарет- 27,6%, 11—15 сигарет- 26,1%, больше 15 сигарет- 12,6%. Частота потребления табака различается у юношей и девушек. По одной сигарете в день выкуривают 12,3% девушек и 0,9% юношей. Около пачки в день потребляет каждый пятый юноша- курильщик и менее двух процентов курящих девушек. Определить точно возраст, в котором респонденты пробовали курить, довольно сложно. 8,9% пробовали курить в возрасте до 10 лет, 5,0% — в 11 лет, 6,0% — в 12 лет, 5,2%- в 13 лет. Довольно критическим можно назвать возраст 14—16 лет. В этот возрастной период получили первый опыт приобщения к курению более 30,0% опрошенных. Настораживает тот факт, что больше половины молодежи нейтрально относится к курению. Негативные оценки этому явлению дают 35,8%, а положительные — 11,0%. Интересно, что положительные оценки дают не только те респонденты, которые курят сами, но и те, которые никогда не курили. Среди школьников процент осуждающих курение выше, чем среди студентов средних специальных и высших учебных заведений (46,2%, 33,2% и 34,5% соответственно). При том, что курение не вызывает у большинства опрошенных негативной реакции, 65,1% осознают серьезный риск для здоровья человека при курении. Хотя около трети молодежи признает, что риск есть, но его степень определяют как среднюю. О слабом риске говорят чуть более пяти процентов опрошенных (220).
С 2002 года Ставрополь начал проводить городское соревнование «Некурящий класс» (222).
В 2010—11 годах в нем приняло участие 45 классов — 1400 школьников в возрасте 12—14 лет. Задачами данного проекта являются предотвращение или уменьшение числа курящих среди подростков, развитие умения школьников принимать свои собственные решения и противостоять социальному давлению, помочь молодым людям увидеть преимущества отказа от курения. В соревновании принимают участие учащиеся 7—8 классов.
Дизайн проекта и исследования
Этап №1. Проведение соревнования «Некурящий класс».
Этап №2. Проведение анкетирования участников соревнования предыдущих годов.
Для анкетирования был использован опросник, включавший в себя вопросы о курении до проведения акции и через 2 года после ее завершения, об отношении к курению родителей и необходимости проведения подобных акций, с точки зрения подростков.
Этап №3. Обучение медиков, педагогов и волонтеров из числа молодежи профилактике употребления табака.
Этап №4. Проведение массовой информационной кампании в СМИ по проблеме табакокурения.
Материалы и методы
Коллективами учащихся 7-х классов школ города Ставрополя (всего 45 классов) были поданы заявки на участие в соревновании. В заявках, подписанных всеми учениками и куратором (классным руководителем), содержалось намерение участвовать в соревновании и обязательство не курить в течение 6-ти месяцев. Вместе с этим участники соревнования должны были пропагандировать здоровый образ жизни и проводить мероприятия, направленные против табакокурения в своих школах. Ежемесячно участники соревнования подавали в оргкомитет подтверждения своего участия в акции. На завершающем этапе каждый третий участник соревнования проверялся на содержание угарного газа в выдыхаемом воздухе на аппарате МикроСО. Классы, вышедшие в финал, выполнили все условия соревнования и участвовали в городском Фестивале «Некурящий класс» в канун Всемирного дня отказа от курения. Победители получили призы, а команды, занявшие призовые места, были награждены туристическими поездками. Нами было проведено анкетирование участников соревнования предыдущих годов. Участники соревнования (опытная группа) — 132 человека, ученики параллельного класса той же школы, не принимавшие участие в соревновании (контрольная группа), — 149 человек. Всего был проанкетирован в присутствии интервьюера 281 человек.
Результаты исследования приведены в таблице 1.14.
Таблица 1. 14.
Оценка эффективности соревнования «Некурящий класс»
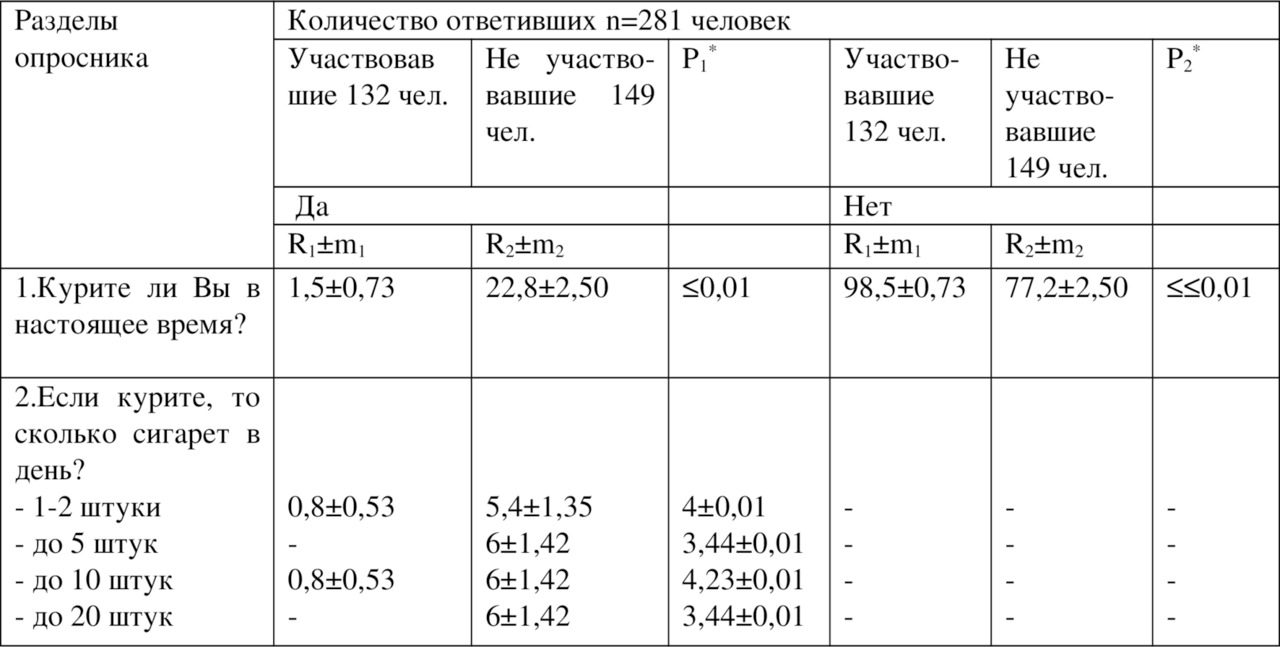
R-процент учеников, ответивших на вопросы анкеты
— ошибка относительного показателя
Обсуждение результатов
Результаты анкетирования продемонстрировали эффективность проведения соревнования «Некурящий класс» в отношении профилактики табакокурения.
Через 2 года после проведения акции курят 1,5% школьников среди бывших участников соревнования. Количество курящих подростков среди школьников, не принимавших участия в акции, увеличилось до 22,8%. Обращает на себя внимание и тот факт, что подростки, участвовавшие в соревновании, курят значительно меньшее количество сигарет в течение дня по сравнению с контрольной группой.
Обученные педагоги, медики и волонтеры провели десятки профилактических мероприятий с подростками, вовлекая их в профилактическую работу со сверстниками. Значительная роль отводилась средствам массовой информации. Совместно со СМИ, с участием авторитетных для молодежи людей в разнообразных молодежных, музыкальных программах пропагандировались здоровый образ жизни и отказ от курения. Принятые меры дали свои результаты. Количество курящих подростков в Ставрополе в настоящее время на 10—15 процентов меньше, чем в других российских городах.
Вторичная профилактика курения среди детей и подростков
Для выбора оптимального метода воздействия на уже курящих подростков должна проводиться диагностика индивидуальных особенностей школьника. Она осуществляется с помощью набора специальных опросников, включающих оценку социального статуса курящих подростков, выявление никотиновой зависимости, причин курения, типа курения, поводов, послуживших для первой пробы курения, причин, по которым подросток курит в настоящее время, количество выкуриваемых сигарет (313). М. Б. Котова, А. Александров, А. А. Ваганов, В. Ю. Климович (2011) рекомендуют следующие методики:
Индивидуальное консультирование
Поскольку причины подросткового курения связаны с особенностями социализации, умением строить отношения со сверстниками, находить свой способ адаптации к миру взрослых, решать возникающие проблемы, важным этапом работы является индивидуальное психологическое консультирование.
В процессе консультирования подросток сознательно выбирает оптимальные способы решения своих проблем.
Тренинговые групповые занятия
Групповые занятия направлены на становление адекватной самооценки, положительного образа «Я», коррекцию деструктивного поведения, тренировку устойчивости и противостояния давлению сверстников. На групповых занятиях подростки обсуждают проблемы, связанные с вредными привычками и курением, они учатся свободно и конструктивно общаться, лучше понимать себя и других.
Овладение навыками преодоления психоэмоционального напряжения
На этом этапе школьники обучаются методам снятия напряжения, подготовке к самостоятельному овладению навыками преодоления психоэмоционального напряжения (психологической саморегуляции), поскольку отказ от курения, как правило, сопровождается повышенной психоэмоциональной напряженностью. К числу навыков саморегуляции, которыми подросток должен овладеть, относятся обучение принятию позы для релаксации, приемы мышечной релаксации, релаксирующие формулы самовнушения и образные представления, релаксационная и мобилизирующая дыхательная гимнастика (очистительный, расслабляющий, стимулирующий типы дыхания), приемы антистрессового точечного самомассажа.
Цикл групповых интерактивных бесед
Одной из форм групповой работы с подростками являются интерактивные беседы. Их длительность составляет от 1 до 1,5 ч. Темы бесед должны касаться здорового образа жизни, социальных и физиологических аспектов курения, способов борьбы с ним, моды, диеты, влияния рекламы, а также трудностей в отказе от курения и мотивации этого отказа. Также должны обсуждаться «мифы о курении» (курение способствует похудению, курить можно бросить в один момент и т. д.), необходимо обсудить положительные и отрицательные стороны курения, развенчав миф о первых. О вреде курения необходимо говорить с указанием на факторы, непосредственно касающиеся здоровья ребенка (ухудшение внешнего вида, снижение успехов в спорте), а не о заболеваниях в отдаленном будущем — риске ССЗ и онкологических заболеваний. Присутствовать на этих занятиях могут не более 30— 40 человек.
Меры противодействия табакокурению, доказавшие свою эффективность
Большинство проанализированных исследований указывает на приоритет общепопуляционных мер контроля над табакокурением, в том числе на их экономическую эффективность (669). Принципиальными компонентами борьбы с курением, показавшими свою практическую значимость, следует признать экспансию свободного от курения социального пространства и повышение пошлин на табачную продукцию (806). Данные меры снижают частоту инициации курения и повышают вероятность отказа от курения в популяции (691). Создание и проведение национальной программы по борьбе с курением, которая включала бы законодательные, административные, просветительные действия, а также меры по оказанию помощи желающим бросить курить, могли бы уменьшить тот вклад, который вносит курение в демографический кризис, наблюдающийся в России. Большое значение приобретает запрещение курения в публичных местах, показавшее положительное влияние на здоровье взрослого населения и способное влиять на формирование культуры поведения у детей. Следующим важным направлением является информирование населения о последствиях курения и обучение принципам здорового поведения, что может быть реализовано в рамках интенсивной информационно-образовательной антитабачной политики, предусматривающей, в частности, систематическое обучение данным вопросам в учреждениях образования подготовленными специалистами, начиная с дошкольного возраста. При этом важно учитывать, что методы ограничения табакокурения, рассчитанные на целевые группы населения, имеют существенно больше шансов на эффективную реализацию на фоне действующих общепопуляционных мер контроля над табакокурением, таких как запрещение рекламы, повышение цен на табачную продукцию и запрещение курения в публичных местах.
Важнейшей «точкой приложения» индивидуальных методов отказа от курения остается медицинская сфера. Все чаще высказывается мнение о целесообразности перевода консультирования по отказу от курения в раздел стандартных методов терапии сердечно-сосудистых заболеваний. Каждый пациент, желающий бросить курить, должен иметь свободный доступ к консультированию и фармакотерапии. Эффективное внедрение консультирования по отказу от курения в учреждениях здравоохранения предполагает введение механизмов оплаты данного вида деятельности. Кроме того, целесообразно, чтобы данная услуга стала доступной населению в учреждениях здравоохранения вне контекста какой-либо патологии (298).
1.6.2. Злоупотребление алкоголем
Актуальность и эпидемиология
Ежегодно в мире 2500000 человек умирают от последствий алкоголизма, в то же время 58% взрослых воздерживается от алкоголя в течение последних 12 месяцев. Злоупотребление алкоголем — важнейшая проблема общественного здоровья в Российской Федерации. Ежедневно в России употребляют алкогольные напитки (включая слабоалкогольные) 33% юношей и 20% девушек, около 70% мужчин и 47% женщин. В России злоупотребление алкоголем стоит на первом месте по влиянию на количество лет жизни с утратой трудоспособности (16,5%) (8).
В структуре потребления алкоголя в Российской Федерации ведущие позиции занимают крепкие напитки — 63%, 33% — пиво, 1% — вино, 3% — другие
В отчете ВОЗ (866) показано, что в России с потреблением алкоголя связаны 11,9% преждевременных смертей и 15,4% потерь населением лет здоровой жизни. Потребление алкоголя входит в первую четверку факторов, ведущих к преждевременным потерям здоровых лет жизни населением экономически развитых стран Европы, США, Японии (637).
В России в 2008 г. смертность от внешних причин составила 166,0 случаев на 100 тыс. человек (в 2007 г. — 174,8, 2006 г. — 198,5 случаев, в 2005 г. — 220,7), что в 4,6 раза превышает показатели «старых» стран ЕС (36,3 случая на 100 тыс. населения) и в 2,6 раза — «новых» стран ЕС (65 случаев на 100 тыс. человек; 2005г.). В подавляющем большинстве случаев смертность от внешних причин связана с чрезмерным потреблением крепких алкогольных напитков. Смертность в результате случайного отравления алкоголем в 2008 г. составила 13,7 на 100 тыс. населения, (в 2007 г. — 14,6, 2006 г. — 23,1, в 2005 г. — 28,6) (8).
По данным Минздрава РФ, уровень потребления алкоголя в нашей стране на душу населения составляет 18 л в год, что является одним из самых высоких показателей в мире. Этот показатель превышает предельно допустимые нормы ВОЗ в 2,3 раза. Чрезмерное потребление алкоголя в России общественным мнением часто воспринимается как национальная традиция, как часть российской истории и российского менталитета. По законодательству Российской Федерации медицинская помощь пациентам оказывается только при добровольном обращении лиц, зависимых от алкоголя. Поэтому зарегистрированное количество пациентов с зависимостью от алкоголя, по экспертным оценкам, в 5 раз ниже истинного числа зависимых. Таким образом, реальное количество больных алкоголизмом в РФ может превышать 13,5 млн. человек. Особое опасение вызывает то, что около 33% мужчин трудоспособного возраста систематически употребляют алкоголь в опасных для здоровья дозах, а их соматические заболевания связаны с алкогольной интоксикацией (314). Высокий процент трудоспособного населения, злоупотребляющего алкоголем, указывает на негативное влияние алкоголизации на экономическое развитие государства. Вклад алкоголизма в общую смертность составляет от 11,9 до 23,4% всех смертей, из которых 63,9% приходится на мужчин. Это значит, что каждый 3-й мужчина и каждая 6-я женщина умирают по причинам, связанным с алкоголем (304, 342).
При этом, по данным ВОЗ (636), величины потребления алкоголя на душу взрослого (старше 15 лет) населения в год сильно различаются между странами мира: от высоких (12 л и более) в Люксембурге, Франции, Молдове, Чешской Республике и умеренных (более 8, но менее 12 л) ко-личеств в Германии, Соединенном Королевстве, Испании, России, Финляндии, до низких (менее 8 л) в Японии, Словении, Норвегии, Объединенных Арабских Эмиратах. Согласно этим данным, в России среднее потребление алкоголя на душу населения составляет 10,3 л в год. В последнее время часто приводят другие показатели потребления алкоголя в России (по данным Роспотребнадзора) около 18 л на душу населения с учетом продажи алкогольных напитков. Однако при похожих величинах потребляемого алкоголя на душу населения количество содержания спирта (крепость) в потребляемых напитках может быть разным. Например, при умеренных количествах потребляемого алкоголя на душу населения в год в России, США и Соединенном Королевстве доля потребления крепких (40° и выше) напитков (водка и др.) в России составляет почти 75% от всего количества потребляемого алкоголя, а в остальных упомянутых странах — менее 50% (636). Возможно, поэтому, чем меньше доля крепких напитков в общем объеме потребляемого алкоголя на душу населения, тем меньше количество преждевременных смертей и потерь здоровых лет жизни, обусловленных потреблением алкоголя в стране (637).
Для удобства подсчета количества потребления алкоголя человеком (населением) принято использовать алкогольную единицу (АЕ) (дозу) (Alcohol unit or alcohol dose or alcohol drink) (450), величина которой колеблется в пределах от 8 до 19,75 г чистого спирта (этанол 96%). Эта величина обусловлена скоростью переработки алкоголя здоровой печенью — в среднем 10 г этилового спирта в час. В зависимости от крепости алкогольного напитка 7 АЕ могут быть представлены 30 мл крепких (40° и выше) напитков (водка, виски, коньяк и др.), 150 мл вина или 250 мл пива (816).
В отдельные исторические периоды уровни потребления алкоголя в Европе возрастали. Так было, например, в 30-е годы ХХ века (637). Период быстрого роста потребления алкоголя наблюдался с 1950 по 1980 г., в начале 1980-х годов наступил период стабилизации. С 1989 г. наблюдался резкий рост потребления алкоголя в ряде стран Центральной и Восточной Европы и СНГ (за исключением стран Центральной Азии и Кавказских республик) (657, 736).
Алкоголизм часто ассоциируют с проблемой бедности. Однако тот факт, что потребление алкоголя выше в Европе и в странах с населением европейского образа жизни, говорит в пользу утверждения, что алкоголь не связан напрямую с бедностью. Поскольку большинство европейских стран является относительно богатыми, прием алкогольных напитков, скорее всего, вопрос привычки и традиций большинства взрослого населения этих стран (644, 736).
Вместе с тем, согласно результатам исследований, проведенных в ряде стран, негативные стереотипы потребления алкоголя (потребление в сжатые сроки большого количества напитков с высоким содержанием алкоголя), а, следовательно, распространенность связанных с ним тяжелых проблем, более характерна для людей с низким образовательным статусом или получающих относительно низкую зарплату (901).
Для получения информации о потреблении алкогольных напитков проводят опросы населения и/или измерение количества алкоголя в крови.
Людей, регулярно употребляющих алкоголь, можно условно разделить на тех, кто употребляет низкие (малые), умеренные (средние) и высокие (большие) дозы (количества) алкоголя. При этом считается, что определенная доза употребляемого алкоголя ассоциируется с определенным риском общей смерти, смерти от болезней системы кровообращения, злокачественных новообразований, токсического поражения центральной нервной системы и внутренних органов, травм и несчастных случаев, другими рисками для здоровья.
Определены допустимые суточные дозы потребления алкоголя, которые для мужчин находятся, в большинстве случаев, в пределах от 2 до 4 АЕ (20—40 г этанола), и для женщин — от 1 до 2 АЕ (10—20 г этанола).
Из этих данных следует, что дозы потребления алкоголя 2 АЕ
и менее в день для мужчин и 1 АЕ и менее для женщин
можно считать низкими дозами. Эти дозы не ведут к риску или сопряжены с минимальными либо низкими рисками для здоровья. Допустимые дозы
приема алкоголя, условно безопасные для здоровья в кратко- и долгосрочной перспективе: для взрослых женщин и всех, кто старше 65лет — не более 1 АЕ (standard drink per day) в сутки, и не более 2АЕ в день для взрослых мужчин, не чаще 5 дней в неделю (961).
Риском для здоровья является потребление для женщин 3 АЕ, а для мужчин 5 АЕ и более за один прием, даже когда средние суточные дозы не превышают низких или умеренных доз (953). Следствием потребления значительного количества алкоголя в ограниченный промежуток времени является острая интоксикация, которая обусловлена воздействием алкоголя на структурные и функциональные элементы центральной нервной системы.
Таким образом, для взрослого человека допустимы суточные дозы потребления алкоголя: для женщин — I АЕ, для мужчин — 2 АЕ, которые не являются рисковыми для здоровья, если он/она не старше 65 лет, не планирует стать родителем, не имеет острых, хронических заболеваний и их факторов риска (356).
Алкоголизм как заболевание
Как известно, алкоголизм — это заболевание, характеризующееся совокупностью психических и соматических расстройств, возникающих в результате систематического злоупотребления этанолом в дозах, вызывающих алкогольное опьянение. Влияние алкоголя на организм человека проявляется в том, что происходит некоторое нарушение сознания, нарушаются физиологические и биохимические процессы, протекающие в коре головного мозга. Это объясняется повышенной тропностью алкоголя к ткани головного мозга: если концентрацию его в крови принять за 100%, то в ткани головного мозга его содержание будет составлять 175%.
В организме человека осуществляются процессы окисления алкоголя (наиболее интенсивно на протяжении первых пяти часов после приема алкоголя), которые продолжаются в течение пятнадцати суток после его приема, при этом продукты метаболизма алкоголя в течение этого периода времени задерживаются в печени. Известно, что пораженная алкоголем печень теряет свои защитные функции, а злоупотребление алкоголем приводит к развитию тяжелого заболевания печени — цирроза печени (87% случаев смерти от болезней пищеварительного тракта приходится на цирроз печени) (73).
Как неизмененный алкоголь, так и продукты его распада (в частности, ацетальдегид) оказывают токсическое действие на организм человека. Кроме того, ацетальдегид включается в обмен жиров, белков и углеводов, т. к. для его расщепления необходимы те же ферменты, которые участвуют в метаболизме указанных веществ (815, 816). На сегодняшний день известно о возможности развития «пивного» алкоголизма (от злоупотребления пивом) и «алкоголизма менеджеров» (от злоупотребления коньяком). При употреблении низкокачественных алкогольных напитков (например, самогон) развиваются наиболее злокачественные формы алкоголизма.
Важнейшими проявлениями алкоголизма являются измененная выносливость к алкоголю, патологическое влечение к опьянению, возникновение после прекращения приема спиртных напитков абстиненции или синдрома «отмены» (737). Неумеренное потребление алкоголя в течение короткого периода времени способно вызвать острое отравление этанолом, а длительное его злоупотребление, даже в субтоксических дозах, приводит к развитию хронической алкогольной интоксикации.
С недавнего времени алкоголизм, хроническая алкогольная интоксикация и алкогольные висцеропатии объединены в одну группу — «алкогольная болезнь», которая несколько предыдущих лет занимает 6 место среди причин смерти населения Москвы (4).
Общепринято, что наиболее частой алкоголь-ассоциированной патологией внутренних органов являются заболевания печени. Они же формируют картину летальности в соматическом и наркологическом стационарах, являясь основной из соматически несовместимых с жизнью патологий. Ранняя профилактика заболеваний печени, адекватное и современное их лечение является инструментом, с помощью которого можно значительно улучшить прогноз для жизни этой категории пациентов (239).
Лечение алкогольной болезни печени и связанной с ней печеночной алкогольной энцефалопатии предусматривает полное воздержание от приема алкоголя, полноценную диету с достаточным содержанием белка и повышенным содержанием ненасыщенных жирных кислот и микроэлементов. Соблюдение всех этих условий в сочетании с терапией «эссенциальными» фосфолипидами может привести к практически полному обратному развитию патологических изменений в печени (367).
Установлено, что уровень общей заболеваемости лиц мужского пола с признаками алкоголизма на 20% выше заболеваемости мужского населения в целом. В значительной степени это происходит из-за туберкулеза, который у больных алкоголизмом мужчин встречается в 3,4 раза чаще, чем у взрослого мужского населения в целом. У детей, чьи родители злоупотребляют алкоголем, вероятность развития в дальнейшем алкоголизма в 4—5 раза выше, чем у детей родителей-трезвенников. Показатель смертности злоупотребляющих алкоголем в трудоспособном возрасте в 2—3 раза превышает смертность населения в целом (427).
Особую опасность алкогольной зависимости представляет коморбидность — соматоневрологическая и психопатологическая осложнённость собственно аддиктивного расстройства. Значительный объем общесоматических заболеваний, обусловленных хронической алкогольной интоксикацией, не отражается в «алкогольной» статистике. Согласно оценкам экспертов, соматические заболевания среди лиц, больных алкоголизмом, встречаются в 12 раз чаще, чем в целом по популяции (314).
Не может не беспокоить специалистов распространенность пьянства и алкоголизма среди подростков. В ходе Европейского проекта обследования школ по проблеме потребления алкоголя и наркотиков (677) опрошены 16-летние подростки в 35 странах. Пьянство определялось как потребление пяти или более порций алкоголя за вечеринку. Пьянство имело место у 43% этих подростков в предшествующие 30 дней, а в одиннадцати странах — более чем у 50% (например, Великобритания 54%, Португалии 56%). В США около одной трети старшеклассников сообщили о пьянстве в предыдущие две недели (713).
Употребление алкоголя и связанные с этим проблемы резко возрастают в возрасте от 12 до 20 лет (510).
В раннем подростковом возрасте (в возрасте от 12 до 14 лет), однако, значительное употребление алкоголя является относительно редким. Выявление подростков, употребляющих алкоголь, обеспечит возможность для принятия превентивных мер в группе высокого риска (570).
Предикторы алкоголизма
По данным литературы, к социальным факторам, предрасполагающим к развитию алкоголизма, относят:
1) воспитание в семьях с низким социально-экономическим уровнем функционирования (248, 317);
2) национальные и этнокультурные особенности употребления алкоголя (т. н. «северный» и «южный» типы, питейные традиции, стиль алкоголизации у разных национальных групп, в том числе северных народов, американских индейцев и т. д.) (592);
3) макросоциальные факторы (экономическая ситуация в стране, система образования, информационная среда, реклама алкогольных напитков, изображение элементов алкогольной субкультуры в художественном и документальном кино, живописи, массовая культура, молодежная субкультура и др.) (315, 382, 385);
4) роль семьи, ее структуру и функции (290, 325, 675);
5) особенности воспитания в семье (124);
6) влияние социального окружения (552, 657).
К психологическим факторам, способствующим развитию алкоголизма, относят следующие:
1) трудности адаптации в микросоциальной среде, состояние психического дискомфорта (419, 462);
2) любопытство, поиск новизны (144);
3) акцентуации характера и патохарактерологическое развитие личности (211);
К медико-биологическим факторам, способствующим развитию алкоголизма, относят:
1) наследственную предрасположенность к химической зависимости (336, 383);
2) наличие нервных и психических заболеваний, в том числе последствий органического поражения ЦНС (420, 559, 615);
3) расстройства личности (психопатии) (328, 408, 551).
Все эти факторы, оказывая формирующее влияние на возникновение болезни и ее течение, влияют на качество жизни пациента еще в преморбиде (до развития заболевания). Учет этих факторов может способствовать получению ответа на вопрос: какое качество жизни пациента в преморбиде определяет качество жизни на разных этапах развития алкогольной болезни (261).
Провоцирующими факторами для женского алкоголизма являются: традиции микросоциальной среды, влияние пьющего мужа, низкая толерантность к дисгармонии семейной и личной жизни. Имеется четко выраженная корреляция между встречаемостью алкоголизма у женщин и их профессиональной деятельностью.
Факторами риска развития алкоголизма у подростков являются органическая и церебральная недостаточность, изначальная высокая толерантность к алкоголю, положительная первоначальная реакция на состояние алкогольного опьянения, отягощенная алкоголизмом наследственность, наличие гипертимных, эпилептоидных, истероидных акцентуаций характера (427).
Скриниг и профилактика алкоголизма
Существует несколько методов скрининга. Одни основаны на изучении частоты использования алкоголя, (540) связанных с алкоголем проблем (550) или проблемы с алкоголем и наркотиками (738).
Американская академия педиатрии рекомендует:
выяввить признаки и симптомы алкоголизма;
обсудить опасности употребления алкоголя;
дать строгий совет пациентам отказаться от употребления алкоголя;
препятствовать родителям допускать продажу пива несовершеннолетним и употреблять его в домашних условиях.
Направлять пациентов для дальнейшего обследования и лечения (447, 450).
Скрининг и краткосрочные вмешательства в первичной медико-санитарной сети уменьшают нездоровое употребление алкоголя, но их эффективность у пациентов с алкогольной зависимостью отсутствует (913).
Были изучены следующие профилактические процедуры: краткий совет врача (5 минут), два 30-минутных занятия с врачом с использованием когнитивно-поведенческой стратегии или два 30-минутных занятия с медсестрой с использованием идентичных стратегий. Статистических различий между группами обнаружено не было. Количество и частота употребления алкоголя сократились в целом на 66% (среди мужчин) и 74% (среди женщин). Эти результаты показали, что, предлагая краткие, конкретные советы, можно мотивировать пациентов уменьшить потребление алкоголя (795).
Результаты исследования подтверждают также и эффективность фармакотерапевтических стратегий профилактики рецидивов алкоголизма. Налтрексон и акампросат, особенно в комбинации, значительно повышают потенциал предотвращения рецидивов (732).
Алкоголь и депрессия
Повышенный уровень депрессии по сравнению с общим населением приводит к усугублению симптомов алкоголизма. Депрессивные расстройства отмечаются у больных алкоголизмом с частотой от 20 до 90%. Из 330 обследованных больных алкоголизмом в период алкогольного абстинентного синдрома депрессивные расстройства отмечались у 95% больных (315).
Большая депрессия была связана с употреблением больших объемов и более частым употреблением алкоголя. Технологии анонимных алкоголиков могут привести к улучшению психологического и эмоционального благополучия, которые, в свою очередь, могут укрепить дальнейшее воздержание от алкоголя (725).
Алкоголизм связан с высоким риском суицидального поведения. До 40% лиц с алкоголизмом совершают попытку самоубийства в различные периоды своей жизни и 7% — в конце своей жизни. К факторам риска суицидального поведения относятся принадлежность к мужскому полу, возраст старше 50 лет; в группе риска одинокие, безработные, не имеющие социальной поддержки, продолжающие пить, потребляющие большое количество алкоголя, семейная история алкоголизма. Суицидальное поведение особенно часто встречается у пациентов с сопутствующей алкоголизму депрессией. Поэтому у всех пациентов с алкоголизмом должен быть оценен риск самоубийства. Факторы защиты включают в себя эффективную клиническую психиатрическую и лечебную помощь при соматических расстройствах, обеспечение легкого доступа к целому ряду клинических вмешательств, поддержку обращающимся за помощью, ограниченный доступ к крайне опасным средствам самоубийства, наличие прочных связей в семье и общественной поддержки, навыков решения проблем и разрешения конфликтов, культурных и религиозных убеждений, которые препятствуют самоубийству (930).
Частота совершения самоубийств больными алкоголизмом превышает таковую в общей популяции в 75 раз. Наблюдается зависимость числа самоубийств от среднедушевого потребления алкоголя. Так, в период «сухого закона» в России было отмечено снижение смертности из-за насилия при снижении потребления алкоголя на 25% (314).
Беременные и алкоголь
Этанол может повлиять на развивающийся плод в зависимости от дозы. При очень высоких дозах есть 6—10% вероятность развития у плода алкогольного синдрома, который проявляется в дородовом и послеродовом дефиците роста, черепно-лицевых дисморфозах, умственной отсталости, поведенческих изменениях и других аномалиях. При более низких повторяющихся дозах риск «алкогольных эффектов» в основном проявляется небольшим интеллектуальным снижением и поведенческими изменениями (853).
Социально-экономические последствия алкоголизма
Суммарный ущерб от алкоголизма для государства складывается из следующих составляющих:
1) экономические потери и вынужденные прямые затраты:
потери от ежегодной смерти граждан от прямых и косвенных причин, связанных с чрезмерным употреблением алкоголя и употреблением алкогольных напитков ненадлежащего качества;
потери, обусловленные самоубийствами и убийствами, а также совершением иных преступлений в связи с чрезмерным употреблением алкогольных напитков;
потери государственного бюджета от незаконного производства и оборота алкогольной и спиртосодержащей продукции;
расходы на содержание системы учреждений исполнения наказаний в силу обусловленности многих преступлений чрезмерным употреблением алкоголя;
потери, связанные с асоциализацией, полным или частичным выключением из общества детей-сирот, в том числе «социальных сирот», покидающих свои семьи из-за пьянства и сопутствующего ему насилия и аморального поведения родителей, невыполнения ими своих обязанностей по воспитанию детей;
прямые затраты на борьбу с беспризорностью и безнадзорностью детей и на содержание «социальных сирот»;
потери, связанные с выплатой средств (пособий, страховых выплат и пр.) по медицинскому и социальному страхованию в связи с лечением или иждивением лиц, страдающих алкоголизмом или заболеваниями, вызванными чрезмерным употреблением алкоголя и употреблением алкогольных напитков ненадлежащего качества;
прямые затраты на содержание, лечение и социальную реабилитацию больных алкоголизмом и иными заболеваниями, обусловленными чрезмерным употреблением алкоголя или употреблением алкогольных напитков ненадлежащего качества;
потери, связанные с рождением детей с врожденными или наследственными заболеваниями, вызванными чрезмерным употреблением алкоголя их родителями;
потери производительности труда вследствие чрезмерного употребления алкоголя или употребления алкогольных напитков на рабочем месте;
2) потери неимущественного характера:
маргинализация и криминализация значительной части общества, распространение субкультуры алкогользависимых;
деформация системы общественных ценностей, в том числе семейных, значительный ущерб духовно-нравственному потенциалу общества в целом.
С точки зрения фармакоэкономического анализа, все эти затраты можно условно разделить на две большие группы: прямые и непрямые расходы.
Прямые затраты включают затраты, понесенные системой здравоохранения, пациентом или иным плательщиком, обществом в целом при непосредственном оказании медицинской помощи, а также:
затраты, связанные непосредственно с оказанием наркологической помощи (амбулаторное и стационарное лечение; транспортировка больных санитарным транспортом и др.);
затраты, связанные с оказанием медицинской помощи в результате последствий алкоголизма (заболевания различных органов и систем органов).
Практически все бремя прямых затрат ложится на систему здравоохранения.
Непрямые затраты связаны с нетрудоспособностью или смертью пациента в связи с заболеванием или производственными потерями, которые несут ухаживающие за пациентом члены его семьи или друзья:
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.