
Бесплатный фрагмент - Боль в спине. За кулисами лечения и реабилитации
Часть I. Противостояние концепций

БОЛЬ В СПИНЕ. За кулисами лечения и реабилитации
Введение в проблему лечения болей в спине
Информационное пространство перенасыщено методиками и рекомендациями, направленными на лечение болей в спине. Огромное число публикаций на данную тему, их доступность и «понятность» создают иллюзию выбора и вселяют надежду на легкость излечения и быстрое достижение желаемого результата. Чего только стоит свободный доступ в интернет со встроенными поисковыми системами, которые найдут «самую правильную информацию». Интернет буквально кишит роликами, посвященным различным комплексам упражнений при болях в спине. Полки книжных магазинов завалены откровенным хламом и «научно-популярным» мусором, посвященным лечению заболеваний позвоночника. Как утверждают авторы, их методики направлены на лечение болей в спине, конкретно — для лечения остеохондроза, грыж, сколиозов и прочее.
Причем, большинство авторов данных опусов не являются ни врачами, ни профильными специалистами по реабилитации. Или это врачи, но далекие от вертеброневрологии. А если и заявляют себя как специалисты, то после прочтения творений вполне резонно задаешься вопросом: а если это действительно «специалисты», то читали ли они что-либо вообще по данной теме (кроме того бреда, что написали сами)?
Среди медицинских работников «специалистов» по лечению «остеохондроза» 100%. Даже санитарки считают, что они не уступают врачам объемом профильных «знаний» и запросто, как им кажется, могут конкурировать с неврологической и ортопедической профессурой.
На данный момент существует две основные конкурирующие концепции, имеющее прямое отношение к лечению болей в спине и дегенеративно-дистрофических заболеваний позвоночника в частности.
Человек, обратившийся за помощью в лечебное учреждение, будет иметь дело со специалистами, являющимися сторонниками/приверженцами одной или другой концепции. От этого значительно будет зависеть лечебный подход и результат лечения. Иметь общее представление о различиях в подходах позволит более взвешено и прагматично оценивать их потенциал и не питать иллюзий относительно предоставляемых медицинских услуг.
Книга написана специалистом по физической реабилитации, поэтому основной фокус будет направлен на вопросы, имеющие прямое отношение к восстановлению функции позвоночника при болях в спине.
ЧАСТЬ I. КОНКУРИРУЮЩИЕ КОНЦЕПЦИИ ЛЕЧЕНИЯ БОЛИ В СПИНЕ
ГЛАВА 1. КОНЦЕПЦИЯ НЕСПЕЦИФИЧЕСКОЙ БОЛИ В СПИНЕ
Первая концепция представлена советским учением об остеохондрозе позвоночника и его неврологических проявлениях. Разрабатывалась Я. Ю. Попелянским, И.Р.Шмидт, О. Г. Коганом, В. П. Веселовским, Ф. А. Хабировым и др. Основной тон задавали Казанская и Новокузнецкая неврологические школы.
Поскольку «учение об остеохондрозе» на данный момент подвергается жесткой критике и считается «устаревшим» и «не соответствующим современным реалиям», то разбор начнем со второй концепции лечения болей в спине, затем позже вернемся к остеохондрозу.
Основные положения второй концепции «Неспецифической Боли в Спине» будут позаимствованы непосредственно у лоббистов, продвигающих ее на постсоветском пространстве. Основной тон задает «Первый Московский государственный медицинский университет им. И. М. Сеченова».
Вторая концепция основывается на биопсихосоциальной модели боли в спине, предложенной G. Waddell в 1987 г., в которой выделяют биологическую составляющую (анатомические источники боли), а также психологический и социальный компоненты, способствующие возникновению и поддержанию боли в спине.
Психосоциальные элементы определяются как «желтые флажки тревоги»; к ним относятся: тревожно-депрессивные расстройства, неудовлетворенность работой, проблемы в семейной жизни, неправильное представление пациента о боли (катастрофизация), ипохондрический тип личности, снижение активности, повторные и частые эпизоды боли, поиск и доступность материальной компенсации (рентное отношение к болезни). [Подчуфарова Е. В., Яхно Н. Н., 2010; van Tulder M.W. et al., 2006; Chou R. et al., 2015].
Запомните фамилии van Tulder M.W., Chou R. и R. Deyo — это ключевые фигуры, мнению которых придается особое значение в данной концепции.
«Локомотивом» продвижения данной концепции на постсоветском пространстве считается д. м. н., профессор Парфенов В. А. (Сеченовский университет).
За основу изложения воспользуюсь официальными рекомендациями «Консенсус по ведению пациентов с болью в спине для терапевтов и врачей общей практики поликлиник. Утвержден Советом экспертов 16 сентября 2017 года» Москва, 2017 г.
Прежде всего, выбор данных рекомендаций связан с тем, что, цитирую: «Консенсус экспертов призван систематизировать известные методы диагностики, лечения и вторичной профилактики боли в спине для их обязательного применения в поликлинике терапевтом или врачом общей практики».
Составители:
• А. Л. Верткин, профессор (клиническая фармакология, терапия, кардиология) — Руководитель рабочей группы.
• А. Е. Каратеев д. м. н. (Заведующий лабораторией гастроэнтерологических проблем при ревматических заболеваниях), титульный автор.
• М. Л. Кукушкин, профессор (заведующий лабораторией фундаментальных и прикладных проблем боли), титульный автор.
• В. А. Парфенов, профессор (зав. кафедрой нервных болезней и нейрохирургии), титульный автор.
• Н. Н. Яхно академик РАН (профессор кафедры нервных болезней лечебного факультета), титульный автор.
Для уточнения некоторых положений Консенсуса я буду использовать список литературы, предоставленный составителями данного документа. Основное внимание я уделю статьям и монографиям вышеперечисленных специалистов. Спорные вопросы я буду пояснять на основе литературы, предоставленной самими авторами.
Из основных общедоступных источников:
— Подчуфарова Е. В., Яхно Н. Н. Боль в спине / Боль: практическое руководство для врачей. — 2003.
— Кукушкин М. Л., Табеева Г. Р., Подчуфарова Е. В. Болевой синдром: патофизиология, клиника, лечение. Клинические рекомендации. — 2014.
— Парфенов В. А., Исайкин А. И. Боль в нижней части спины: мифы и реальность. -2016.
— В. А. Парфенов, А. И. Исайкин / Боли в поясничной области. — 2018.
— Острая неспецифическая (скелетно-мышечная) поясничная боль. Рекомендации Российского общества по изучению боли (РОИБ)» — 2018 г.;
— Хроническая неспецифическая (скелетно-мышечная) поясничная боль. Рекомендации Российского общества по изучению боли (РОИБ) — (2019). Те же авторы: (Парфенов В. А., Яхно Н. Н., Давыдов О. С., Кукушкин М. Л., и др.).
Также для конкретизации некоторых положений будут даны цитаты из научных медицинских статей.
Часть текста непосредственно позаимствовано из рекомендаций или монографий авторов, принявших участие в составлении Консенсуса.
Боль в спине. Неспецифическая концепция.
Боль в спине объединяет широкий спектр нарушений состояния костных и мышечно-связочных структур позвоночника и занимает второе место по частоте обращений в поликлинику и третье — по количеству госпитализаций.
Согласно данной концепции выделяют три основные причины болей в спине:
1) Неспецифическая боль (частота встречаемости — 85–90%).
Термин «неспецифическая боль в спине» означает, что не удалось выявить серьезную патологию (заболевание), явившуюся причиной боли: инфекцию, травму, воспаление, опухоль, остеопороз, ревматоидный артрит и анкилозирующий спондилит, заболевание соединительной ткани и др.
Помимо этого, должны отсутствовать специфические признаки вовлечения в процесс корешков спинномозговых нервов (радикулопатия и синдром конского хвоста) и стеноза спинномозгового канала.
2) Специфическая причина: опухоли, в т. ч. метастатические; спондилоартрит, воспаления, переломы позвонков и заболевания внутренних органов (частота встречаемости — 4–7%).
3) Боль, вызванная компрессионной радикулопатией, стенозом поясничного канала (частота встречаемости — 7%).
Острая неспецифическая боль.
«Чаще всего острая боль в нижней части спины не имеет специфической причины — неспецифическая боль в спине. Она может возникать вследствие мышечного перенапряжения, например в результате неподготовленного движения или интенсивной физической нагрузки, приводящих к травме мышц спины, их растяжению, к надрывам мышечных и соединительнотканных волокон, особенно в местах прикрепления мышц. В МКБ-10 неспецифические боли в спине соответствует рубрике М54 «Дорсалгия», боли в нижней части спины — рубрике М54.5 «Люмбалгия».
«Диагноз неспецифической боли в нижней части спины подтверждает ее возникновение после физической нагрузки, неловкого движения, длительного пребывания в неудобном положении. Боли обычно носят ноющий характер, усиливаются в поясничном отделе позвоночника при движении, определенных позах, ходьбе. При обследовании выявляют ограничение подвижности в поясничном отделе, напряжение мышц спины, мышечно-тонический синдром без признаков радикулопатии (отсутствие парезов, расстройств чувствительности и выпадения рефлексов). (Парфенов, 2012).
(Парфенов В. А. Вопросы оптимизации ведения пациентов с неспецифической болью в нижней части спины в амбулаторной практике //Медицинский совет. — 2012. — №. 4. — С. 66—71).
Приводятся факторы риска развития неспецифической боли в спине.
Среди факторов риска развития неспецифической боли в спине — тяжелый физический труд, частые сгибания и наклоны туловища, подъем тяжестей, а также сидячий образ жизни, вибрационные воздействия [Hoy D. et al., 2010]. Поэтому в группе риска пояснично-крестцовой боли находятся лица, чей труд связан с подъемом тяжестей или неадекватными для позвоночника «скручивающими» нагрузками (грузчики, гимнасты, теннисисты, горнолыжники, слесари и др.), при этом большое значение имеет фактор постоянной и часто незначительной травмы суставно-связочного аппарата и мышц при неловких движениях, подъеме тяжестей. В группу риска входят люди, которые вынуждены длительно находиться в статическом напряжении, длительном сидячем положении: профессиональные водители, офисные работники. Врожденные дефекты развития позвоночника, наследственная отягощенность предрасполагают к появлению БНЧС.
У подавляющего большинства пациентов неспецифическая боль в спине проходит в течение нескольких дней или недель, однако в 2–10%* случаев она принимает хроническое течение (* у многих авторов цифры разнятся).

Классификация:
В зависимости от длительности боли она подразделяется на:
• острую (продолжительность — до 12 недель);
• хроническую (продолжительность — более 12 недель).
В качестве психосоциальных факторов, способствующих частым обострениям и хронизации боли в спине, выделяют желание получить какую-либо материальную компенсацию в связи с заболеванием, страх усиления боли и ухудшения состояния при физической активности, надежду на различные пассивные методы лечения (без увеличения собственной физической активности), неудовлетворенность работой, депрессию и тревожные расстройства. Чем дольше пациент с неспецифической болью в спине не возвращается к работе, тем выше вероятность хронизации боли, в то же время неудовлетворенность работой, стрессовые ситуации способствуют этому.
Диагностика:
Ведущая роль в диагностике и лечении острой боли в спине отводится врачам общей практики, которые при первом обследовании такого пациента должны установить одну из трех возможных причин боли (диагностическая триада):
1) специфическая причина («серьезная» спинальная патология);
2) компрессия спинномозгового корешка (радикулопатия) или поясничный стеноз;
3) неспецифическая причина.
При этом ведущее значение имеет исключение специфической причины боли, при наличии которой необходимо экстренное направление к специалисту (неврологу, травматологу, ревматологу и др.). Ведение пациентов с неспецифической болью в спине и дискогенной радикулопатией во многом сходно, поэтому их разделение не столь значимо в амбулаторной практике.
Объем неврологического обследования в некоторых рекомендациях [van Tulder M.W. et al., 2006; Airaksinen O. et al., 2006] ограничивается выявлением двигательных, чувствительных и тазовых расстройств, симптома Ласега, хотя не исключается целесообразность во многих случаях полного неврологического и ортопедического (скелетно-мышечного) обследования.
При обследовании ведущее значение имеют выяснение жалоб, сбор анамнеза и краткое соматическое и неврологическое обследование, что позволяет исключить признаки специфического заболевания, для которого характерны симптомы опасности, или «красные флажки».
В целом соматическое обследование направлено на обнаружение злокачественных новообразований, инфекционных процессов и соматических заболеваний, которые могут проявляться поясничной болью. Оно включает выявление лихорадки, похудания, изменения кожных покровов, аускультацию легких, пальпацию брюшной полости и лимфатических узлов. Целесообразно оценить физиологические изгибы позвоночника, длину ног и положение таза (возможность асимметрии), установить наличие сколиоза, определить объем подвижности в различных отделах позвоночника, напряжение мышц спины и нижних конечностей.
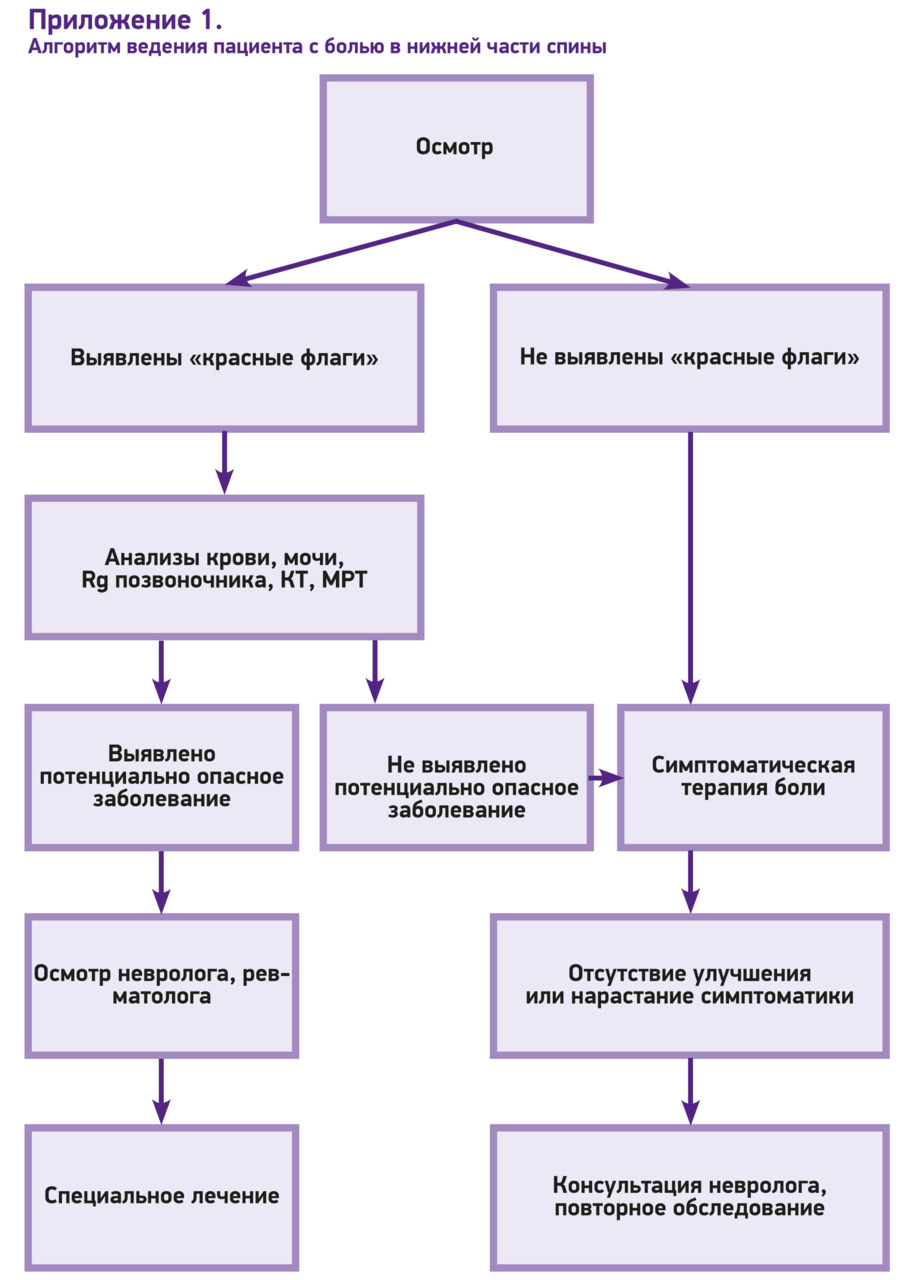
Не требуется проведение лабораторных или инструментальных обследований для подтверждения типичных случаев острой неспецифической поясничной боли.
Согласно «НБС»: Рентгенография пояснично-крестцового отдела позвоночника позволяет выявить врожденные аномалии и деформации, переломы позвонков, спондилолистез, воспалительные заболевания (спондилиты), первичные и метастатические опухоли, а также другие изменения. Важно отметить, что признаки поясничного остеохондроза или спондилоартроза обнаруживаются у большинства пациентов, поэтому их наличие у пациента с болью в спине существенно не меняет врачебную тактику.
В настоящее время показано, что при неспецифической боли в спине (отсутствие «красных флажков») выполнение МРТ не улучшает результаты ведения пациентов, но существенно повышает стоимость обследования. Нет оснований для проведения МРТ в первые 4–8 нед. с момента появления острой БНЧС, если нет подозрения на ее специфический характер («красные флажки»). Пациенты, у которых были выполнены рентгенография, КТ или МРТ и при этом обнаружены изменения, например грыжи межпозвоночных дисков, часто в дальнейшем имеют более низкие показатели качества жизни, чем пациенты, которые не проходили инструментальных обследований.
Парфенов (2017) со ссылкой на разные источники приводит такие данные:
«По данным МРТ дегенеративные изменения межпозвоночных дисков отмечаются у 46–93% пациентов, которые не страдают болью в спине, при этом протрузии или экструзии межпозвоночного диска наблюдаются в 20–80% случаев. Бессимптомные протрузии дисков обнаруживаются у пациентов 25–39 лет в 35% случаев, старше 60 лет — в 100% случаев, поэтому интерпретацию данных МРТ следует проводить в сопоставлении с данными неврологического обследования».
«Пациенты, у которых были выполнены рентгенография, КТ или МРТ и при этом получена информация о наличии изменений, например, грыж межпозвоночных дисков, имеют худший прогноз восстановления, чем те пациенты, которым не проводили инструментальных обследований».
(Парфенов В. А., Герасимова О. Н. Причины, диагноз и лечение неспецифической люмбалгии: мифы и реальность //Медицинский совет. — 2017. — №. 10. — С. 54—58).
Требования к ведению лечения:
Если врач диагностирует острую неспецифическую (скелетно-мышечную) поясничную боль, следует в простой форме рассказать пациенту о хорошем прогнозе, отсутствии необходимости в проведении рентгенографии, КТ или МРТ позвоночника. Важно информировать пациента о доброкачественном характере заболевания, высокой вероятности быстрого выздоровления, необходимости сохранения активного образа жизни, социальной, профессиональной и бытовой деятельности. Для уменьшения боли можно использовать НПВП и миорелаксанты.
Если у пациента не наблюдается облегчения боли в спине при адекватном лечении в течение 4–8 нед. необходимо повторное обследование для исключения специфической причины заболевания. Если не обнаружено данных, указывающих на специфическую причину БНЧС, для уточнения прогноза заболевания у пациентов с частыми обострениями, хронической болью большое значение имеет оценка психосоциальных факторов, или «желтых флажков».
Выявление у пациента нескольких факторов риска хронического течения боли указывает на плохой прогноз и целесообразность направления в специализированный центр для комплексного (мультидисциплинарного) обследования и лечения.
В таких центрах психологи, психиатры или неврологи, имеющие подготовку по психологии, оценивают эмоциональное состояние, психологический статус пациента, при этом могут быть выявлены депрессия, «болевой тип личности», рентное отношение к болезни, что потребует особых методов лечения. В лечении пациентов с хроническим течением боли или высоким риском хронизации боли участвуют физиотерапевты (специалисты по лечебной физкультуре, профилактике повторных обострений вследствие неадекватных физических и статических нагрузок), психологи, неврологи, психиатры и др.
Для профилактики повторных обострений большое значение имеют:
1) избегание чрезмерных физических нагрузок (подъем тяжестей, ношение тяжелой сумки в одной руке и др.) и переохлаждения;
2) исключение длительных статических нагрузок (длительное сидение, пребывание в неудобном положении и др.);
3) регулярные занятия лечебной гимнастикой, плавание, пешие прогулки.
Авторы руководства объясняют: «Хронизации боли в спине способствуют длительный постельный режим, чрезмерное ограничение физической активности, „болевой“ тип личности, эмоциональные расстройства (депрессия, тревожное расстройство), аггравация симптомов или „рентное“ отношение к болезни».
«Обратная сторона медали» или что не так с данной концепцией.
В Консенсусе представлена фармакологическая версия концепции «неспецифической боли в спине», и в том виде, в котором ее настойчиво предлагают (более точно — навязывают), не может быть принята полностью и безоговорочно к практическому применению. Российская версия является аналогом концепции, изложенной в американских руководствах по лечению боли в спине, которая подвергается критике по многим существенным положениям.
На что стоит обратить внимание:
Перечислю спорные положения, вокруг которых регулярно разгораются дебаты:
— эпидемиологические данные по переходу острой боли в хроническую;
— данная концепция строится на психосоциальной модели Waddell;
— отсутствует необходимость устанавливать истинный источник боли, что поддерживается большинством специалистов;
— психосоциальные факторы играют основную роль в хронизации процесса;
— остеохондроз позвоночника — естественный процесс старения, который не вызывает клинических проявлений (рассматривается в отдельной главе).
Рассмотрим оспариваемые положения:
Эпидемиологические данные по переходу острой боли в хроническую. Можно ли говорить о благоприятном исходе?
Заявленные данные в Консенсусе: «У подавляющего большинства пациентов неспецифическая боль в спине проходит в течение нескольких дней или недель, однако в 2–10% случаев она принимает хроническое течение».
Данное утверждение оспаривается другими авторами, что признают и сами заявители:
«В большинстве случаев острая неспецифическая (скелетно-мышечная) ПБ имеет благоприятный прогноз, ее интенсивность значимо уменьшается в течение 1–3 нед., полностью регрессирует в течение нескольких недель (в 90% случаев — до 6 нед). После первого эпизода острой ПБ у трети пациентов она повторяется в течение года. У 40% пациентов с острой ПБ происходит хронизация болевого синдрома».
«Согласно эпидемиологическим данным, 18,3% населения при опросе отмечают, что боль в спине беспокоит их в настоящее время, 30,8% сообщают, что испытывали боль в спине в течение последнего месяца, 38,9% — в течение последнего года [Hoy D. et al., 2010].
Повторные обострения развиваются в 24–80% случаев, пик заболеваемости приходится на средний возраст, частота обострений остается высокой до 60–65 лет, затем постепенно снижается [Hoy D. et al., 2010].
У большинства пациентов боль в пояснично-крестцовой области регрессирует в течение 1–3 мес, однако среди пациентов, перенесших острую боль, 60–80% в течение года периодически испытывают боль или дискомфорт, а среди тех, кто имел в связи с болью нетрудоспособность, 40% отмечают повторные эпизоды боли с нетрудоспособностью [Hestbaek L. et al., 2003].
БНЧС — одна из наиболее частых причин инвалидизации населения; по длительности инвалидизация, связанная с болью в спине, составляет 10% от всех лет инвалидизации, вызванных различными заболеваниями [Vos T. et al., 2010]. Данные цитаты взяты из работы Парфенова «Боль в спине: мифы и реальность».
Сразу возникает логичный вопрос:
Книга Парфенова и Исайкина вышла в 2016 году, а Консенсус в 2017. Куда исчезла статистика по хронизации боли? Почему вспомнили только данные R. Chou? Или Парфенов с Исайкиным «забыли» что писали в собственной книге? Конечно, не забыли. Данная статистика снова повторяется в книге авторов «Боли в поясничной области» за 2018 год.
Обратимся к другому источнику.
Подчуфарова, Яхно (2013): «Данные обращаемости к врачам общей практики свидетельствуют о том, что за 2 недели примерно 90% пациентов с острой болью в пояснично-крестцовой области выздоравливают. (J. Coste и др., 1994). В целом эти сведения справедливы, но они недостаточно подкреплены последующими длительными наблюдениями за больными. В упомянутое исследование были включены пациенты с болью в спине, продолжающейся до двух недель, а наблюдение продолжалось не больше месяца (N. Bogduk, B. McGuirk, 2002). Результаты других исследований указывают на меньшую частоту выздоровления в указанный срок — от 28 до 62% (J.B. Dillane. и др., 1966; A. Chavannes и др., 1986). В противовес мнению о хорошем прогнозе боли в спине M. Van Korff и др. (1993), основываясь на данных предыдущих исследований, указывают на менее благоприятный прогноз: до 40% пациентов после острого эпизода продолжают испытывать боль в поясничной области 6 месяцев, а 62% пациентов отмечают повторные обострения в течение ближайшего года. (Боль в спине/Е. В. Подчуфарова, Н.Н.Яхно.- М: ГЭОТАР — Медиа, 2013.- 368 с.)
Там же: «По результатам изучения эпидемиологии болевых синдромов у взрослого населения России распространенность хронической боли в спине и шее составляет 42,4—56,7% (Шмидт И. Р. 199 Киселев Д. С. и др.2002)». (Боль в спине/Е. В. Подчуфарова, Н.Н.Яхно.- М: ГЭОТАР — Медиа, 2013.- 368 с.)
Тут нас «радуют» цифрами по хронизации уже Подчуфарова и Яхно.
Возникает вполне резонный вопрос к составителям Консенсуса: прогноз благоприятный или не благоприятный? Сторонники данной концепции будут всячески уклоняться и увиливать от прямого ответа, и я объясню почему.
Утверждение о том, что за 2 недели выздоравливает 90%, уже давно привлекло внимание исследователей со всего мира. Откуда взялись эти данные, и кто проводил данное исследование? На это вопрос дали ответ в своей статье новозеландцы J. Haxby Abbot и Susan R. Merser (The natural history of acute low back pain. 2002).
Впервые на широкой публике данные «цифры» озвучены доктором J. Dixon в 1973 году во время вступительной речи в Британской Ассоциации ревматологии и реабилитации. В частности, доктор J. Dixon заявил, что 86% пациентам, которые обращались за помощью к семейному доктору по поводу болей в спине, становилось лучше в течение одного месяца, вне зависимости от лечения.
Эти данные получены из исследования, проведенного J.Fry и его коллегами (Dillane, Fry, & Kalton, 1966).
(Dillane, J. B., Fry, J., & Kalton, G. (1966). Acute back syndrome — a study from general practice. British medical journal, 2 (5505), 82).
Это исследование состояло в изучении количества консультаций у врачей общей практики по поводу болей в спине на протяжении четырех лет. Локация — 1 клиника пригорода юго-восточной части Лондона. Число обследованных 1920 пациентов. Изучались только случаи внезапной острой боли, которая вынуждала пациентов обратиться за медицинской помощью. Что самое интересное в данном исследовании, это то, что исследовались только медицинские записи (в карточках), да и только те, которые находились в обращении. Данные непосредственно по дальнейшему течению заболевания у пациентов не изучались. Изучались только повторные случаи острой боли у данных пациентов. Собственно 650 атак острой боли за четыре года на 470 пациентов (247 мужчин и 223 женщины). Исследователи сделали вывод, что, поскольку 90% пациентов прекратили консультироваться у врачей семейной практики, то это означает, что наступила стойкая ремиссия болей в спине.
Что самое удивительное в этой истории, — это то, что на основании данной «статистики» впоследствии был сделан вывод, что в 90 процентах случаев невозможно установить истинный источник боли. Но, собственно говоря, авторы и не ставили перед собой такую цель. Просто два врача (хирург и терапевт, не ученые) провели анализ обращаемости по данному заболеванию. Группировать по причинам боли никто и не собирался. Слишком маленькая статистическая выборка в гетерогенной (разношерстной) группе.
Croft с коллегами перепроверил эти данные и установил, что, действительно, 91% прекратили консультироваться у врача общей практики в течение трех месяцев, но независимое исследование установило, что только у 21% была минимальная боль или нетрудоспособность. В действительности, на протяжении 12 месяцев, 60% все еще имели боль и нетрудоспособность.
J.Fry (как первоисточник) также указал, что 44,6% имели повторные обострения в течение 4 лет.
J. Haxby Abbot и Susan R. Merser, изучив 19 исследований, посвященных изучению рецидивов острой боли в спине, дают такие обобщенные данные:
После одного месяца:
1) Около 66—75% пациентов, которые консультировались по поводу нового эпизода боли в спине, все еще чувствовали, по крайней мере, среднюю боль и некоторые ограничения активности в связи с болью в спине.
2) Около 33—66% все еще испытывают как минимум среднее ограничение активности, в то время как 20—25% сообщают значительное ограничение активности из-за боли в спине
После трех месяцев:
— около 40—60% скорее всего испытывают как минимум среднюю боль в спине
— около 50% испытывают некоторые ограничения в активности из-за боли в спине
В долгосрочной перспективе (один год и более):
— Вплоть до 50% могут быть, как минимум, обеспокоены продолжающейся болью в спине и нетрудоспособностью.
— Около 33—50% все еще испытывают как минимум боль в спине средней интенсивности
— 20—25% продолжают сообщать о значительных ограничениях активности из-за боли в спине. Около 20% испытывают как минимум 7 дней ограничения активности из-за боли в спине в любом из шестимесячных периодов и около 15% могут испытывать больше или равно 14 дней ограничения активности за шестимесячный период
— Рецидивирующее течение боли в спине типично: 66—75% вероятно будут иметь один или более рецидивов боли в спине. Существуют некоторые свидетельства, что физиотерапия (физическая реабилитация) может снизить количество и тяжесть рецидивов.
— После первичного обращения к врачу общей практики (терапевту) относительно боли в спине, 90% пациентов прекращают консультироваться у данного врача, несмотря на текущую боль или рецидив.
(Abbott, J. H., & Mercer, S. R. (2002). The natural history of acute low back pain. New Zealand Journal of Physiotherapy, 30 (3), 8—17).
Поэтому ранее заявленные данные о благоприятном прогнозе не подтверждены и являются ложью.
Тогда вполне закономерный вопрос к сторонникам концепции «НБС»: почему такой большой процент хронизации и нетрудоспособности/инвалидизации? Какой механизм или патологический процесс, по мнению «неспецификов», лежит в основе хронизации боли?
Сторонники данной концепции отвечают: «В генезе боли в спине имеют значение ноцицептивный, невропатический и психогенный компоненты; при острой боли доминирует ноцицептивная и невропатическая боль, при хронической — психогенный компонент [Яхно Н. Н. и др., 2003; Алексеев В. В. и др., 2009; Подчуфарова Е. В., Яхно Н. Н., 2010; Кукушкин М. Л. и др., 2014]»; («Мифы и реальность»).
Другими словами, развитие и поддержание хронической боли в спине списывается на доминирующий психогенный компонент. Довольно странное объяснение. Не многовато ли для психогенных и социальных факторов?
Второе оспариваемое положение: а действительно ли данная концепция построена на оригинальной концепции Гордона Уоддэлла?
Несмотря на то, что вышеизложенный российский вариант концепции преподноситься как основанный на оригинальном подходе Gordon Waddell, существуют значимые различия, которые существенно изменяют лечебный подход, изначально задуманный и предложенный автором.
Читателю рекомендуется в общих чертах ознакомиться с оригинальной концепцией Неспецифических болей за авторством G. Waddell.
Гордон Уоддэлл (1943 — 2017) — шотландский хирург–ортопед, который предложил рассматривать боль в спине не только с биомедицинских позиций, но и с психосоциальных.
Первое что нужно понимать, это то, что на практике опираются не на саму авторскую концепцию/идею, а на клинические руководства, написанные различными авторами на основе данной концепции. Условно можно сравнить с экранизацией книги. Может быть книга лучше, а может и фильм, снятый по книге, оказаться лучше самой книги.
Так и в данном случае.
Повторюсь, что вышеизложенный российский вариант представляет собой аналог концепции, описанной в американских руководствах по лечению пациентов с болью в спине. При «переходе» от оригинальной концепции G. Waddel непосредственно к практическим руководствам была сознательно «утеряна» большая часть действительно важных положений, которые влияют на конечный результат лечения.
Наследие Гордона Уоддэлла. Общие положения концепции.
(Выдержки. Максимально дословно. Без моих пометок или комментариев внутри текста).
G. Waddell: «Симптомы боли в спине являются общим звеном среди ряда серьезных заболеваний позвоночника, дегенеративных заболеваний диска, простой боли в спине, которую большинство людей испытывают на протяжении жизни, и нетрудоспособностью (инвалидностью), вызванной болью в спине.
90% пациентов с приступами боли в спине или ишиасом восстанавливаются в течение около шести недель, независимо от типа лечения или получали какое-либо лечение вообще.
Боль в спине и недееспособность, вызванная болью в спине должны быть различимы. Боль и недееспособность взаимосвязаны друг с другом, но не синонимы.
Боль и недееспособность обе связаны с лежащим в основе физическим повреждением и объективной патологией, но может существовать значительная диспропорция у отдельного пациента.
Недееспособность зависит не только от физических проблем, но также и от отношения к ним и убеждений, психологического дистресса и болевого поведения. Недееспособность может рассматриваться как избегание пациентом страха, основанном на прошлом опыте боли. Это зависит от отношения пациента к боли и его убеждений, предположения, что боль означает повреждение ткани и то, как пациент справляется с этим.
Боли в спине, ишиас и недееспособность из-за боли в нижней части спины не увеличивается с возрастом. Они не соответствуют возрастным изменениям при дегенерации диска. Существует очень малая взаимосвязь между клиническими симптомами и рентгенологическими изменениями при дегенерации.
Большинство людей с болью в спине и даже ишиасом справляются с этим самостоятельно без медицинской помощи. Люди не обращаются к врачу просто из-за боли в спине или из-за сильной боли. Удивительно мало найдено отличий между пациентами, кто обращается к врачу (за помощью) и другими людьми с аналогичной болью, кто справляется самостоятельно. Многие ежедневные телесные симптомы вызывают мало беспокойства, они не мешают нормальной жизни.
Решение обратиться за медицинской помощью зависит больше от ощущения и интерпретации значения симптомов, наличия и ожидания от лечения, выученных и культурных образцов болевого поведения.
Как только пациент приходит к врачу, медицинское обследование и лечение зависит больше от дистресса пациента и болевого поведения, чем от фактического физического повреждения.
Большинство контролируемых исследований показали удивительно небольшую разницу между большинством видов лечения.
Обязанность каждого врача помочь пациенту избавиться от боли. Всецело этично достичь этого, используя ненаучные средства или даже плацебо. Не должно смущать отсутствие научных доказательств. В данном свете, не существует реальных доказательств, что большинство нашего лечения намного лучше, чем комбинация естественной истории (самоизлечения) и плацебо-эффекта.
Теория «воротного контроля» обеспечила физиологическую основу для биопсихосоциальной модели. Боль больше не рассматривается только как физическое ощущение. Она включает в себя сенсорный и эмоциональный компонент, которые могут быть изменены психическими, эмоциональными и сенсорными механизмами.
У 50—80% пациентов с симптомами в нижней части спины, мы не можем идентифицировать какую-либо специфическую патологию или даже точный анатомический источник боли. Но люди не любят неопределенность и боятся неизвестности. Пациенты и врачи счастливей даже с номинальным диагнозом. Но как только номинальный диагноз был выставлен, мы легко забываем, что он был только удобным ярлыком и начинаем лечить, как будто этот диагноз предметный (substantive).
Показатель успеха лечения на основе номинальных диагнозов низкий».
Выводы Гордона Уоддэлла.
(Выдержки. Максимально дословно. Без моих пометок или комментариев внутри текста).
Waddell: «Мы все еще много должны узнать о боли в нижней части спины.
Мы должны лучше соотносить биомеханическое понимание (знания) с клиническими находками. Мы должны разработать методы точной локализации источника боли. Мы должны проводить различие между синдромами в нижней части спины. Мы должны проводить точные, контролируемые исследования, чтобы определить какое лечение наиболее подходит для каждого типа нарушения в нижней части спины.
Вместе с тем, мы также должны изменить общий подход к боли в спине. Боль в спине — это только симптом; она не является серьезным заболеванием до тех пор, пока мы не сделаем ее такой. Мы все согласны с принципом, что нужно лечить человека, а не спину.
Чтобы внедрить это в практику, мы должны смотреть на нетрудоспособность, вызванную болью в спине, как на патологию (болезнь), вместо того, чтобы боль в спине рассматривать как болезнь. Мы все согласны с теорией, что нужно иметь дело с физическими, психологическими и социальными аспектами заболевания. На практике это означает, что мы должны различать боль и нетрудоспособность. Мы должны различать симптомы и признаки дистресса и болевого поведения от таковых при физическом заболевании. Вне зависимости от применяемого нами лечения, оно должно быть направлено на пациента, а не на спину или одну только боль. Мы должны признать, что мы не имеем волшебного лекарства против боли в спине и что роль доктора как целителя должна быть дополнена более древней ролью куратора (консультанта), помогающего справиться пациенту с заболеванием.
Роль пациента также должна быть сменена с пассивного получателя лечения на активную роль, разделяющую ответственность за собственный прогресс [лечения]. Прежде всего, мы должны прекратить вызывать ятрогенную инвалидность.
Чтобы достичь эту цель, мы должны переосмыслить весь наш подход к управлению/ведению заболеваний в нижней части спины.
Различие должно быть сделано между стратегией управления и тактикой лечения, используемой для достижения этих целей. Цели управления следующие; (1) обеспечить симптоматическое облегчение боли насколько это возможно и, (2) восстановить функцию насколько это возможно. Это не альтернативы; смягчение боли и восстановление функции идут вместе. Важно не использовать тактику, которая бы приводила к достижению одной цели за счет другой. В частности, не стоит пытаться лечить боль симптоматически, [при этом] устанавливая [пациенту] нетрудоспособность/инвалидность.
Снижение только одной боли — это половина битвы до тех пор, пока функция не будет восстановлена.
Реальность такова, что неспособность восстановить функцию, в большинстве случаев, не дает длительного облегчения боли, но вместо этого продлевает и усиливает хроническую боль. Мы должны ослабить боль так сильно, как только можем, но мы должны также помочь пациентам вести по возможности нормальную жизнь. Они должны или оставаться на работе или вернуться на работу как можно скорее. Наша основная стратегия лечения должна смениться с отдыха на реабилитацию и активное восстановление функции.
Этот подход требует изменения у врачей, у пациентов и в обществе. Некоторые изменения должны произойти на социальном и административном уровне. Но врачи не могут избежать главной ответственности как конечные поставщики здравоохранения и как агенты, предоставляющие обществу новое понимание болезни, которое делает реальные изменения возможными».
Рекомендации врачам от Гордона Уоддэлла. (Максимально дословно. Без моих пометок или комментариев внутри текста).
Waddell:
«Цель — снизить боль насколько это возможно;
Цель — поддержать или вернуть пациента к нормальной активности и к работе как можно скорее;
— убедитесь, что нет серьезной патологии;
— Заверьте пациента, что это простая боль в спине.
Используйте такие слова, как напряжение, мышечная боль или ревматизм.
Избегайте таких слов, как разрыв, дегенерация или артрит.
— Обеспечьте адекватное обезболивание в острой стадии.
— Заверьте пациента в том, что ему станет лучше, обычно довольно быстро, при условии, что он начнет выполнять рекомендации.
— большинство пациентов могут просто изменить свою активность в острой стадии. Только некоторые пациенты в острой стадии нуждаются в постельном режиме и то обычно 1—2 дня.
— Поощряйте раннюю двигательную деятельность, обычно в течение нескольких дней и всегда не позднее двух недель — даже если поначалу немного болит. Боль и вред не одно и то же. Заверьте пациентов, что они не нанесут никакого вреда, продолжая двигаться — они нанесут больше вреда, оставаясь в постели. Используйте аналогии из спортивной медицины.
— Используйте любые методы лечения, которые вы считаете успешными, при условии, что они помогают облегчить боль и помочь пациенту, чтобы начать двигаться.
— Работа — это хорошо для людей с болью в спине. Верните пациента на работу как можно скорее, обычно в течение 1—2 недель и всегда после шести недель. Изначально рассмотрите возможность модифицирования/видоизменения работы. Редко оправдано советовать кому–либо отказаться от [зарабатывания] средств к существованию, к которому они привыкли из-за простой боли в спине».
(Waddell, G. (1991). Low back disability: a syndrome of Western civilization. Neurosurgery Clinics of North America, 2 (4), 719—738).
Гордон Уоддэлл: Необходимость в новой модели реабилитации. (Максимально дословно. Без моих пометок или комментариев внутри текста).
Waddell: «Большая часть длительной нетрудоспособности в настоящее время связана с менее тяжелыми состояниями, такими как неспецифическая боль в нижней части спины или «Растяжение мышц и растяжение связок».
Такие состояния характеризуются скорее симптомами и дистрессом, чем в обязательном порядке демонстрируемой патологией ткани.
Традиционные биомедицинские вмешательства довольно неэффективны при работе с неспецифической болью в нижней части спины, особенно когда она становится хронической и влияет на профессиональную эффективность.
Рекомендация оставаться активным и продолжать деятельность (включая работу) по возможности как обычно, несмотря на боль, может дать эквивалентное или более быстрое симптоматическое выздоровление при приступе острой боли и привести к более быстрому возвращению к работе, меньшему количеству рецидивов и меньшим трудовым потерям в течение следующего года, чем «традиционное» лечение (совет отдыхать и «позволить боли» быть вашим гидом для возвращения к нормальной деятельности).
Не существует четких доказательств в пользу какого-либо конкретного вида специфических упражнений для спины. Одна только лечебная физкультура, вероятно, имеет малое влияние на возврат к работе.
В подострую и раннюю хроническую стадию реабилитационные программы, которые сочетают упражнения или возрастающую физическую активность с когнитивно-поведенческой коррекцией и принципами, обеспечивают более успешные профессиональные результаты, чем физические упражнения или «обычная [клиническая] помощь».
Большинство пациентов с болью в нижней части спины выздоравливают и возвращаются к работе быстро, поэтому можно утверждать, что обычная медицинская помощь также эффективно реабилитирует.
Тем не менее, для тех, кто не выздоравливает быстро, продолжение симптоматического лечения само по себе не восстанавливает функцию и, в частности, неэффективно для достижения трудовой эффективности.
В целом, работа полезна для физического и умственного здоровья и благополучия, а также отсутствие работы приводит к физической и психической деградации.
Слишком часто медики дают советы, которые нереалистичны или откровенно вредны, без учета дальнейших последствий.
Особенно важно избегать поощрять (пациента) проведению неуместных связей между болью в нижней части спины и работой (которые часто необоснованны).
Все медицинские работники, задействованные в лечении болей в спине, должны быть не только заинтересованы в достижении профессиональных результатов (у пациентов), но и должны признать некоторую ответственность [за результаты].
Нетрудоспособность не является прямым и неизбежным следствием состояния здоровья, это зависит от относительного баланса между физическими и умственными способностями работника и физическими и умственными требованиями работы.
Таким образом, наиболее распространенными мерами на рабочем месте, для которых также существует большинство доказательств, это установить требования работы, чтобы они (временно) соответствовали сниженной трудоспособности.
Клинический совет вернуться на модифицированную/приспособленную работу может быть контрпродуктивным и фактически создать препятствие к выходу на работу, если модифицированная работа не доступна.
Модифицированная работа является важным инструментом, но хорошая профессиональная организация деятельности и реабилитация зависит больше от фундаментальной политики и практики занятости.
Боль в нижней части спины не может быть возложена только на здравоохранение; и работодатели должны нести ответственность за здоровье на работе.
Слишком легко вернуться к традиционной модели реабилитации, в которой предполагается, что человек является пассивной жертвой (более или менее серьезной) медицинской патологии и является пассивным получателем профессиональных и социальных вмешательств для лечения или обустройства приспособления к патологии.
Работа с болью в нижней части спины поднимает фундаментальные вопросы о медицинской и профессиональной организации [труда].
Это касается не только одних медицинских работников; это также в равной степени дело работодателя; и индивидуум также должен принять часть ответственности.
Каждый должен сыграть свою роль, но эффективные меры зависят от наличия «все игроки на одной стороне» и работают вместе для достижения общей цели».
(Waddell, G., & Burton, A. K. (2005). Concepts of rehabilitation for the management of low back pain. Best Practice & Research Clinical Rheumatology, 19 (4), 655—670.)
Обозначу существенные отличия оригинальной концепции G. Waddell от принятой на данный момент:
— необходимость соотнесения биомеханики позвоночника и клинических симптомов при постановке диагноза;
— необходимость проводить различия между синдромами;
— восстановление функции позвоночника также важно, как и избавление от боли;
— поиск различных типов лечения для различных типов поражения;
— необходимость активной физической реабилитации, в которой пациенты принимают активную роль;
— рабочая нагрузка на работе должна соответствовать уровню переносимости работающего пациента. На рабочем месте должны быть созданы соответствующие условия.
Данные значимые положения чудесным образом испарились и не вошли в современные клинические американские и российские руководства. Хотя в некоторых европейских они присутствуют.
Стоит также обратить внимание, что данная концепция Waddell была создана не в результате серьезного научного прорыва в области изучения боли в спине, а как вынужденный шаг на злоупотребление несознательными гражданами социальной системы здравоохранения, которая допускала выплаты по самым незначительным эпизодам боли в спине. Собственно, умение «правильно» и «выгодно болеть», в конечном счете, и привело к эпидемии болей в спине. Народ симулировал тяжесть болезни, хирурги «верили» и оперировали всех подряд по поводу и без повода. Некоторые граждане предпочитали сознательно терять трудоспособность, что в последствии приводило к реальной инвалидизации с вытекающими отсюда колоссальными выплатами по инвалидности.
Известный специалист Alf Nachemson так прокомментировал данную ситуацию (1991):
«Эпидемия роста заболеваемости с синдромами боли в нижней части спины в настоящее время угрожает системе социального обеспечения в обществах с социальной медициной.
Можно рассчитать, что если текущая тенденция заболеваемости нижней части спины в Швеции будет продолжаться, то будет очень мало доступных ресурсов для всей системы здравоохранения в целом, потому что слишком много больничных дней и очень много пенсий по преждевременной инвалидности истощат ресурсы. Есть надежда, что текущее повышение будет снижено.
Также совершенно ясно, что проблема со спиной является не только медицинской, но также и политической. В настоящее время, кажется, что в нашем современном обществе даже маленькая боль или дискомфорт рассматриваются как пункт в повестке дня для прекращения работы».
(Nachemson, A. L. (1991). Spinal disorders. Acta Orthopaedica Scandinavica, 62 (sup241), 17—22.).
Другими словами, первоочередная задача перед данной концепции состояла в том, чтобы любой ценой снизить финансовую нагрузку на систему здравоохранения. На момент выхода в свет (1987 год) насколько научно обоснованной она [концепция] была, никого не интересовало. В основу положили относительно «сырую» теорию «воротного контроля» Wall and Melzak, которая могла лишь частично объяснить существующие проблемы с заболеваемостью позвоночника.
Позже теория «воротного контроля» была заменена самим же Мелзаком на теорию «Нейроматрикса». Поскольку концепция принималась в авральном порядке, то авторам пришлось воспользоваться теми наработками, которые существовали на тот момент. Подразумевалось, что концепция будет дорабатываться по ходу по мере проведения научных исследований и открытия новых механизмов заболевания.
На практике вышло так, что финансово «неудобные» положения оригинальной концепции были просто выброшены за ненадобностью.
Концепция, предлагаемая российским и украинским врачам как якобы основанная на оригинальной Waddell, по сути, таковой не является. Вместо нее назойливо и агрессивно навязывают коммерческую фармакологическую версию лечения неспецифических болей в спине.
Ушлые бизнесмены из фармакологических корпораций осознали финансовый потенциал новой идеи, вовремя подсуетились и раздали научные гранты «нужным» ученым на проведение исследований, которые научно обоснуют «правильные» алгоритмы лечения неспецифической боли в спине.
Российскую (сейчас и украинскую) версию концепции правильно было бы называть по именам авторов американских руководств — Richard Deyo и Roger Chou. И по факту, заявленный Gordon Waddell никакого отношения к современной версии не имеет. Его имя просто используют как «ширму» для отвлечения внимания от собственных меркантильных интересов.
Ричард Дейо (профессор кафедры семейной медицины Орегонского Университета здоровья и науки) и Роджер Чоу (профессор медицинской информатики и клинической эпидемиологии Школы медицины) — ключевые фигуры, на которых ссылаются в отечественной версии концепции неспецифической боли в спине.
Еще часто прикрываются мнением Maurits van Tulder.
Мауриц ван Тулдер — профессор экспертизы медицинских технологий и декан факультета поведенческих наук и науки о движении в университете Vrije в Амстердаме, (Нидерланды) и бывший редактор-координатор Группы Кохрейн, занимавшейся анализом исследований работ, посвященных болями в спине и шее (Институт труда и здоровья). Эпидемиолог, специализирующийся на систематических обзорах.
Третье оспариваемое положение: отсутствует необходимость устанавливать истинный источник боли, поскольку установление точной причины не изменяет врачебную тактику и не ускоряет процесс восстановления. Данное положение поддерживается большинством специалистов
Цитата из «Мифы и реальность»:
«В настоящее время в качестве наиболее частых анатомических источников неспецифической боли в спине выделяют: мышцы спины, межпозвоночный диск (нервные окончания обнаружены в наружной трети фиброзного кольца), фасеточные суставы, крестцово-подвздошные суставы [Chou D. et al., 2009]. Предполагается, что у одного и того же пациента источником боли служит поражение нескольких структур, при этом сложно выделить ведущую причину. Некоторые авторы считают, что поражение мышц (небольшие травмы, растяжение) является наиболее частой причиной боли в спине [Deyo R.А. et al., 1992]. Многие эксперты считают, что в большинстве случаев (85%) нельзя выяснить точную причину боли в спине [Jarvik J.G. et al., 2003]. Более того, не доказано, что установление точной причины (мышца, фасеточный сустав, крестцово-подвздошное сочленение) изменяет врачебную тактику и ускоряет процесс восстановления [Chou R. et al., 2007]».
Действительно ли подобное мнение разделяют все специалисты? Нет. Все ли сводится к «небольшим травмам и растяжениям», на которые по данным Deyo R.А et Jarvik J.G приходиться 70%?
(Jarvik J. G., Deyo R A., Diagnostic Evaluation of Low Back Pain with Emphasis on Imaging. Ann Intern Med.2002;137:586—597).
В том же абзаце у Парфенова мы читаем:
«По другим данным, основанным на использовании блокад суставов с анестетиками и диагностических процедур, боль в спине в 25–42% наблюдений обусловлена патологией межпозвоночного диска (без компрессии спинномозгового корешка), в 18–45% — поражением фасеточных суставов, в 10–18% — поражением крестцово-подвздошного сочленения [Manchikanti L. et al., 2009; DeРalma M.J. et al., 2011; Hansen H. et al., 2012]».
Когда речь заходит о «большинстве зарубежных рекомендаций», то вполне резонно полагать, что авторы имеют в виду «большинство зарубежных авторов».
На самом деле это совсем не так. Концепция неспецифических болей в спине давно подвергается обоснованной критике. И прежде всего это связано с тем, что в данной концепции полностью отсутствует разделение на боли, вызванные механическим повреждением мышц, связок, капсул, так называемые миофасциальные боли, и болями, вызванными дегенеративным заболеванием (!) позвоночно-двигательных сегментов. Хотя они номинально и относятся к группе «механические боли», но требуют различного подхода к лечению, реабилитации, а самое главное — имеют различную длительность течения, исход заболевания, вклад в хронизацию процесса и инвалидизацию пациентов.
Данная концепция «в обиходе» более 20 лет и профильные специалисты сделали свои выводы относительно полученных результатов ее применения. Уже с самого начала были видны ее изъяны, но потребовалось время для накопления опыта и анализа полученных данных.
Вполне логично, если я начну с комментариев авторов, заявленных в использованной литературе «Консенсуса», на работы которых опирались составители при составлении руководства со статусом «обязательное к применению в поликлинике».
Я процитирую выдержки из статьи под названием «Дискуссионная статья: что случилось с „Био“ в био-психо-социальной модели боли в нижней части спины?» (2011) за авторством Mark J. Hancock, Chris G. Maher, Mark Laslett, Elaine Hay, Bart Koes:
Мнение Bart Koes, соавтора Европейского руководства, №7 в списке литературы «Консенсуса» следует считать авторитетным и весомым, поскольку он был соавтором статей таких известных специалистов как Mauritius van Tulder, Kim Burton, Gordon Waddell и Robert Deyo. К его мнению и мнению его коллег следует прислушаться [обширная цитата без моих комментариев внутри текста]:
«Более 20 лет назад термин «неспецифическая боль в нижней части спины» стал популярным, чтобы показать ограниченность наших знаний о патологическом источнике большинства болей в пояснице у большинства людей. С тех пор уровень знаний о лежащей в основе патологии увеличился/вырос мало, несмотря на незначительное улучшение результатов лечения для пациентов с болью в спине.
Мы считаем, что спорные вопросы, представленные в этой статье, частично объясняют недостаток исследований патологии как важного компонента накопленного опыта боли в пояснице.
Лучшее понимание биологической составляющей боли в пояснице в связи и в качестве дополнения к психосоциальным факторам важно для более рационального подхода к лечению боли в пояснице.
Руководства по клинической практике по лечению боли в пояснице существуют с конца 1980-х годов и в настоящее время единодушно поддерживает подход, при котором большинство пациентов не получают патоанатомический диагноз. (ссылка на Koes BW, van Tulder MW, Ostelo R, Kim Burton A, Waddell G (2001) Clinical guidelines for the management of low back pain in primary care: an international comparison).
Хотя этот подход прост, он не работает достаточно хорошо, особенно с пациентами, имеющими склонностью к устойчивым против лечения или рецидивирующим болям, приводящим к потере трудоспособности с течением времени.
Более эффективные альтернативы для лечения пациентов еще не наблюдаются.
Недостатки текущих подходов дополнительно иллюстрируются множеством систематических обзоров методов лечения боли в пояснице, которые показывают, что существующие методы лечения неспецифической боли в пояснице, в лучшем случае, имеют только небольшую эффективность.
(ссылка на Deyo RA (2004) Treatments for back pain: can we get past trivial effects? Ann Intern Med 141:957–958. 6). Machado LA, Kamper SJ, Herbert RD, Maher CG, McAuley JH (2009) Analgesic effects of treatments for non-specific low back pain: a meta-analysis of placebo-controlled randomized trials. Rheumatology (Oxford) 48:520–527).
Одним из возможных объяснений неэффективности лечения неспецифической боли в пояснице — это то, что врачи не могут направить лечение на конкретную патологию, лежащую в основе боли в спине, а вместо этого полагаются на общие методы лечения для разнородных (гетерогенных) групп пациентов.
Мы утверждаем, что важное исследование возможных источников боли в пояснице подавлялось неправильным пониманием биопсихосоциальной модели боли в пояснице, включая и термин «неспецифическая боль в пояснице».
Опасность заключается в том, что потенциально важные открытия в понимании и лечении боли в пояснице [еще] не сделаны.
Спорный вопрос №1: пока не будет доказано, что постановка точного диагноза улучшит результаты лечения, не стоит исследовать возможные причины боли.
Распространенный аргумент против исследования патологии, приводящей к боли в пояснице заключается в том, что в настоящее время нет доказательств того, что точный диагноз улучшает исход лечения пациентов.
(ссылка на Chou R, Qaseem A, Snow V, Casey D, Cross JT Jr, Shekelle P, Owens DK (2007) Diagnosis and treatment of low back pain: a joint clinical practice guideline from the American College of Physicians and the American Pain Society. Ann Intern Med 147:478–491).
Мы согласны с тем, что должно быть показано, что применение диагностического теста улучшает исходы лечения для пациентов до того, как он будет рекомендован для клинического использования. Тем не менее, недостаток доказательств того, что диагностический тест улучшает результаты лечения, вовсе не означает, что диагноз не верен. Также недостаток доказательств — это не то же самое, что и доказательство, что точный диагноз не улучшает исход.
Постановка диагноза может иметь значение даже при отсутствии эффективного лечения, поскольку это может обеспечить логический путь для разработки и тестирования будущих методов лечения.
В медицине есть много примеров, когда патология/заболевание были выявлены задолго до появления какого-либо эффективного метода лечения, но впоследствии привели к развитию высокоэффективных методов лечения.
Спорный вопрос №2: без «золотого стандарта» невозможно исследовать диагностику боли в пояснице.
Требование «золотого стандарта» для исследования диагностики боли в пояснице не соответствует современному пониманию в области диагностики. Существует мало болезней, для которых доступен «золотой стандарт» исследований.
Альтернативный подход, предложенный Rutjes et al. может быть более продуктивным для будущих исследований боли в спине. Такой подход предполагает отказ от традиционной парадигмы точности теста (изучаемый диагностический тест по сравнению с эталонным тестом) и прямую проверку диагностических тестов в сравнении с важными клиническими результатами. В качестве примера боли в спине можно было бы исследовать специфическую патологию на МРТ в качестве прогностических факторов развития или течения боли в спине в многолетних когортных исследованиях. В настоящее время почти не существует качественной литературы данного типа.
Спорный вопрос №3: наличие патологии у некоторых людей без боли в пояснице означает, что она не имеет значения.
Вероятно, наиболее распространенным аргументом против важности некоторых патологий, которые, как считается, могут вызывать боль в пояснице, является то, что межгрупповые (одномоментные) исследования сообщили о наличии этих же патологий у людей без боли в спине. Характерные примеры включают такие результаты МРТ как протрузии или дегенерация диска у людей без боли. Тем не менее, была выявлена сильная статистическая связь между степенью дегенерации диска и болью в пояснице. В то время как 20% тех, у кого отсутствовала дегенерация диска, все еще испытывали боль в спине, процент возрос свыше 60% среди тех, у кого более высокий уровень дегенерации.
Другое недавнее исследование показало, что сужение дискового пространства, особенно на двух или более уровнях позвоночника, было сильно связано с наличием боли в пояснице у пожилых.
Было показано, что патологии, включая изменения замыкательных пластин (по Modic), встречаются редко у людей без боли в спине и гораздо чаще у людей с болью в спине.
Недавний систематический обзор выявил распространенность изменений по Modic только в 6% случаев в группе без клинических проявлений, в то время как в группе пациентов с неспецифической болью в спине этот показатель составлял 43%.
Таким образом, игнорировать важность патологии, только лишь потому, что она существует у некоторых людей без боли в спине, судя по всему, преждевременно.
Спорный вопрос №4: в клинических руководствах отказ от возможности диагностировать боль в пояснице поддерживается на основании того же уровня доказательности, что и рекомендации для лечения.
Международные руководства однотипно рекомендуют диагностическую сортировку, при которой 90% пациентов с болью в пояснице получают диагноз «неспецифическая боль в нижней части спины».
Например, в Европейских рекомендациях говорится: «Между тем, общепринято, что в большинстве случаев острой боли в нижней части спины невозможно поставить диагноз на основании обнаруженных патологических изменений».
Весьма любопытен тот факт, что отсутствуют какие-либо доказательства или дискуссии в поддержку данного утверждения о невозможности поставить диагноз, в то же время как аналогичные утверждения об эффективности лечения всегда подтверждаются цитированием первичных исследований или систематическими обзорами.
Спорный вопрос №5: предположение о том, что использование диагностического теста в исследованиях неверно истолковывается как одобрение его использования в современной клинической практике.
Важно различать между диагностическими тестами, созданными чтобы лучше понять боль в пояснице, и изучением возможности использования тестов в клинической практике с целью улучшения исходов лечения для пациентов.
В настоящее время нет доказательств того, что применение визуальных методов исследования улучшает результаты лечения у пациентов с болью в пояснице на этапе первичной медицинской помощи, но это не означает, что не должны проводиться исследования для лучшего понимания патологии, выявленной на изображениях, у пациентов при болях в спине при первичном обращении.
В Европейских руководствах подчеркивается, что «не существует каких-либо доказательств связи между дегенеративными признаками в острой стадии и переходом в хронические симптомы».
Это подчеркивает ограниченность нашей базы знаний, а именно отсутствие исследований, изучающих патологию, выявленную на изображениях, предсказывающую дальнейшее течение боли в пояснице, в том числе восстановление при текущем эпизоде и вероятность рецидивов. Отказаться от визуальных методов исследования в клинических группах, которые направлены на улучшение понимания источника и причины боли в пояснице, только потому, что визуальные методы в настоящее время не рекомендуется, — означает не уловить сути данного направления исследований.
Спорный вопрос №6: забыли БИО в биопсихосоциальном.
Широко признано, что боль в пояснице — это биопсихосоциальное патологическое состояние. Мы обеспокоены тем, что текущие исследования забыли о биологической составляющей. В качестве примера имеются систематические обзоры психосоциальных прогностических факторов развития хронической боли после эпизода боли в пояснице. Однако, насколько нам известно, отсутствуют качественные исследования, изучающие биологический компонент в качестве прогностического фактора хронизации заболевания.
Эта ситуация выглядит явно несбалансированной, тем более что существуют убедительные доказательства того, что хоть психосоциальные факторы и играют роль, но они объясняют лишь небольшую часть прогноза или течения боли в нижней части спины.
Если мы считаем, что боль в пояснице — это биопсихосоциальное патологическое состояние, то нам нужно исследовать все компоненты и взаимодействие между ними, ожидая, что каждый компонент имеет разную степень важности у разных пациентов» (конец цитаты).
Я думаю, что комментарии излишни. Всем и так все понятно. Все научные исследования, которые могут повлиять на статус–кво фармакологической концепции «Неспецифической боли в спине», игнорируются или же их результаты искажаются до неузнаваемости (как будет показано в примере с интервенционными методами лечения).
Приведу научный диспут, который возник между R. Deyo, одним из столпов концепции «неспецифической боли» и врачами Irwin Abraham и Killackey- Jones.
Мнение Abraham (2016):
«Эти концепции (идиопатическая боль в нижней части спины и неспецифическая боль в нижней части спины), которые являются основой текущего национального консенсуса по диагностике и лечению боли в нижней части спины, были приняты как истина без попыток повторного проведения эксперимента или критического анализа.
Миф начал свою жизнь с работы Dillane, Fry в 1969 году, который предположил, что 75% боли в нижней части спины у взрослых не может быть идентифицирована. Концепция 75% боли в спине как неспецифической боли вошла во всю медицинскую литературу, как будто это факт.
В 1982 году Kelsey сослался на Dillane и Rowe и сделал вывод, что причина боли в нижней части спины неизвестна, несмотря на множество отличительных признаков для идиопатической боли, включая перенапряжение (мышц) нижней части спины, люмбаго, механическую боль.
White отметил, что при идиопатической боли в спине, «клинически пациент имеет органическое заболевание, но, хотя мы и используем лучшие доступные медицинские процедуры, мы не способны определить причину боли».
Deyo и другие также ссылаются на White, когда в 1992 году пришли к заключению, что 85% пациентам невозможно поставить точный диагноз.
Deyo сам является автором многих статей, цитируемых как авторитетный источник информации для концепции неспецифических болей.
Руководство* для клиницистов предоставляет алгоритмы, основанные на концепции Deyo, что категории БНЧС нуждаются в пристальном диагностическом внимании. Эти алгоритмы классифицируют острую боль в нижней части спины на одну из трех категорий: 1) потенциально серьезная спинальная патология, 2) ишиас, идентифицируемый как «красные» знаки и симптомы, и 3) неспецифическая боль.
Выводы Abraham:
«Обоснованность неспецифической или идиопатической боли в нижней части спины, по-видимому, исторический миф.
Последствия очевидны, если мы будем игнорировать возможный конкретный диагноз. Руководства, которые позволяют месяцы пассивного ожидания улучшения для большинства пациентов, противоречат здравому смыслу и интересам пациента и доктора, которые хотят знать причину, вызывающую боль. Лечение не может быть применено рационально, когда мы не можем объективно определить какую модальность целесообразно применить для лечения каждой подгруппы боли в нижней части спины.
Наш текущий недостаток точности (в постановке диагноза) и аккуратности означает, что мы нуждаемся в больших исследованиях и научных изысканиях. В заключение, исследования в безвыходном положении, когда мы не можем обеспечить подходящую гомогенную группу для изучения. Использование гетерогенных составов (выборок) нарушает базовые принципы статистики и искажает глубоко осмысленный анализ лечения.
Допустить, что большинство или вся острая боль в спине одинакова, без веских и обоснованных доказательств, фактически опровергнет адекватность этих исследований, делая любые выводы бесполезными». (Irwin Abraham (2016) The myth of nonspecific low back pain, International Musculoskeletal Medicine, 38:1, 1—1,)
Ответные аргументы Deyo:
«Доктор Abraham, Мисс Killackey-Jones и я дискутируем о разных, но взаимосвязанных противоречиях.
Я сфокусирован на использовании визуальных методов исследования боли в спине, в то время как Доктор Abraham и Мисс Killackey-Jones сфокусированы на таксономии [группировка в системы/ подсистемы по классам] заболеваний нижней части спины. Вероятно, не так как Доктор Abraham, Мисс Killackey-Jones, я не верю, что кто-либо задастся целью создать или определить категории неспецифической боли в спине, или продвигать эти идеи.
Так сложилось по умолчанию вследствие безуспешности определения анатомических или физиологических изменений, которые могли бы ясно объяснить симптомы. Вероятно, никто не доволен неспецифической категорией, и все надеются, что специфические диагнозы будут отдифференцированы от этой аморфной группы.
Неудача предыдущей таксономии достигнуть консенсуса говорит о том, что мы должны пройти этот путь. Группирование пациентов по клиническим выявленным патологиям, как предлагают Доктор Abraham, Мисс Killackey-Jones, представляется совершенно разумным, и может быть клинически полезно. Проблема синдромного подхода состоит в том, что у большинства пациентов мы не можем продемонстрировать патологических отклонений. Многие из этих синдромов невоспроизводимы». к.ц.
Как результат на данный момент авторами концепции неспецифической боли нам предложена вот такая классификация:
Koes et al. (2006): «В настоящее время не существует объективной и обоснованной классификации для большинства случаев неспецифической боли в нижней части спины. В клинической практике, также как и в литературе, неспецифическая боль в нижней части спины обычно классифицируется по продолжительности жалоб. Боль в спине классифицируется как острая, если ее продолжительность не превышает шесть недель; подострая боль — между шестью неделями и тремя месяцами, и хроническая боль, если она длиться больше чем три месяца».
(Koes, B. W., van Tulder, M. W., & Thomas, S. (2006). Diagnosis and treatment of low back pain. BMJ, 332 (7555), 1430–1434. doi:10.1136/bmj.332.7555.1430)
С тех пор ничего не изменилось. Механизм поражения позвоночника и причина боли никого не интересует. Обычное банальное растяжение мышц спины уравнено в патогенетическом значении с клинически значимой грыжей диска или нестабильностью сегментов позвоночника.
В качестве дополнения к вышесказанному приведу пример другого мнения. Итальянские авторы Allegri et al. (2016):
«Ответ на вопрос «что является генератором боли» среди нескольких структур, потенциально вовлеченных в хроническую боль в нижней части спины, является ключевым фактором в лечении этих пациентов, так как неправильный диагноз может генерировать лечебные ошибки.
Представление о том, что этиология от 80% до 90% случаев боли в нижней части спины неизвестна, было ошибочно закреплено на десятилетия.
Тем не менее, определение источника боли имеет фундаментальное значение при определении лечебного подхода.
Самые последние руководства для врачей рекомендуют, что, столкнувшись с пациентами с болью в спине, клиницист должен провести тщательную диагностику механизмов, которые поддерживают острую и / или хроническую боль.
Лечение должно быть проведено согласно этим механизмам. Таким образом, мы могли бы избежать распространенной ошибки постановки диагноза «простая боль в пояснице», что приводит к неправильному лечению согласно данному определению, а не лечению сложного заболевания.
Поскольку хроническая боль в спине может иметь одновременно множество генераторов боли, мультидисциплинарный диагноз и мультимодальное лечение необходимо.
Таким образом, боль в нижней части спины всегда должна рассматриваться как сложное заболевание, при котором, перед тем как начать какое–либо лечение, обязательно точное определение генераторов боли.
На данный момент во всех руководствах подчеркивается важность мультимодальных и междисциплинарных подходов для определения стратегии решения проблем, а не простого облегчения симптоматической боли».
(Allegri, M., Montella, S., Salici, F., Valente, A., Marchesini, M., Compagnone, C., … Fanelli, G. (2016). Mechanisms of low back pain: a guide for diagnosis and therapy. F1000Research, 5, 1530. doi:10.12688/f1000research.8105.2)
Другой известный специалист в данной области Peter O’Sullivan (2005) в свое время рекомендовал врачам при лечении пациентов с неспецифической болью в спине опираться на модели развития заболевания, и, соответственно, по ходу лечения выбирать адекватные стратегии вмешательства:
«К основным диагностическим моделям относят: патологоанатомическую, генератора периферической боли, нейрофизиологическую, психологическую, механической нагрузки, признаков и симптомов, моторного контроля, биопсихосоциальную».
(O’Sullivan, P. (2005). Diagnosis and classification of chronic low back pain disorders: Maladaptive movement and motor control impairments as underlying mechanism. Manual Therapy, 10 (4), 242–255. doi:10.1016/j.math.2005.07.001)
Другими словами, врач должен рассматривать проблему болей в спине через призму различных механизмов и вычленить ведущий, наиболее значимый и весомый в каждом конкретном случае.
Американские коллеги Urits et al. (2019) предлагают свой вариант обследования и ведения больных с неспецифической болью. Помимо стандартного медицинского обследования, МРТ, обзорной рентгенограммы, электромиографии и проведения батареи нейроортопедических тестов, авторы также рекомендуют проведение функциональной рентгенографии с нагрузкой.
(Urits, I., Burshtein, A., Sharma, M., Testa, L., Gold, P. A., Orhurhu, V., … Kaye, A. D. (2019). Low Back Pain, a Comprehensive Review: Pathophysiology, Diagnosis, and Treatment. Current Pain and Headache Reports, 23 (3). doi:10.1007/s11916-019-0757-1)
Необходимость замены «устаревшей» концепции остеохондроза на новую, сторонники неспецифических болей обосновывают тем, что их концепция опирается на серьезное научное обоснование, подкрепленное качественными статистическими исследованиями.
На самом деле нет!
Переходим к следующим авторам из списка литературы Консенсуса.
«Связка» Laxmaiah Manchikanti (№11) и Amir Qaseem (№12). Данный «дуэт» просто потрясающий во всех смыслах. Во–первых, наличие этих двух источников в списке литературы демонстрирует насколько уязвима позиция «фармакологов–неспецификов» в плане фундаментального обоснования своей концепции. Во-вторых, ссылка на данных авторов демонстрирует, на какие только аферы и научное шарлатанство не пойдут «заинтересованные лица», продавливающие данную концепцию по всему миру и на постсоветском пространстве в частности. В-третьих, мы видим, что «своя рубашка ближе к телу», и, несмотря на то, что концепция неспецифических болей агрессивно расхваливается и навязывается, все-таки, соавторы Консенсуса осознают, что зарабатывать деньги хотят не только фармакологи, но и они сами. А как это сделать, если вся концепция «прописана» под интересы фарм. корпораций и рядовым врачам отведена лишь роль рекламных агентов? Ответ прост лишь на первый взгляд: сделать для себя любимых исключение из правил. «Некоторые» составители «Консенсуса» его сделали, при этом допустив грубую ошибку — они сослались на мнение автора, на которое ни в коем случае нельзя было ссылаться ни при каких условиях. С одной стороны они «отыграли» для себя у «неспецификов–фармакологов» часть платных медицинских услуг, не предусмотренных и не поддерживаемых официальными авторами «корневых» руководств, но с другой стороны — подставили всю концепцию под мощный удар конкурирующих концепций.
Речь идет о работах Laxmaiah Manchikanti (Лаксмая Манчиканти). Данный доктор наук является общепризнанным специалистом в области научных медицинских исследований и зарекомендовал себя ярым сторонником доказательной медицины. 490 научных статей. 11 научных монографий по интервенционной терапии. Под его началом выпускаются клинические руководства по лечению хронической боли в спине интервенционными методами. Практик. Он также является сторонником репаративных (регенеративных) методов лечения и, что самое главное, не разделяет мнение неспецификов, что «в 85% невозможно установить точный диагноз». Это специалист, который не поддерживает неспецифическую концепцию в том виде, в котором ее «продавливают» Американское общество боли (АОБ) и Американская коллегия врачей.
После того, как данное «общество» (АОБ) издало «Клинические практические руководства», в которых не рекомендованы многие интервенционные диагностические и терапевтические вмешательства [в которых Manchikanti является специалистом], Manchikanti с коллегами в двух критических обзорах разнесли в хлам те части руководств, в которых заявлялась неэффективность применяемых ими методов диагностики и лечения. Автором этих руководств был Roger Chou. Прямых ссылок на данные клинические руководства, как собственно и на самого Chou, в списке литературы Консенсуса на первый взгляд нет. Но это только на первый взгляд. А вот ссылка на «Руководство по интервенционным техникам при хронических болях в спине» за авторством Manchikanti есть. А какой смысл терапевтам и врачам общей практики давать ссылку на данное руководство? Тот же вопрос напрашивается сам собой относительно «Голландского мультидисциплинарного руководства по инвазивной терапии болевых синдромов в пояснично-крестцовой части спины (2016)» (№9)?
Те, кто внес данного автора в список, прекрасно понимали, что если они не станут на сторону Manchikanti, то они при лечении болей в спине одной только болтовней о «желтых флажках» ничего не заработают. И почему я снова заговорил о Сhou? Amir Qaseem (№12) — это «вторая скрипка» в оркестре под названием «Фармакологический маркетинг» концепции неспецифической боли. Скажем так, «дублер» на случай «если вдруг…». Один из руководителей программ доказательной медицины и клинической практики в Американской коллегии врачей.
«Первая скрипка» — это Roger Chou. Профессор медицинской информатики и клинической эпидемиологии. Бывший директор Американского общества боли. Теоретик. В руководстве 2007 года фамилия Chou шла первой, Qaseem второй и дальше остальные соавторы.
Manchikanti нанес весомый удар по научной репутации Chou, поэтому вполне вероятно, что он временно «ушел в тень», пока не улягутся страсти, вызванные критикой его клинических руководств/рекомендаций. Поэтому понятно, почему при написании российского руководства, «обязательного к применению», фамилия Chou нигде не звучит. Зато в книге «Боль в нижней части спины: мифы и реальность» (№6) половина ссылок относиться к Chou. Чуть позже я вернусь к позаимствованным цитатам из данной книги, но сейчас стоит выслушать аргументацию Manchikanti (11 в списке Консенсуса).
О том, что существует конфликт интересов среди разных специалистов, авторы «Мифов и реальности» признают:
«Имеется конфликт интересов при использовании интервенционных методов лечения неспецифической боли в спине. В рекомендациях Американского общества боли (American Pain society, APS) и европейских рекомендациях (COST B13Guide) не показано использование блокад и малоинвазивных нейрохирургических вмешательств, включая различные варианты радиочастотной денервации; в то же время Американское общество интервенционных методов лечения боли (American Society of Interventional Pain Physicians) опубликовало несколько системных обзоров, метаанализов и клинические рекомендации, в которых отмечается целесообразность применения этих методов лечения [Manchikanti L. et al., 2013]. «Мифы и реальность».
Непосредственно Manchikanti L и коллеги подвергли жесткой критике такие руководства как «Интервенционная терапия, хирургия и междисциплинарная реабилитация при болях в нижней части спины: научно обоснованное руководство по клинической практике Американского общества боли» за авторством Chou R et al. (2009),
(Chou R, Loeser JD, Owens DK, Rosenquist RW, Atlas SJ, Baisden J, Carragee EJ, Grabois M, Murphy DR, Resnick DK, Stanos SP, Shaffer WO, Wall EM. Interventional therapies, surgery, and interdisciplinary rehabilitation for low back pain: an evidence-based clinical practice guideline from the American Pain Society. Spine (Phila Pa 1976) 2009; 34: 1066—1077)
и «Нехирургическая интервенционная терапия боли в нижней части спины: обзор доказательств для руководства по клинической практике Американского общества боли» за авторством Chou R et al. (2009)
(Chou R, Atlas SJ, Stanos SP, Rosenquist RW. Nonsurgical interventional therapies for low back pain: a review of the evidence for an American Pain Society clinical practice guideline. Spine (Phila Pa 1976) 2009; 34: 1078—1093)
Но стоит обратить внимание не столько на сам конфликт (они были и будут всегда), сколько на причину этого конфликта.
Процитирую вывод Manchikanti L. et al., (2010) по первой части (Диагностические вмешательства):
«Как обсуждалось в разделе результатов, беспристрастность исследования включает прозрачность, подотчетность, согласованность полученных данных и независимость.
Таким образом, их (Chou et al. 2009) исследование не соответствовало ни одному из критериев.
Кажется, что безупречность исследования не применяется по единому принципу из-за недостатка четкой информации с множеством конфликтов интересов, как финансовых, так и академических.
Во многих аспектах отсутствует прозрачность.
Учет данных не был обеспечен должным образом с нарушением политики в отношении конфликта интересов, выражавшемся в том, что приоритет отдавался литературе с дружественной экспертной оценкой синтеза доказательств и рекомендаций, в то время как рекомендации, согласующейся с современной литературой, не были применены должным образом.
Отсутствует согласованность доказательств, так как литература была проанализирована ненадлежащим образом с включением и исключением критериев оценки, основанных на удобстве, вместо использования стандартизированного метода.
В довершение ко всему, разделение ответственности было нарушено, так как минимум 2 из привлеченных экспертов по интервенционным методам отозвали свои имена из публикации, но это не было опубликовано».
(Manchikanti L., Datta S., Derby R., Wolfer L.R., Benyamin R.M., Hirsch J.A.. A Critical Review of the American Pain Society Clinical Practice Guidelines for Interventional Techniques: Part 1. Diagnostic Interventions. Pain Physician 2010; 13:E141-E174. ISSN 2150—1149)
Процитирую вывод Manchikanti L. et al., (2010) по второй части (Терапевтические вмешательства):
«Переоценка любого и всех основополагающих принципов является неотъемлемой частью современной медицины. Chou and Huffman проделали обширный анализ. Однако, из-за неадекватных оценок, включения не соответствующих исследований и исключения соответствующих исследований, обнаруживается, что синтез их доказательств лишен точности и, следовательно, приводит к неуместным выводам. В целом, критические замечания могут быть нацелены на исследование Chou and Huffman.
Их исследование предоставляет вводящие в заблуждение результаты из-за отсутствия методологической точности и проверки фактов. Тщательный повторный анализ данных приводит к значительно отличающимся результатам, чем вышеизложенные ранее».
(Manchikanti L, Datta S, Gupta S, Munglani R, Bryce D.A, Ward S.P, Benyamin R.M, Sharma M.L, Helm S, Fellows B, Hirsch J.A. A critical review of the American Pain Society clinical practice guidelines for interventional techniques: part 2. Therapeutic interventions. Pain Physician 2010; 13:E215-E264 • ISSN 2150—1149)
В критических обзорах много еще чего интересного, но общая картина ясна — Chou поймали на подтасовках и искажении фактов.
И за это Manchikanti L с коллегами отвесили Chou звонкую «научную» оплеуху! В научном мире не принято оппонентов называть лжецами и шарлатанами, поэтому в выводе был использован такой вот эвфемизм как «вводящие в заблуждение результаты». Можно сказать проще — авторы лгали и манипулировали научными данными.
Также Chou и Huffman обвинили в том, что они при написании своего руководства использовали устаревшие европейские руководства.
Собственно, для нас не принципиально, кто стоял за спиной у Chou и его команды. Был ли это заказ от государственных медицинских служб, желающих максимально сэкономить на пациентах, или страховых компаний, заинтересованных не оплачивать дорогостоящие манипуляции, или фармакологических корпораций, стремящихся увеличить прибыль, устранив конкурентов. Судя по всему, представители «заинтересованных организаций» просто поскупились на приличные гонорары Chou и его команде, поэтому руководства получились такими неубедительными.
Chou с коллегами решили потягаться силами и ответили на критику Manchikanti L и кое-как обосновали свою позицию.
(Roger Chou. Guideline Warfare Over Interventional Therapies for Low Back Pain: Can We Raise the Level of Discourse? The Journal of Pain, Vol 12, No 8 (August), 2011: pp 833—839).
И это была их роковая ошибка. Manchikanti L с коллегами вызов принял и отправил Chou в научный «нокаут». Иначе это назвать сложно. В данном случае Chou и коллеги уже не отделались «оплеухами». Это скорей походило на публичную порку. Одно дело, когда о человеке говорят за спиной, другое — когда «научные подвиги» в открытую обсуждаются в научной литературе с подробным изложением махинаций с соответствующими комментариями.
В ответной статье Manchikanti по отношению к Chou был применен специфический термин «соломенный человек» (straw man) — сказочный персонаж, выполняющий приказы хозяина. Отсюда «подмена тезиса» (straw man argument).
Также у данного термина есть и другие эквиваленты перевода на русский: подставное лицо, фиктивное лицо, фиктивный директор, пешка, фуфло, лжесвидетель. То есть, общий оттенок понятен.
Статья Manchikanti L была направлена не только конкретно на Chou, но и на сложившуюся практику использования доказательной медицины в ненаучных целях:
Manchikanti et al (2012) [обширная цитата, в тексте моих комментариев нет]: «Кажется, что разработка клинических руководств частично утратила свою основу как медицинская наука. В лучшем случае, руководства должны быть конструктивной объективной реакцией на экспоненциально расширяющийся объем медицинских знаний с целью помочь практикующим врачам в их применении. Фактически, разработка руководств, видимо, превращается в кустарный промысел с множественными, часто противоречащими друг другу рекомендациями по одной и той же теме. Доказательная медицина не всегда дает окончательное заключение специалиста. С конкурирующими интересами плательщиков, практикующих специалистов, лиц, определяющих политику здравоохранения, и третьих лиц, извлекающих выгоду от разработки клинических руководств в качестве мер для экономии средств, разработка руководств была описана (нами) как основанная на предубеждениях, искажении данных, оправдании или совпадении результатов.
Помимо обоснованных различных точек зрения относительно доказательств, которые могут быть представлены в различных руководствах, существуют потенциальные конфликты интересов и различные другие факторы, которые играют важную роль в разработке руководств. Как всегда, при подготовке руководств должны быть рассмотрены и оценены конфликты интересов.
После выхода руководства Американского общества боли (APS) в сообществах интервенционного лечения боли поднялся скандал по различным вопросам, связанным не только с обобщением доказательств, но и в связи с конфликтом интересов. В недавней публикации, опубликованной Chou et al., в дополнение к предыдущим, судя по всему, имеется ограниченное число клиницистов, вовлеченных в разработку руководств (APS), что явно демонстрирует некоторые из этих проблем.
Рукопись Chou (et al) и др. иллюстрирует недостаток критических аргументов и демонстрирует значительный конфликт интересов, также как демонстрирует отсутствие надлежащей оценки метода интервенционного обезболивания, использование подмены тезисов для поддержки своих аргументов. Кроме того, в данном обзоре будет предпринята попытка продемонстрировать, что чрезмерное внимание к этому «соломенному человеку», сдерживает критику тех положений, которые мы считаем изъянами в данном подходе (доказательная медицина)».
Далее:
Можно утверждать, что доказательная медицина (EBM), сравнительные исследования эффективности (CER) и разработка руководств стали политической, а не медицинской наукой, превратившись, в вышедшую из под контроля, кустарную промышленность. Плачевным результатом стала разработка руководств, которые больше не могут быть конструктивным ответом, помогающим практикующим врачам усвоить и применить экспоненциально расширяющуюся, часто противоречивую, совокупность медицинских знаний.
Предпочтительно, если конкретные клинические рекомендации, содержащиеся в практических руководствах, систематически разрабатываются группами экспертов, которые имеют доступ к имеющимся доказательствам, понимают клиническую проблему, имеют клинический опыт работы с исследуемой процедурой, раскрывают любые финансовые конфликты интересов, и имеют соответствующие методы исследования, чтобы делать взвешенные суждения.
Эти группы экспертов должны состоять из врачей и специалистов по методологии. Хотя точки зрения этих двух групп потенциально различны, они не являются несовместимыми.
Доказательная медицина выражает идею о том, что современные подтверждающие данные (доказательства) могут применяться в клинической практике согласованно в сочетании с индивидуальным опытом клинициста и с собственными предпочтениями и ожиданиями пациента для достижения наилучших возможных результатов. Однако, как ожидали ученые, несмотря на то, что прошло 20 лет, преимущества доказательной медицины не материализовались при многих заболеваниях, включая боли в спине. Для многих распространенных заболеваний преимущества очевидны только для небольшой части пациентов.
Пример: врачи общей практики в Нидерландах имеют более 90 клинических руководств; много врачей их не читают и не используют. Точно так же немецкие врачи общей практики знают и согласны с содержанием руководств по лечению боли в спине, но рассматривают чрезмерное количество источников информации как препятствие для использования рекомендаций на практике.
Если пациент обращается к врачу из-за хронической боли в пояснице, отягощенной отсутствием работы, депрессией и опиоидной зависимостью, не существует никаких руководств по ведению такого пациента.
Кроме того, исследования в основном сосредоточены на лечении, а не на диагностике, таким образом, большинство доказательств, используемых для поддержки рекомендаций в клинических руководствах, касается терапевтических вмешательств, а доказательства для рекомендаций относительно прогноза и диагностики часто являются слабыми.
Существует значительный конфликт в развитии доказательной медицины. Таким образом, доказательная медицина в равной степени может быть как опасна, так и полезна для медицины, если не будут разработаны надлежащие методологии и не устранены заангажированность и конфликт интересов.
Кроме того, это не только вопрос потенциальной опасности доказательной медицины, основанной на отсутствии неопровержимых доказательств и установлении окончательных стандартов, но также конфликт интересов и другие различные факторы, которые играют важную роль в разработке руководств.
Помимо этого, при разработке руководств не принято рассматривать выгоды, получаемые организациями, рекомендующими данные руководства, как и их отраслевые отношения; отношения среди агентств, которые «не смогли» изучить фактические доказательства, предоставляемые Центрами по контролю и профилактике заболеваний (CDC), Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA), и (Система управления содержимым) CMS, и, наконец, организации кустарной отрасли, занимающиеся разработкой доказательной медицины, чьи доходные статьи зависят от взносов той или иной отрасли.
Кроме того, в дополнение к вышесказанному, руководства по клинической практике рассматриваются страховыми компаниями или правительством в некоторых странах как метод контроля затрат. Таким образом, недостаток доказательств может использоваться в качестве аргумента для исключения лечебного вмешательства из перечня страховых выплат, государственного медицинского страхования или государственного финансирования.
Конфликты интересов неизменно возникают в отраслях, связанных с фармацевтическими препаратами, а также с оборудованием и другими материалами.
Все специалисты в сфере здравоохранения, задействованные в исследованиях или разработке руководств, страховые компании, политики в области здравоохранения и, наконец, так называемые независимые организации, чей доход зависит от создания руководств, удовлетворяющих сторону — плательщика, должны признать необходимость полного раскрытия информации о потенциальных конфликтах интересов». Конец цитаты.
(Manchikanti L, Benyamin R.M., Falco F.J.E., Caraway D.L., Datta S, Hirsch J. A. Guidelines Warfare Over Interventional Techniques: Is There a Lack of Discourse or Straw Man? Pain Physician 2012; 15:E1-E26 • ISSN 2150—1149)
Надеюсь, что все всем понятно — доказательная медицина на данном историческом этапе является инструментом влияния, который используется для устранения конкурентов и решения определенных финансовых задач.
Выслушаем еще одно мнение. Канадские специалисты A. D. Furlan, V. Pennick (2009):
«Руководства по клинической практике, как следует из их названия, разработаны для помощи врачам в принятии решений. Они должны быть основаны на современных, обоснованных научных доказательствах, которые группой экспертов претворяются в практические рекомендации. При отсутствии научных доказательств предполагается/ожидается, что группа экспертов восполнит пробелы и предоставит ответы на вопросы, с которыми врачи сталкиваются в своей повседневной практике. Тем не менее, хотя некоторые руководства, в том числе опубликованные Американским обществом боли, предоставляют превосходные обобщенные результаты научных доказательств, они мало что дают для ведения клинической практики и оставляют многие вопросы без ответов. Например, должны ли пациенты быть готовы признать, что у них хроническая боль, и научиться жить с ней до того, как их направят на интенсивную междисциплинарную программу реабилитации?
Согласно стандартам AGREE (Аppraisal of Guidelines, research and evaluation. Экспертная оценка Руководств, исследований и оценки), руководство Американского общества боли может многое предложить, включая конкретную область применения и назначение, участие заинтересованных сторон, строгость разработки и редакционную независимость.
Тем не менее, имеется ряд недостатков, включая непоследовательность в рассмотрении параллельных методов, используемых для оценки доказательств, а также отсутствие ясности и точности в представлении рекомендаций. В частности, авторы пытаются объединить слишком много систем оценки, и большинство рекомендаций не содержат конкретной информации, которая могла бы помочь клиницисту, особенно тех, которые рекомендуют обсуждение с пациентами всех «за и против» лечения».
(Furlan, A., Pennick, V. Limitations of guidelines for low back pain therapy. Nat Rev Rheumatol 5, 473–474 (2009). https://doi.org/10.1038/nrrheum.2009.172)
Негодование Manchikanti L и коллег можно легко понять. И дело тут не только в научном подходе. По данным многих авторов ежегодно в Северной Америке на лечение болей в спине тратится порядка 80—100 млрд. долларов. J.Friedly et al. (2006) в качестве прямых (!) медицинских расходов на лечение болей в спине в США озвучили цифру в 85 миллиардов долларов, при этом «затраты за последние годы увеличиваются с устрашающей скоростью».
(Friedly, J., Standaert, C., & Chan, L. (2010). Epidemiology of Spine Care: The Back Pain Dilemma. Physical Medicine and Rehabilitation Clinics of North America, 21 (4), 659–677. doi:10.1016/j.pmr.2010.08.002).
Khan et al., (2017):
«По [различным] оценкам в Соединенных Штатах прямые и косвенные затраты, связанные с болью в нижней части спины, превышают 100–200 миллиардов долларов в год, более половины из которых связаны с потерей дохода и недостаточной продуктивностью».
(Khan A.N., Jacobsen H.E., Khan J., Filippi C.G., Levine M., Lehman Jr R. A.., Riew K. D., Lenke L. G., Chahine N.O. Inflammatory biomarkers of low back pain and disc degeneration: a review. Ann. N.Y. Acad. Sci. 1410 (2017) 68–84)
C. R. Templin, Yu-Po Lee, S. R. Garfin (2010) дают данные, что: «ежегодно в США выполняется более 250 000 плановых операций на поясничном отделе позвоночника, и поясничная дискэктомия — самая распространенная процедура».
(The lumbar intervertebral disc. (Section II (8) Pathophysiology and Etiology of Intervertebral Disc Herniation) F.M. Phillips, C. Lauryssen. 2010).
B.A. Winkelstein, K.D. Allen, L.A. Setton приводят данные что, «хирургическая резекция (иссечение участка) межпозвоночного диска — наиболее часто выполняемые операции в США на опорно-двигательном аппарате, затрагивающие 0,3% населения, с затратами на госпитализацию в размере 9,5 миллиардов долларов (Fraser 2009; Ricci et al. 2006)».
Также они приводят данные (Weinstein et al. 2006) что, «дискэктомия, направленная на снятие компрессии, часто бывает успешной в плане облегчения состояния, но она не может предотвратить рецидивы боли, вызывая необходимость в дополнительных операциях, так как у 20–60% пациентов могут возникать повторные грыжи».
(Shapiro I.M., Risbud M.V. The Intervertebral Disc. Molecular and Structural Studies of the Disc in Health and Disease. 2014)
Richard A. Deyo (2015): «Спондилодез выставляет самый крупный национальный счет к оплате из всех госпитальных операций: более 40 миллиардов долларов.
<…> годовое количество операций по спондилодезу (все показания и уровни позвоночника) увеличилось примерно с 61 000 в 1993 году до более 450 000 в 2011 году. Это представляет собой увеличение более чем на 600% годового количества операций по спондилодезу».
(Deyo, R. A. (2015). Fusion surgery for lumbar degenerative disc disease: still more questions than answers. The Spine Journal, 15 (2), 272–274. doi:10.1016/j. spinee.2014.11.004)
К слову, ретроспективно, A. White в статье от 1982 года общую экономическую нагрузку от данной патологии [боль в спине] указал каких-то «жалких» 10 миллиардов ежегодно.
(WHITE, A. A., & GORDON, S. L. (1982). Synopsis: Workshop on Idiopathic Low-Back Pain. Spine, 7 (2), 141–149. doi:10.1097/00007632-198203000-00009)
Давайте рассуждать логично: если, с одной стороны, кто-то потратил на лечение боли в спине 100 млрд. долларов, то, с другой стороны, кто-то эти 100 млрд. долларов заработал и положил себе в карман. Желающих откусить кусок побольше от этого «пирога» всегда будет предостаточно. Поэтому, как только кто-то начинает переписывать правила игры под себя и грубо отодвигать конкурентов от кормушки, сразу возникает конфликт интересов.
Лучше всех ситуацию на американском рынке услуг по лечению болей в спине описал Deyo (2009):
«Распространенность и негативное воздействие болей в спине привели к расширению набора тестов и лечения, включая инъекции, хирургические процедуры, имплантируемые устройства и медикаментозное лечение.
Каждый из них полезен для некоторых пациентов, но их использование, обусловленное профессиональной заинтересованностью, деятельностью по защите интересов пациентов, маркетингом и средствами массовой информации, может выходить за рамки научно подтвержденных показаний.
Существуют важные последствия увеличивающегося в объеме тестирования и лечения боли в спине. Инновации часто опережает клиническую науку, оставляя неопределенность в эффективности и безопасности многих распространенных видов лечения. Увеличивается количество осложнений и даже смертей, связанных с обезболиванием.
Несмотря на неопределенность, производители агрессивно продвигают новые лекарства и устройства. Вместе с тем, доверие к науке, поддерживающей эти продукты, подрывается разоблачениями рекламы вводящей в заблуждение, обвинениями в «откатах врачам» и крупных инвестициях хирургов в продукты, которые они исследуют.
Частота использования визуальных методов исследования позвоночника сильно различается в зависимости от географических регионов, а частота хирургических операций наиболее высока там, где частота использования визуализации наиболее высока.
Недавние исследования документально подтверждают увеличение расходов Medicare на эпидуральные инъекции стероидов на 629%; увеличение на 423% расходов на опиоиды при болях в спине; увеличение на 307% количества исследований МРТ поясницы среди участников программы Medicare; и на 220% увеличилось количество операций по стабилизации позвоночника (спондилодез).
Увеличилось количество смертей, связанных с приемом назначенных опиоидов; на 2002 г. был зарегистрирован 4451 смертельный исход, связанный с приемом опиоидных анальгетиков, что больше, чем совокупное общее количество смертей, связанное с приемом кокаина или героина.
Некоторые побочные эффекты от употребления опиоидов могут быть недооценены, включая гипералгезию (повышение чувствительности), которая может возникнуть в результате изменений в головном и спинном мозге и периферических нервах. Короче говоря, употребление опиоидов может парадоксальным образом повысить чувствительность к боли. Гипогонадизм — еще одно недооцененное последствие хронического употребления, которое приводит к снижению уровня тестостерона, снижению либидо и эректильной дисфункции.
Пациенты нуждаются в реалистичных ожиданиях, несмотря на маркетинг продукции, сообщения в СМИ и медицинскую риторику, обещающую безболезненную жизнь».
(Deyo, R. A., Mirza, S. K., Turner, J. A., & Martin, B. I. (2009). Overtreating Chronic Back Pain: Time to Back Off? The Journal of the American Board of Family Medicine, 22 (1), 62–68. doi:10.3122/jabfm.2009.01.080102)
Также Deyo (2015): «Агрессивный маркетинг новых хирургических имплантатов и продуктов также мог сыграть свою роль. Например, процент операций по спондилодезу увеличился после внедрения кейджей для межтелового слияния. Оплачиваемые хирурги-консультанты — на бизнес жаргоне — «ключевые лидеры мнений» — вероятно, существенно повлияли на модели/алгоритмы практики. Некоторые производители хирургических имплантатов выплатили хирургам многомиллионные выплаты в виде предполагаемых откатов, не признавая своих правонарушений. Если оставить в стороне возможные откаты, с финансовой точки зрения для больниц и хирургов операция по спондилодезу более выгодна, чем одна только декомпрессионная операция, [с учетом того, что] все мы экономически рациональны.
Похоже, что большой процент увеличения числа операций спондилодеза был связан с дегенеративным заболеванием диска. Это было правдой, несмотря на то, что рандомизированные исследования показали небольшое или вообще какое-либо преимущество операций спондилодеза над хорошо структурированной реабилитацией при дегенеративном поражении дисков, и, несмотря на высокие и растущие показатели ревизионных операций в хирургии позвоночника в целом».
(Deyo, R. A. (2015). Fusion surgery for lumbar degenerative disc disease: still more questions than answers. The Spine Journal, 15 (2), 272–274. doi:10.1016/j. spinee.2014.11.004)
Kikuchi в обзорной статье «Современные тенденции в диагностике и лечении хронической боли в нижней части спины» (2017) также приходит к схожему выводу:
«Ярлык „дегенеративная болезнь диска поясничного отдела позвоночника“ („lumbar degenerative disc disease“) также подвергся критике. Обозначение „дегенеративная болезнь диска“, применяемое с неоднозначным определением, может быть причиной чрезмерного применения операций по спондилодезу».
(Kikuchi S. The Recent Trend in Diagnosis and Treatment of Chronic Low Back Pain. Spine Surg Relat Res 2017; 1 (1): 1—6).
Кто бы мог подумать! Такая цивилизованная страна и такие варварские методы лечения?
Может быть, Deyo чего-то не договаривает? Он уже пререкался с Abraham и Killackey — Jones по поводу того, что «проблема синдромного подхода состоит в том, что у большинства пациентов мы не можем продемонстрировать патологических отклонений. Многие из этих синдромов невоспроизводимы».
Советские специалисты–вертеброневрологи как раз занимались лечением неврологических синдромов остеохондроза позвоночника. Лечением рентгенологических находок занимаются как раз именно сейчас, потому что это — выгодно. Как заметил Deyo: «все мы экономически рациональны».
При дегенеративном заболевании диска (остеохондроз позвоночника в советской версии) при неправильном лечении развивается выраженная нестабильность в ПДС со стойкими некупируемыми болями. Нестабильность легко определяется при помощи рентген диагностики с функциональной нагрузкой (Тагер, Мазо). Также нестабильность можно выявить косвенно на основе МРТ заключения при наличии изменений по типу Modic 1 и 2 (Тип 1 — воспаление плюс нестабильность в ПДС; тип 2 — жировая дегенерация плюс транслаторная нестабильность в ПДС). Поэтому хирурги с легкостью могут продемонстрировать и воспроизвести патологические отклонения. Показатели сыворотки крови могут показать высокое содержание провоспалительных цитокинов и С-реактивного белка.
Может быть, все-таки стоит неспецификам начать разделять дегенеративные процессы в диске на доброкачественно протекающие (спондилез) и недоброкачественные (остеохондроз ПДС) и подходить к лечению с точки зрения синдромного подхода?
А то получается какая-то полная ерунда: сначала свалить все боли в спине в одну кучу (обозначать как дорсалгия) без учета патогенеза заболевания и прогноза течения, потом лечить стандартно и однообразно по одному алгоритму, а затем удивляться, что для некоторых категорий пациентов (с клинически значимым остеохондрозом) приходиться прибегать к операции по спондилодезу. Нет, конечно, можно вовремя начать «хорошо структурированную реабилитацию», но тогда придется отказаться от «многомиллионных выплат в виде предполагаемых откатов». А кто на это согласиться?
Deyo пишет все очень правильно. Но он должен отдавать себе отчет, в какой стране он живет и к кому он обращается. В стране, где зарабатывание денег любой ценой возведено в святое право, призывать врачей отказаться от легкого заработка — это верх легкомыслия. Если кто-то добровольно уйдет с такого «рыбного места» как лечение болей в спине, то на его место сразу объявиться с десяток претендентов. И всем будет абсолютно плевать, имеет ли их метод лечения научное и статистическое обоснование или нет. Если люди будут готовы за него платить, то метод пойдет в массы. И я не про хирургов. Не только они занимаются этой проблемой.
Разве различного рода шарлатанствующие врачи не выполняют один из пунктов лечения, предложенных лично Waddell, что, цитирую: «Обязанность каждого врача помочь пациенту избавиться от боли. Всецело этично достичь этого, используя ненаучные средства или даже плацебо. Не должно смущать отсутствие научных доказательств. В данном свете, не существует реальных доказательств, что большинство нашего лечения намного лучше, чем комбинация естественной истории (самоизлечения) и плацебо-эффекта».
Deyo забыл, что деньги не пахнут. Тем более в Америке.
Соавторы и идейные вдохновители концепции «неспецифических болей» покусились на самое святое — право хирурга самостоятельно решать, кого и когда «пустить под хирургический нож» или провести блокаду межпозвонкового сустава, или провести любую другую малоинвазивную манипуляцию на свое собственное усмотрение.
Во-первых, — это удар по авторитету хирургов, во-вторых, — сроки оперативного вмешательства имеют значение для благоприятного исхода.
Приведу конкретный пример:
«У пациентов с неспецифической болью в спине, которая может быть связана с межпозвоночной грыжей, хирургическое лечение (удаление грыжи диска) не имеет преимуществ перед интенсивной консервативной реабилитацией, поэтому рекомендуется только в тех случаях, когда интенсивное мультидисциплинарное лечение длительно (в течение 2 лет) не дает эффекта [Сhou R. et al., 2009]. Два года!
Назначение операции по удалению грыжи зависит не только от типа, размеров и направления грыжи, но и от ее структурного состава: наличия оторванных элементов фиброзного кольца, части замыкательной пластины, костных обломков лимбуса, резервных пространств позвоночного канала и др. Увидеть можно только на МРТ. Плюс учет реактивности иммунной системы на чужеродный белок (грыжу).
Грубо говоря, в природе существует два типа межпозвонковых грыж — «мягкие», не «агрессивные», легко поддающиеся резорбции (рассасыванию), и «твердые», «агрессивные», имеющие в своем составе различные включения, приводящие к длительным воспалениям в позвоночном и корешковых каналах с дальнейшим развитием арахноидита, рубцово-спаечных процессов и др.
Резать или не резать зависит от квалификации и знаний хирурга. И, конечно, от желания заработать. А тут терапевт или семейный врач «болтается под ногами» и на протяжении двух лет морочит пациенту голову и лечит консервативно. Безуспешно. По ходу рассуждая о психосоциальных факторах и «желтых флажках». Хотя финансовая логика в таком подходе есть: два года безуспешно лечим боль в спине «неизвестного генеза» (назначая дорогостоящие препараты), потом операция, потом еще восстановительное лечение после операции (снова назначая дорогостоящие препараты) и плюс постоянное лечение хронической боли (снова назначая дорогостоящие препараты).
Вернусь в тему.
Да, Manchikanti L. et al отстаивали только свою сферу деятельности, и может сложиться впечатление, что по остальным направлениям Chou и коллеги проявили чудеса научной точности, беспристрастности и кристальной честности. Может быть, но я в этом не уверен.
Относительно применения физических упражнений при болях в спине Chou также почерпнул данные «с потолка», что будет продемонстрировано ниже.
И почему я так много уделяю внимания этому Chou? Ответ прост:
«Ядро» российско-украинского варианта концепции неспецифических болей на 95% скомпилировано с руководства Американского общества боли за авторством Chou R и его команды.
Я думаю, что читатель должен сам сделать выводы относительно «вклада» Chou в «отечественную» версию концепции неспецифической боли в спине.
Поскольку не все читатели захотят ознакомиться с полной версией книги «Боль в нижней части спины: мифы и реальность» (№6 в списке литературы консенсуса), откуда все это взято, то я приведу наиболее важные цитаты:
«В целом термин «неспецифическая боль в спине» имеет несколько веских обоснований: во-первых, в большинстве случаев не удается точно установить одну или несколько причин боли, во-вторых, не доказано, что точное определение источника боли улучшит течение и исход заболевания [Chou R. et al., 2007].
У большинства пациентов неспецифическая БНЧС проходит в течение нескольких дней или недель (в течение 6 нед — почти у 90%), однако в 2–10% случаев она принимает хроническое течение [Chou R. et al., 2007, 2009].
Учитывая лучевую нагрузку при рентгенографии, а также увеличение стоимости обследования, не рекомендуется ее выполнение при неспецифической боли в спине и даже радикулопатии в рутинной практике [Chou R. et al., 2007].
Даже у пациентов с клиническими проявлениями поясничной радикулопатии и (или) поясничного стеноза нет необходимости в экстренной КТ или МРТ, их проведение не улучшает исход заболевания, тем более что у значительной части пациентов наблюдается самопроизвольное исчезновение симптомов в течение месяца; МРТ показана только в тех случаях, когда планируются эпидуральные блокады или хирургическое лечение [Chou R. et al., 2007].
Нет оснований для проведения МРТ в первые 4–8 нед. с момента появления острой БНЧС, если нет подозрения на ее специфический характер [Chou R. et al., 2007; Roudsari B., Jarvik J.G.,2010].
Пациентам молодого и среднего возраста (18–50 лет), у которых нет признаков опасного заболевания («красных флажков») и имеется типичная клиническая картина неспецифической БНЧС или дискогенной поясничной радикулопатии, не требуются дополнительные методы обследования [Chou R. et al., 2007, 2009]. Таким больным не следует экстренно проводить рентгенографию, рентгеновскую КТ или МРТ поясничного отдела позвоночника.
При установлении диагноза следует объяснить пациенту, что радикулопатия связана с компрессией спинномозгового корешка грыжей диска, возможно естественное (без хирургического вмешательства) выздоровление, которое наблюдается в большинстве случаев в течение 4–8 нед [Chou R. et al., 2007]. В основном дискогенная радикулопатия лечится консервативными методами в амбулаторных условиях.
Пациентам с дискогенной радикулопатией дают те же рекомендации, что и пациентам с неспецифической болью в спине [Chou R. et al., 2007]: ограничение (но не полное прекращение) активности, более внимательное и медленное, чем обычно, выполнение движений, максимальная осторожность при подъеме тяжестей и скручивающих движениях. Рекомендуется локальное воздействие холодом или теплом, использование небольших подушек для удобства сна — между коленей при положении лежа на боку и под коленными сгибами в положении лежа на спине. Целесообразно возвращение к работе еще до полного регресса болевого синдрома, однако условия труда следует адаптировать под особенности состояния.
Если в течение недели у пациента развивается или прогрессирует выраженный неврологический дефицит (например, парез стопы), его направляют в нейрохирургический или ортопедический стационар для возможного хирургического лечения [Chou R. et al., 2007].
У пациентов с неспецифической болью в спине, которая может быть связана с межпозвоночной грыжей, хирургическое лечение (удаление грыжи диска) не имеет преимуществ перед интенсивной консервативной реабилитацией, поэтому рекомендуется только в тех случаях, когда интенсивное мультидисциплинарное лечение длительно (в течение 2 лет) не дает эффекта [Сhou R. et al., 2009].
У пациентов с дискогенной радикулопатией хирургическое лечение рекомендуется при отсутствии эффекта от консервативной терапии, при нарастании неврологических (двигательных) нарушений; хирургическое лечение в сравнении с консервативным обычно приводит к более быстрому уменьшению боли и улучшению функционального состояния [Сhou R. et al., 2009].
Когнитивно Поведенческая Терапия — наиболее эффективное направление при ведении пациентов с хронической неспецифической болью в спине [Chou R. et al., 2007, 2009]. КПТ основывается на том, что боль и связанная с нею инвалидность обусловлены не только имеющейся соматической патологией, но и психологическими и социальными факторами (представлениями пациента о боли, стрессовой ситуацией, «болевым» поведением)» к.ц.
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.
