
Бесплатный фрагмент - Антианемия
Практическое руководство для тех, кто лечит и лечится от дефицита железа
ПОСВЯЩАЕТСЯ ВСЕМ ВАМ, СУПЕРГЕРОЯМ,
КОТОРЫЕ СПАСАЮТ МИР ОТ ДЕФИЦИТА ЖЕЛЕЗА
Пролог
13 лет назад мне невероятно повезло. По чистой случайности в последний месяц своей учебы в медицинской академии в городе Оренбурге я оказалась на конференции в детском онкологическом центре. Я не помню, кто именно и почему рассказал мне об этом мероприятии. Я не помню, о чем там в целом шла речь. У меня сохранилось лишь одно воспоминание о том дне. Я запомнила лекцию о центральном венозном катетере, которую читал Алексей Александрович Масчан.
Центральный венозный катетер — это устройство, с помощью которого ребенку с лейкозом 24 часа в сутки много дней подряд можно вводить внутривенно и при этом безболезненно препараты, которые спасают ему жизнь. Выглядит он как тонкая силиконовая трубочка, которую устанавливают в центральную вену, например под ключицей, надежно фиксируют с помощью широкого пластыря и оставляют так, пока ребенку требуются внутривенные введения препаратов и частые заборы крови для анализов. Процедуру установки катетера в вену проводят под наркозом. Ребенок не ощущает никакой боли ни до, ни после. И сам центральный катетер позволяет избежать болезненных процедур и не колоть ежедневно для введения лекарства периферическую вену, например на локтевом сгибе.
Ничем не примечательная вещь, на первый взгляд. Одна из самых рутинных в современной медицине. Профессор Масчан, суперзвезда детской гематологии, мог бы выбрать любую другую тему для лекции… Но он выбрал именно катетеры, как бы подчеркивая, что в работе настоящего профессионала нет мелочей. Он рассказывал, почему уход за центральным венозным катетером — ответственность врача, а не медицинской сестры. Старался донести до аудитории, как важно беречь катетер, ведь он не просто облегчает работу медицинскому персоналу, но значительно улучшает качество жизни пациента в период лечения, потому что избавляет детей и их родителей от боли и страха. По крайней мере, отчасти.
Слушая его, я, наконец, поняла, какую специальность в педиатрии хочу выбрать. Я раз и навсегда решила быть детским гематологом и спасать детей от лейкозов.
В сентябре того года я приехала в Москву и поступила в ординатуру при Научно-исследовательском институте детской гематологии, одним из руководителей которого был Алексей Александрович Масчан. Меня ждали два захватывающих года постдипломной подготовки.
К тому моменту, когда я закончила ординатуру, НИИ Детской гематологии обрел новый статус, название и дом. Из нескольких отделений в Российской детской клинической больнице (РДКБ) институт переехал в новое, огромное и прекрасное, здание на улице Саморы Машела в Москве. Теперь он стал называться Центром детской гематологии, онкологии и иммунологии им. Димы Рогачева.
После ординатуры я отправилась работать не в клиническое отделение центра, где, собственно, и лечили лейкозы, а в консультативную поликлинику при центре, куда на диагностику приезжали дети со всей России с самыми разными и часто очень редкими болезнями крови. И именно эта особенность, специализация нашего центра, позволила мне однажды заметить интересный факт. Примерно 50% пациентов в моем ежедневном расписании были дети со всей России с редкими болезнями крови. Но остальные 50% детей были москвичи с железодефицитной анемией, которых направили к гематологу педиатры, потому что не справились с лечением или не смогли интерпретировать результаты анализов.
«Как такое возможно, что в Москве, городе с самым высоким уровнем жизни в России, столько детей страдают анемией?» — думала время от времени я. С этим вопросом несколько лет назад я отправилась в декретный отпуск. Времени обдумывать его, пока я ухаживала за новорожденной дочкой, было много. И постепенно мои размышления привели к желанию писать о дефиците железа у детей для обычных мам, не врачей. Так появился мой блог и абсолютно новое и неожиданное для меня самой направление карьеры. Я стала изучать дефицит железа у женщин и детей в современном мире и думать, как я с этими новыми знаниями, накопленными в декрете, вернусь на любимую работу. Однако моим планам не суждено было сбыться.
В 2017-м мы переехали жить из Москвы в Сочи, а значит, я не могла вернуться на работу в Центр. К тому времени мой блог о дефиците железа был уже довольно популярным. И все чаще меня посещала идея написать научно-популярную книгу на эту тему.
Одним дождливым ноябрьским вечером 2018 года я возвращалась из бассейна, обдумывая идею своей книги. Я уже переходила улицу недалеко от дома, когда в голове возник образ четырех моих близких подруг, каждая из которых в последние 2 года нашего знакомства столкнулась с дефицитом железа или анемией. Я знала не только их личные истории, но и медицинские, от первого симптома дефицита и до финала борьбы с ним. Ведь все это время была не только их подругой, но и лечащим врачом. А еще нас связывала общая страсть. Все мы, каждая в своей области, мечтали сделать мир лучше. Так что я была почти уверена: если попросить у них разрешения опубликовать их истории в книге, которая поможет другим женщинам бороться с дефицитом железа, они не откажут.
Я написала им о своей идее. Они согласились. Так родился замысел научно-популярного романа о дефиците железа. В нем, благодаря историям моих подруг, удалось показать, как эта проблема влияет на жизнь, карьеру и здоровье женщины, и привлечь внимание тех из них, кто раньше никогда даже не слышал об этом масштабном бедствии.
В мае 2020 года книга «Железный аргумент: вся правда об анемии» вышла в издательстве «Комсомольская правда». Первый тираж был раскуплен за месяц. Книга стала бестселлером на «Озоне» и «Лабиринте». В бумажной версии ее читали не только в России, но и в Белоруссии, Украине и Казахстане. А электронная разлетелась к русскоговорящим женщинам в десятки разных стран мира, от Индонезии до Эквадора. Я стала популярным автором и получила очень много писем от читателей о том, как книга и главные героини моих историй помогли им осознать всю глубину проблемы дефицита железа в современном мире. И, что было особенно важным, такие сообщения приходили не только от пациентов, но и от моих коллег — врачей.
Я воображала себя супергероем, который спас весь мир от дефицита железа. Я думала, что теперь-то уж точно все изменится к лучшему. Я уже слышала, как играет финальный саундтрек, видела титры, ползущие по экрану, и ждала, когда раздадутся овации зала…
А потом я вернулась в реальный мир. И обнаружила, что вопросов о дефиците железа от читателей моего блога меньше не стало. Даже наоборот, их стало больше, они стали сложнее и глубже. Гораздо больше женщин-врачей и женщин-пациентов теперь осознали, что дефицит железа — это не просто плохие цифры в анализах, это глобальная проблема, которая влияет на женские судьбы. И поэтому они хотели узнать, что конкретно я предлагаю со всем этим делать. Проблема дефицита железа превратилась для меня в мифического многоголового монстра. Как только я отрубала ему одну голову, отвечая на вопросы читателей, у него вырастали пять новых.
1 ноября неординарного 2020 года я поняла, что ответов накопилось на целую новую книгу. Тогда я взяла творческий отпуск на 4 месяца вперед и села ее писать.
В моей первой книге было много теории дефицита железа и много мотивации, чтобы обследоваться и лечиться. И если вы все еще не читали ее, прочтите. Это поможет вам легко погрузиться в контекст и хорошо дополнит книгу, которую вы держите сейчас в руках.
В этой книге мы перейдем к практике.
• Как поставить диагноз дефицита железа и как не перепутать дефицитную анемию с какой-нибудь другой.
• Какие препараты называют золотым стандартом для лечения железодефицитной анемии и зачем нужны все остальные лекарства с железом.
• Какие особенности дефицита железа есть у беременных, детей раннего возраста и подростков.
• Откуда берется проблема дефицита железа у доноров крови.
• Почему дефицит железа снова возвращается после успешного лечения.
• Почему у некоторых людей развивается избыток железа, а у других — его дефицит.
Это основной круг тем, которые мы затронем. И прежде чем пожелать вам приятного чтения, я лишь замечу, что эта книга не предназначена для самолечения, она предназначена для самообразования. А глубокое знание проблемы — именно то, что нужно каждому супергерою в борьбе с дефицитом железа.
Часть I.
Как поставить диагноз
Глава 1.
Так бывает скрытая анемия или нет?
В конце 2020 года я прочла книгу «В погоне за жизнью». Это драматичная автобиография, в которой доктор Дэвид Файгенбаум делится историей своей борьбы со смертельно опасной болезнью.
10 лет назад Дэвид, будучи выпускником медицинского факультета и только начав работать врачом в Пенсильвании, тяжело заболел. Несмотря на то, что его болезнь развивалась стремительно, правильный диагноз врачи в трех разных американских больницах не могли поставить ему в течение нескольких месяцев. И с самого начала книги Дэвид не скрывает разочарования по этому поводу.
Однако, когда диагноз наконец был установлен, Дэвид испытал еще более глубокое разочарование. Многие недели до этого врачи просто говорили ему, что не знают, чем он болен. Теперь же ему сообщили, что от его болезни нет лекарства.
У него был редкий вариант болезни Кастлемана — загадочного заболевания, которое имеет множество неспецифических проявлений. Болезнь Кастлемана одновременно похожа и на тяжелую инфекцию, и на лимфому, злокачественную опухоль, и на аутоиммунное состояние. А риск смерти от того варианта, которым болел Дэвид, приближается к 100%.
Если вы прочтете «В погоне за жизнью» целиком, то узнаете, как в конце концов Дэвид преодолеет все трудности и станет лидером медицинской организации, которая сегодня разрабатывает способы лечения болезни Кастлемана. И, как вы понимаете, раз 10 лет спустя Дэвид написал свою книгу, он все еще жив.
Один из главных уроков доктора Файгенбаума в роли пациента был таким: нельзя оставаться пассивным получателем медицинской услуги. В XXI веке пациент может и должен быть активным участником диагностического и лечебного процесса. Ведь порой даже самые лучшие специалисты в своей сфере медицины просто не успевают изучать все то новое, что происходит в смежных сферах. Поэтому вполне нормально, когда пациент занимается самообразованием и делится новой информацией с доктором. Чтобы донести эту мысль до окружающих, доктор Файгенбаум и написал свою книгу.
Сфера моих профессиональных интересов очень далека от редких и смертельно опасных болезней. Скорее наоборот, я имею дело с одной из самых частых и простых для диагностики проблем — с дефицитом железа. И тем не менее диагностика этого состояния остается проблемой для миллионов женщин и сотен тысяч их врачей, по тем же причинам, по которым Дэвиду Файгенбауму много недель не удавалось поставить диагноз «болезнь Кастлемана». Критерии диагноза дефицита железа, а иногда и железодефицитной анемии, которые используют в практике, не соответствуют современным научным данным. Или современные критерии диагноза есть, но они разбросаны по клиническим рекомендациям нескольких профильных научных центров и вообще не попадают в поле зрения обычного практикующего врача.
Вот почему я очень согласна с Дэвидом: пациент может и должен заниматься самообразованием и делиться информацией с лечащим врачом. И еще добавлю, что в XXI веке в порядке вещей, когда доктор узнает что-то новое и полезное для своей работы не только из учебников по медицине и курсов повышения квалификации, но и из научно-популярных книг. Поэтому я и написала свою.
С проявлениями дефицита железа может столкнуться врач любой специальности, и не всегда он может сразу распознать эту проблему. Просто потому, что у него немного опыта работы с ней. Вправе ли пациент самостоятельно сдавать анализы для определения дефицита железа и принимать решения о том, как лечиться от анемии совместно с врачом? Я считаю, да.
Но тут же возникает большая проблема. Чтобы сотрудничество врач — пациент было плодотворным, необходимо взаимопонимание. А чтобы достичь взаимопонимания, язык общения врача и пациента должен быть общим. Потому что иначе мы просто не поймем друг друга. И вот вам пример из жизни.
Общественность делится ровно на два лагеря, когда речь идет о дефиците железа. Лагерь первый утверждает, что скрытый дефицит железа есть, он плох для здоровья и его необходимо лечить. Лагерь второй с таким же жаром твердит, что никакой скрытой анемии не существует. Среди сторонников каждого лагеря есть и врачи, и пациенты. Какая же из двух сторон права?
На самом деле, в словах и тех и других есть правда. Только вот дело в том, что оба лагеря слишком сильно озабочены идеей доказать свою правоту. Поэтому представители и тех и других порой не слышат противоречий в терминах, которые они используют для доказательств.
В первой главе мы научимся говорить на общем для врачей и пациентов — человеческом языке и овладеем шестью важными понятиями, которые вы обязательно встретите дальше в этой книге. Возможно, предстоящие несколько страниц покажутся вам немного пресными по сравнению с драматичной историей доктора Дэвида. Возможно, кому-то из вас станет страшно, что и дальше на протяжении всей книги мы будем разговаривать длинными сложными словами. Обещаю, это не так! Цель этого раздела — помочь вам ориентироваться в терминах. Не обязательно сразу запоминать их все. Ведь в любой момент можно перелистать страницы этой книги и освежить в памяти любое название. А чтобы все эти шесть понятий легко уложились в голове, давайте вообразим, что это вовсе не медицинские слова, а шахматные фигуры. И мы с вами расставляем их на доске, чтобы затем сыграть партию.
Словарик терминов, или Железодефицитные шахматы
1. Анемия
Никакой скрытой анемии действительно не существует. Ведь анемия — это ситуация, когда уровень гемоглобина в крови ниже нормы по возрасту, полу, физиологическому состоянию. Она не может быть скрытой априори. Гемоглобин либо в норме, либо снижен.
Всемирная организация здравоохранения (ВОЗ) в инициативе под названием Global nutrition targets от 2014 года называет анемию в числе шести глобальных проблем, связанных с питанием. И разрабатывает способы борьбы с причинами низкого гемоглобина у женщин и детей во всем мире. В особенности с самой частой из них — с дефицитом железа.
Однако у анемии бывают и другие причины. Поэтому низкий гемоглобин никогда не равен дефициту железа по умолчанию. То, что причина анемии в дефиците железа, нужно еще доказать специальными анализами. Или опровергнуть.
Анемия — это белый король нашей шахматной партии. Белый — потому что бледный, из-за низкого гемоглобина. Король — потому что его нельзя срубить. Как ни старается Всемирная организация здравоохранения избавить мир от белого короля — анемии, пока не получается. Однако напомню, что шахматного короля можно загнать в угол и поставить ему мат. Прочтя эту книгу до конца, вы научитесь ставить мат белому королю — анемии.
2. Латентный дефицит железа
А вот скрытый (в народе) или латентный (по-научному) дефицит железа существует на самом деле. В англоязычной медицинской литературе он называется «iron deficiency without anaemia», то есть дефицит железа без анемии. Это ситуация, когда железа недостаточно, чтобы покрыть все физиологические потребности организма, но уровень гемоглобина все еще остается нормальным. Именно поэтому такой дефицит железа называют скрытым. Его не видно за хорошим уровнем гемоглобина.
Скрытый дефицит железа — это черная королева на нашей воображаемой шахматной доске. Черная — потому что она не бледная. Ведь с гемоглобином у нее все в порядке. Королева — потому что может перемещаться по доске практически как угодно и создавать угрозы фигурам соперника в самых неожиданных местах. Точно так же скрытый дефицит железа может давать самые разнообразные симптомы.
Вы, может быть, удивитесь, что скрытый дефицит железа попал в черную шахматную команду, а не в белую. Ведь, по сути, дефицит железа без анемии ничуть не лучше, чем сама анемия, и скоро вы в этом убедитесь. Но вот что я вам скажу: если мы сможем вовремя поставить диагноз латентного дефицита железа, то сможем и по-настоящему заняться профилактикой анемии. Именно черная королева поможет нам поставить мат белому королю.
И анемия, и дефицит железа без анемии — официальные медицинские термины. Оба они встречаются в статьях о дефиците железа в журнале Blood, который является самым авторитетным в международной гематологии. Оба термина встречаются в специальном документе ВОЗ о профилактике анемии во всем мире. Поэтому отрицать существование дефицита железа без анемии просто глупо, он есть. Но называть его нужно правильно, чтобы все мы понимали, о чем речь, и не сердились лишний раз друг на друга.
Теперь давайте разберемся с двумя пешками в этой игре: черной и белой.
3. Ферритин
Ферритин — это белок, главная задача которого — хранить излишки железа, которые прямо сейчас организм не использует, и отдавать запасенное железо тем органам и тканям, которым оно понадобится.
Уровень белка ферритина можно измерить в крови. И если он оказывается ниже нормы, это почти со 100% вероятностью означает, что пациент страдает дефицитом железа.
Однако в связи с белковой природой ферритина существует такой миф: раз ферритин — это белок, то снижение его уровня в крови означает недостаток белка в организме, а вовсе не железа. Создатели этого мифа утверждают, что и лечить пациента «от низкого ферритина» нужно белком, а не железом.
Ферритин действительно состоит из двух принципиально важных частей: белковой молекулы и железа, которое он, собственно, переносит. Но ферритин не существует в организме, пока туда не поступит железо. Как только железо попадает в кровь, всасываясь в кишечнике, синтезируется белковая часть ферритина, которая тут же соединяется с железом и только тогда превращается в настоящий ферритин. Если железо не поступает в организм, ферритин не синтезируется. Не потому, что не хватает белка. А потому, что он просто не нужен, ведь ему нечего депонировать.
Именно поэтому современная диагностика дефицита железа основана на определении уровня ферритина в крови.
В нашей шахматной партии ферритин сыграет роль черной пешки. Все профессиональные шахматисты утверждают, что пешки очень важны. Так же важно понимать истинную природу ферритина и уметь правильно пользоваться этим диагностическим инструментом. Однако почти все начинающие шахматисты недооценивают важность пешек. Точно так же недооценивают, а порой даже обесценивают тест на уровень ферритина в крови. Но мы будем следовать советам настоящих шахматистов и ценить эту пешку.
4. Витамин В12
Давайте познакомимся теперь с белой пешкой, которая отчаянно защищает своего короля-анемию. Белой пешкой мы будем называть витамин В12.
Дефицит витамина В12 — это вторая по частоте причина анемии в мире. То есть если у человека снижен гемоглобин, но дефицита железа у него нет, необходимо в первую очередь проверить, нет ли у него дефицита витамина В12. Но этого часто не делают. В лучшем случае ищут другие, более редкие причины, в худшем — оставляют человека жить с анемией «непонятной» природы. Так и выходит, что витамин В12 становится ничего не значащей пешкой, которая хорошо защищает своего короля-анемию. Ведь пока дефицит витамина В12 не обнаружен, В12-дефицитная анемия не может быть излечена.
Проблемы с диагностикой дефицита витамина В12 возникают не только оттого, что про него банально забывают. Сложно еще и разобраться в современных критериях нормы этого витамина в крови, а также в нескольких разных названиях анализов для определения его количества.
Понятие «витамин В12» часто используют как собирательное название для группы веществ — кобаламинов. Среди них есть такие, которые выполняют витаминную роль для организма человека. Например, цианокобаламин. Он не производится внутри нашего организма, поэтому и считается витамином. Его можно получить только с пищей, добавками к пище или лекарствами.
Анализ на уровень витамина В12 в крови — это, по сути, анализ на уровень циаонокобаламина в крови. Чаще всего в российских и зарубежных лабораториях этот анализ так и называется — витамин В12 (vitamin B12). Определение уровня витамина В12, или цианокобаламина, — это первый необходимый для диагностики дефицита В12 тест. Но есть и другой, более популярный сегодня. Это исследование уровня голотранскобаламина в крови.
Голотранскобаламин — это активная форма витамина В12 (vitamin B12 activ). Именно она используется в биохимических реакциях внутри наших клеток. Активация витамина В12 и превращение его в голотранскобаламин происходит внутри организма человека, после того как туда попал цианокобаламин.
Исследование уровня голотранскобаламина — это второй полезный для диагностики дефицита витамина В12 тест. Его используют в спорных ситуациях, когда уровень цианокобаламина, то есть неактивного витамина В12, в пределах нормы, но признаки дефицита витамина В12 у пациента есть.
И наконец, есть третий термин, связанный с витамином В12. Метилкобаламин — это тоже активная форма витамина В12, но в виде лекарственного препарата, который используется для лечения дефицита витамина В12. Такие препараты бывают в виде капель, спреев или таблеток для приема внутрь и рассасывания. А также в виде внутримышечных или внутривенных инъекций.
5. Фолаты
В книге об анемии нельзя не упомянуть о фолатах и фолиевой кислоте. Ведь она необходима организму, чтобы создавать новые клетки крови, в том числе и эритроциты. А значит, дефицит фолатов может быть причиной анемии, так же как дефицит железа и витамина В12. Так же или все-таки не совсем?
Фолаты — это собирательное название. Оно объединяет несколько разных видов веществ, родственников фолиевой кислоты, включая и ее саму. Но иногда в медицинских журналах и на русском и на английском в одной и той же статье можно встретить термины «фолаты» (folate) и «фолиевая кислота» (folic acide), которые используются как синонимы.
Фолиевая кислота, или витамин В9, — это основная форма фолатов в нашем организме. Впервые это вещество — фолиевая кислота — было выделено из листьев шпината и даже названо в их честь.
В шпинате фолиевая кислота синтезируется. Это суперспособность всех темно-зеленых листовых овощей. А вот организм человека синтезировать ее не может, поэтому она и считается витамином, то есть незаменимым веществом для человека. Чтобы получить природную фолиевую кислоту, нужно съесть ее природный источник, например шпинат. Или добавку к пище, которая ее содержит.
Кроме фолиевой кислоты в организме человека есть еще метилтетрагидрофолат, или MTHF, или метилфолат. Это активная форма фолиевой кислоты, которая образуется внутри организма после того, как обычная фолиевая кислота всосалась в кишечнике. В активации фолиевой кислоты участвует витамин В12. Достаточное количество витамина В12 — это основное условие для того, чтобы фолиевая кислота стала активной и была использована организмом. Если витамина В12 не хватает, то и метилфолата будет недостаточно. А значит, недостаточно новых клеток крови, в том числе и эритроцитов. Вот почему отличить В12-дефицитную анемию от фолиеводефицитной очень непросто.
Уровень фолиевой кислоты в крови, так же как и уровень витамина В12, можно измерить. А еще можно измерить уровень ее внутри эритроцитов. Эти тесты бывают полезны для диагностики дефицита фолатов у беременных и профилактики пороков развития нервной системы плода, которые связаны с ним. Однако недостаток фолатов сегодня считается редкой причиной анемии.
Дело в том, что уже многие годы во многих странах мира действуют программы профилактики дефицита фолатов. Как раз для того, чтобы снизить риск развития пороков нервной системы у детей. Эти программы включают обогащение фолиевой кислотой массовых продуктов питания, а также добавки к пище, содержащие фолаты, для женщин, планирующих беременность и уже беременных. Эти меры, по данным гинекологов, снижают риск пороков нервной системы на 80%. И они же снижают количество случаев анемии из-за дефицита фолиевой кислоты.
Поэтому в случае анемии необходимо прежде всего рассматривать дефицит железа и дефицит витамина В12 как причину. И ни в коем случае нельзя назначать фолаты для лечения анемии до того, как будет исследован уровень витамина В12. Высокие концентрации фолатов в крови маскируют дефицит витамина В12, так как его уровень в результатах анализов становится ложно высоким. А это откладывает верный диагноз на неопределенное время. Все это время пациент может страдать от симптомов дефицита витамина В12, который нарушает не только созревание новых клеток крови, но и вредит нервной системе.
Я называю фолиевую кислоту белой королевой нашей шахматной партии. Королеву или ферзя всегда переоценивают начинающие игроки. Точно так же переоценивают необходимость назначить фолаты пациенту сразу после обнаружения анемии. Это маскирует дефицит витамина В12. Так белая королева защищает белого короля — анемию.
6. Референсные значения и нормы
Итак, мы поговорили об анемии и латентном дефиците железа, об исследованиях уровня ферритина, витамина В12 и фолиевой кислоты в крови. Чтобы погрузиться в диагностику причин анемии, нам осталось узнать еще только одну важную деталь. Нам нужно научиться отличать референсные интервалы в бланке с результатами анализов от норм.
А теперь представьте, что вы только что получили из лаборатории результаты анализов. Вы смотрите в бланк и видите три колонки. Первая — название параметра, который был исследован, например гемоглобин. Вторая — значение этого параметра, то есть цифра вашего гемоглобина. Третья — референсный интервал. Но чаще третья колонка называется нормой. И вот это путает все карты не только пациенту, но и врачу. Потому что, видя слово «норма», большинство нормальных людей воспринимают это так: если мой результат/результат пациента вписался в интервал нормы, то у меня/у пациента этот показатель в порядке. Но это, к сожалению, не всегда так. Давайте разберемся, что такое референсные значения на самом деле и как их определяют.
Чтобы определить референсный интервал, проводят специальное исследование. Для такого исследования отбирают группу условно здоровых людей. Пусть это будет группа женщин 18 — 50 лет, для которой ученые хотят определить референсный интервал ферритина.
Для начала они должны убедиться, что эти женщины не болеют никакими хроническими или острыми болезнями, в том числе анемией. Спрашивают ли участниц исследования, сильно ли они устают к вечеру, выпадают ли у них волосы, есть ли непреодолимая тяга к сладкому или немотивированная раздражительность? То есть выясняют ли у них подробно, есть симптомы дефицита железа или нет? Маловероятно. Они условно здоровы, для определения референсных значений ферритина этого достаточно.
Теперь им всем измеряют уровень ферритина. Из всех полученных результатов вычисляют среднюю цифру. К ней справа и слева прибавляют два стандартных отклонения (термин из статистики) и получают референсный интервал ферритина для этих женщин.
А теперь представьте, что это исследование проводят в стране, где, по официальной статистике ВОЗ, дефицит железа встречается более чем у 40% женщин репродуктивного возраста. То есть в России. Все эти женщины со скрытым дефицитом железа, но еще без диагноза могут попасть в исследование референсных значений. Вот так и появляются референсные интервалы, которые ставят вас в тупик.
Зачем же тогда референсные интервалы нужны, если они такие ненадежные ориентиры? Дело в том, что референсные интервалы не предназначены для определения нормальности параметра. Они предназначены для того, чтобы калибровать прибор, который измеряет нужный параметр в крови. Потому что он не может работать, если ему не задать ориентиры.
Много лет назад метод исследования, который я описала выше, действительно использовали, чтобы определить норму. Чтобы хоть примерно понимать, гемоглобин 125 г/л или холестерин 6 ммоль/л — это хорошо или плохо? С тех пор в медицине накопилось гигантское количество новых данных о здоровье человека. Появились новые виды анализов, например анализ на сывороточный ферритин или на уровень витамина Д. И после того как они появились, мы начали собирать данные по ним старым добрым способом — измеряя референсные интервалы для разных групп. Однако каждый пласт новых данных помогал нам понять что-то новое. Так, исследователи дефицита железа у женщин заметили, что чем ниже ферритин, тем больше вероятность, что женщина будет страдать от хронической усталости и жаловаться на нарушение памяти и внимания. И тогда исследователи задали себе вопрос: где тот уровень ферритина, ниже которого появляются эти жалобы?
Так началась эра функциональных норм. Теперь рекомендации по нормам разрабатывают профильные медицинские организации. Например, ассоциация американских врачей-кардиологов разработала нормы холестерина, опираясь на современные данные по связи уровня холестерина и риска инфаркта у человека. Международная ассоциация врачей-эндокринологов разработала нормы витамина Д. А Центр акушерства и гинекологии имени В. И. Кулакова разработал рекомендации по нормам ферритина для беременных и родивших женщин в России.
Идеальны ли эти рекомендации? Окончательно ли утверждены эти нормы? Скорее всего, нет. Мы будем идти вперед и делать новые исследования, которые дадут новые данные и пищу для размышлений. И, вероятно, снова изменят наши представления о нормах гемоглобина и ферритина в крови.
Пока просто помните, что референсные значения в большинстве случаев не имеют отношения к современным нормам. Они зависят от чувствительности лабораторного прибора и страны, где проведены исследования для определения интервала. Исключение, когда в лабораторном бланке есть специальный текст, который указывает, что нормы, приведенные в нем для ориентира, взяты из рекомендаций какой-то профильной ассоциации. Обычно эти приписки есть для витамина Д, глюкозы и холестерина. Остальные показатели редко имеют их, включая уровень гемоглобина, ферритина и витамина В12 в крови. Однако далее в этой книге я приведу текущие клинические рекомендации, которые помогут вам сориентироваться и в них.
За то, что с референсными интервалами все так сложно, мы будем называть их конем нашей шахматной партии. Потому что у коня сложный ход, буквой «Г», и его не сразу удается освоить начинающим игрокам в шахматы. Причем наш конь пока не определился, белый он или черный. То есть он помогает нам с вами бороться с королем-анемией или мешает?
Мешает — это когда референсы принимают за нормы и говорят, что раз результаты ферритина пациента укладываются в этот интервал, то никакого дефицита железа у него нет, что бы там ни говорили клинические рекомендации. Помогает, когда врач и пациент ориентируются на нормы, которые предлагают профессиональные ассоциации в своих рекомендациях. А значит, диагноз дефицита железа будет установлен вовремя. И это поможет нам победить короля-анемию.
Подведем итог:
• анемия — это всегда снижение уровня гемоглобина в крови, а оно не бывает скрытым, только явным;
• дефицит железа без анемии, он же латентный дефицит железа или скрытый дефицит железа, — существует;
• сывороточный ферритин — название анализа для определения уровня железосодержащего белка ферритина в крови, который является лучшим на сегодня тестом для диагностики дефицита железа;
• дефицит витамина В12 — вторая по распространенности причина анемии во всем мире, после дефицита железа;
• высокое содержание фолатов в крови может маскировать дефицит железа, ложно повышая его уровень в результатах анализов;
• референсные значения — это не нормы.
Мы познакомились с основными терминами, которые помогут нам говорить на одном языке. В конце этой книги вы найдете предметно-именной указатель, который подскажет, на какой странице искать описание каждого из этих и других терминов, если вы забудете, что они означают. Также мы расставили фигуры на воображаемой шахматной доске. Но прежде чем начать игру против белого короля-анемии, необходимо поставить правильный диагноз. Этим мы и займемся в следующей главе.


Глава 2.
Ищем следы дефицита железа в общем анализе крови
Знаете, какая самая большая проблема с дефицитом железа? У него нет специфических симптомов. То есть уникальных признаков или жалоб, которые не встречались бы при других болезнях и сразу делали бы диагноз очевидным для врача. У дефицита железа, выражаясь медицинским языком, нет типичной клинической картины.
Вот, например, с аппендицитом все проще. Большинству людей известно: если болит низ живота справа, нужно подозревать аппендицит. А каждый врач владеет навыком диагностировать типичную его форму буквально одной рукой.
С дефицитом железа не так. Вы же помните, почему мы назвали его черной королевой нашей шахматной партии? Как королева может перемещаться по доске практически в любом направлении и рубить фигуры в самых неожиданных местах, так дефицит железа может ударить по нервам, иммунитету, физической выносливости, красоте. Или даже замаскироваться под совершенно другую болезнь.
В 2019 году в Швейцарии служба медицинской статистики опросила одну тысячу женщин, которым в последние 2 года был установлен диагноз «дефицит железа». Исследователи спрашивали их о том, какие именно симптомы беспокоили женщин, когда они впервые обратились к врачу за помощью, какой диагноз им был установлен на основе этих симптомов, какое лечение они получали.
96% женщин с дефицитом железа жаловались на чувство постоянной усталости, 41% — на недостаток энергии. Это были самые частые симптомы дефицита железа, по данным того исследования. При этом 35% пациенток сообщили, что при первом обращении к врачу получили неверный диагноз на основе этих самых симптомов. Наиболее часто это были следующие диагнозы: депрессия, эмоциональное выгорание, тревожное расстройство, синдром хронической усталости. 46,8% женщин, которым установили неверный диагноз, лечили от этой несуществующей болезни некоторое время до того, как диагностировали дефицит железа. В том числе использовались фармакологические препараты, такие как антидепрессанты.
Остановимся на этом моменте. В благополучной с точки зрения медицины Швейцарии третья часть пациенток с дефицитом железа при первом обращении к врачу получают какой угодно диагноз, кроме дефицита железа. И почти половина из них лечатся от него ненужными лекарствами. Почему так происходит? Возможно, все дело в ловушках мышления.
Врач знает, что специфических симптомов у дефицита железа нет, и ему начинает казаться, что симптомы вообще можно не брать в расчет, а ориентироваться только на данные лабораторных анализов. Есть даже мнение, что анемия и дефицит железа — это лабораторный диагноз. То есть единственными проявлениями дефицита будут изменения в анализах. Я не разделяю это мнение. На мой взгляд, симптомы дефицита железа очень важно знать и помнить. Ведь именно симптомы становятся поводом для пациента обратиться к врачу. А для врача — назначить правильное обследование. Если ни врач, ни пациент не будут знать о том, что одной из самых частых причин хронической усталости и недостатка энергии у женщины является дефицит железа, то до нужных анализов дело так и не дойдет. Дефицит железа не будет диагностирован. Женщина продолжит страдать от его симптомов и получать ненужные лекарства.
Знать симптомы дефицита железа очень важно, чтобы поставить верный диагноз, поэтому мы уделим им особое внимание далее. Но и лабораторные исследования, безусловно, важны. Ведь чтобы понять, можно ли записать симптомы конкретного пациента на счет дефицита железа, нужно уметь найти его признаки в анализах. Давайте же начнем с самого простого и доступного из них.
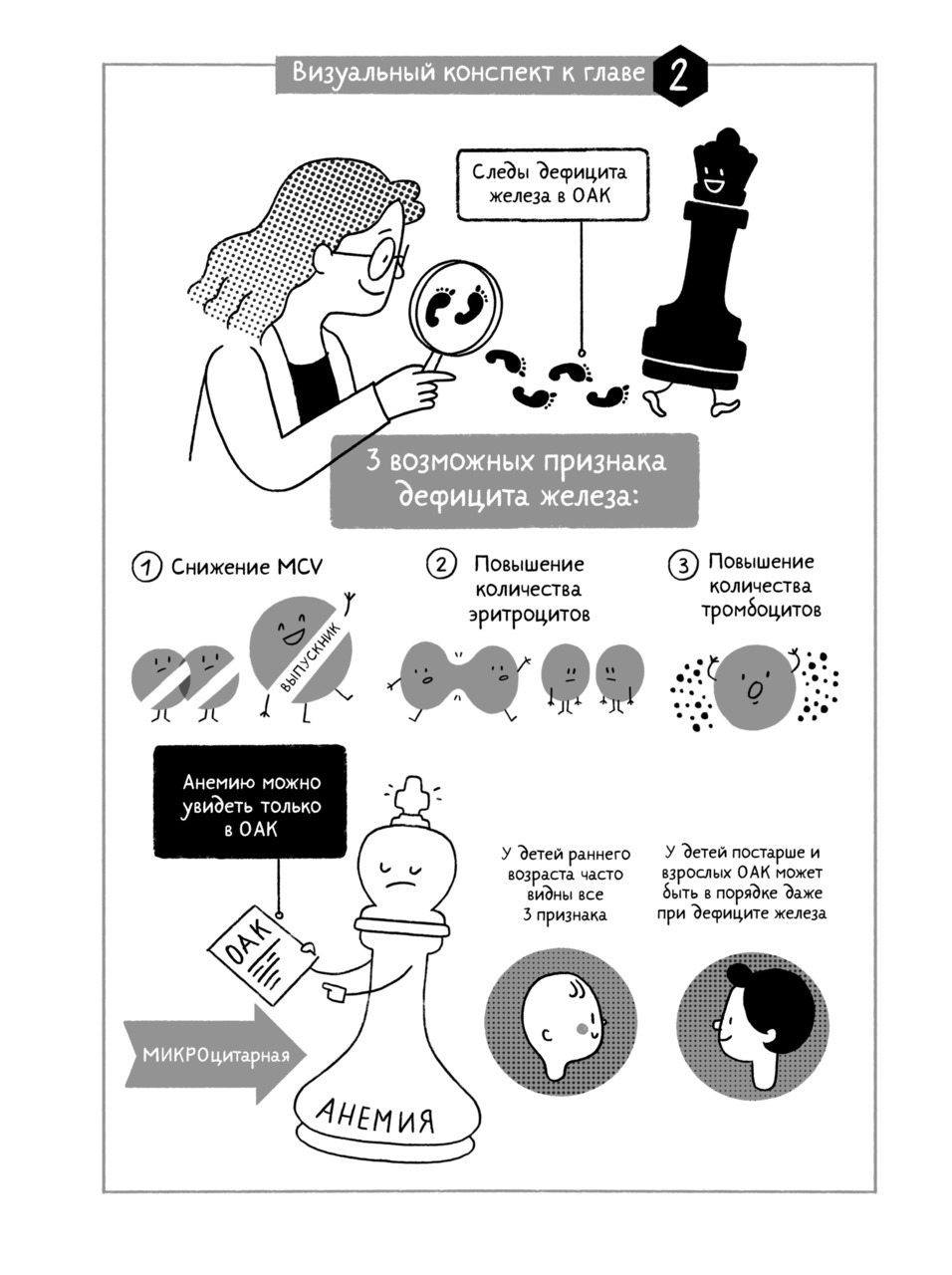
3 главных признака дефицита железа
в общем анализе крови
Общий анализ крови (ОАК), или complete blood count (CBC) по-английски, — это мой самый любимый анализ. Расширенная вариация этого анализа называется клиническим анализом крови, но в рутинной практике его чаще всего тоже называют общим анализом крови.
В старые добрые времена существовал небольшой специальный бланк для общего анализа крови, который использовали во всех лабораториях страны. Именно туда лаборант своей теплой рукой вписывал цифру вашего гемоглобина, а также количество эритроцитов, лейкоцитов и тромбоцитов — то есть трех основных видов клеток крови. Это был очень простой и понятный бланк.
Сегодня лабораторный бланк с результатами общего анализа крови может выглядеть пугающе. Поверьте, даже профессиональные гематологи порой нервничают, глядя на него. Иногда это большая таблица на листе формата А4 с десятком английских аббревиатур. Иногда длинный список из названий клеток крови и их разнообразных параметров. Не нужно бояться этого бланка. Он на нашей стороне. Ведь он содержит массу полезной информации. Давайте рассмотрим три главных признака дефицита железа, которые можно обнаружить в общем анализе крови.
Первый признак дефицита железа — снижение MCV
Каждый день в костном мозге, ярко-красной субстанции, расположенной внутри костей человеческого скелета, рождаются красные клетки крови — эритроциты. Задача этих клеток — перемещать по организму кислород, который мы вдыхаем с воздухом, и удалять из организма углекислый газ, который образуется в процессе обмена веществ. Эритроцит выполняет эту работу с помощью белка гемоглобина, который содержит в себе железо. Именно молекулы железа в гемоглобине присоединяют к себе молекулы кислорода в легких и отдают их тканям тела.
Эритроциты, как и все клетки крови, начинают свое развитие со стадии стволовой клетки-предшественницы. Это своеобразная бабушка эритроцитов. Сначала она просто делится, затем ее потомки дифференцируются, то есть выбирают себе специализацию.
В клетках-предшественницах, которым только предстоит стать эритроцитами, гемоглобина нет. Он появляется по мере их созревания. Как яблоко краснеет, когда созревает ближе к осени, так и эритроцит заполняется гемоглобином и становится действительно красной клеткой крови ближе к своему «выпускному» из костного мозга.
При недостатке железа в организме количество гемоглобина, которое может синтезировать каждый будущий эритроцит, снижается. Ведь без железа нельзя построить молекулу гемоглобина, так же как без кирпичей нельзя построить кирпичную стену. Из-за недостаточного количества гемоглобина незадолго до «выпускного» в программе развития красных клеток крови происходит сбой. Предшественник эритроцита, будучи уже почти зрелым, делится пополам. Вскоре после этого он покидает костный мозг. Из-за дополнительного деления железодефицитные эритроциты имеют меньший размер, чем в норме. Представьте, что ребенок, играя с пластилином, разделил один крупный шарик для головы медведя на два. В результате он может слепить уже две головы медведя, но поменьше.
Мелкие, из-за дополнительного деления, и бледные, из-за сниженного количества гемоглобина, эритроциты — характерный признак дефицита железа. По-научному это называется микроцитоз и гипохромия эритроцитов. В современном общем анализе крови на микроцитоз указывает сниженный параметр MCV или средний объем эритроцита. Чем меньше железа остается в организме, тем мельче и бледнее становятся красные клетки крови. Тем меньше будет MCV. Измеряется MCV в фемтолитрах (фл, fl).
Значение MCV, которое может указывать на дефицит железа:
— менее 85 фл у детей старше 6 лет и взрослых;
— менее 80 фл у детей от 6 месяцев до 6 лет.
Второй признак дефицита железа —
повышение количества эритроцитов
Давайте теперь внимательно посмотрим на параметр — эритроциты (RBC, red blood cells) в общем анализе крови. При дефиците железа и даже при железодефицитной анемии количество эритроцитов обычно бывает повышено. Иногда это пугает врача и пациента гораздо больше, чем сам факт анемии. Я часто встречаюсь с мнением, что повышенный уровень эритроцитов у детей — это признак сгущения крови. И что лечить ребенка от дефицита железа в такой ситуации нельзя, ведь эритроцитов и так много, а станет еще больше, то есть кровь сделается еще гуще. Однако это заблуждение.
Повышение количества эритроцитов — это второе следствие дополнительного деления клеток-предшественниц перед «выпускным» из костного мозга. Помните, у вашего ребенка в руках уже два шарика пластилина. А из костного мозга вышли два маленьких эритроцита вместо одного нормального размера. Это не значит, что общее количество эритроцитов увеличится в два раза. Но оно будет заметно выше физиологического значения.
По мере лечения дефицита железа количество эритроцитов будет снижаться, а вовсе не расти, а их размер, наоборот, увеличится. Ведь в костный мозг будет поступать достаточно железа. А значит, ошибка в программе созревания эритроцитов будет исправлена и они перестанут дополнительно делиться пополам.
Количество эритроцитов, которое может указывать на дефицит железа:
— более 5,0 х 10¹²/л у детей старше 6 месяцев и взрослых женщин.
Этот признак может быть сложно уловить у мальчиков-подростков и молодых мужчин, у которых физиологическое количество эритроцитов из-за влияния половых гормонов и так заметно выше средних значений. А также у тех мужчин и женщин, которые курят. Их уровень эритроцитов может быть хронически повышен из-за гипоксии.
Третий признак дефицита железа —
повышение уровня тромбоцитов в крови
Тромбоциты, или кровяные пластинки (Plt), тоже рождаются в костном мозге. И так уж вышло, что у эритроцитов и тромбоцитов общий предок. Та самая клетка-предшественница, которая является бабушкой эритроцитов, еще и бабушка тромбоцитов. Можно сказать, что эритроциты и тромбоциты — двоюродные братья.
Когда в организме не хватает железа, как мы уже с вами узнали, программа развития эритроцита нарушается. А вы прекрасно знаете, как может тревожиться бабушка, когда с ее любимым внуком что-то не так. Вот и представьте, что клетка-бабушка эритроцитов сильно беспокоится за внука-эритроцита. И потряхивать от беспокойства начинает всю семью. Родственная линия тромбоцитов в костном мозге раздражается, из-за чего тромбоцитов в крови становится больше. Эта ситуация называется реактивным тромбоцитозом.
Реактивный тромбоцитоз не опасен, не приводит к повышенному свертыванию крови, не требует специального лечения и постепенно проходит после начала приема препаратов железа. Чаще всего реактивный тромбоцитоз встречается у детей первых лет жизни с дефицитом железа. И часто он является ранним признаком дефицита, который заметен задолго до того, как снизится гемоглобин. У взрослых людей, наоборот, реактивный тромбоцитоз при скрытом дефиците железа — редкость. Поэтому в случае стойкого тромбоцитоза у взрослого человека стоит подозревать и другие болезни крови, помимо дефицита железа.
Количество тромбоцитов, которое может указывать на дефицит железа:
— более 400 х 10⁹/л у детей и взрослых.
Итак, мы рассмотрели три наиболее важных признака дефицита железа в общем анализе крови: снижение MCV, повышение количества эритроцитов и повышение количества тромбоцитов. Все ли три признака сразу должны обнаружиться, чтобы можно было заподозрить дефицит железа? Нет, это необязательно. Наличие этих признаков зависит от возраста и степени выраженности дефицита железа. Чаще всего все три можно встретить у ребенка раннего возраста с латентным дефицитом железа или анемией. У школьников и взрослых чаще заметны первые два: снижение MCV и повышение количества эритроцитов. Но бывает и так, что в общем анализе крови отклонений нет, а дефицит железа у человека есть. Как доказать его наличие в такой ситуации, мы обсудим в следующей главе. А сейчас посмотрим на крайнюю форму дефицита железа — анемию. Ведь ее-то как раз только общий анализ крови и позволяет выявить.
Признаки железодефицитной анемии
в общем анализе крови
Мы с вами договорились, что анемия — это когда гемоглобин снижен. Вспоминайте белого короля на нашей шахматной доске. Также мы обсудили, что у анемии могут быть разные причины. Самая частая причина анемии — дефицит железа. И диагноз железодефицитной анемии довольно легко подтвердить по общему анализу крови. Как это сделать?
Железодефицитная анемия — это последняя стадия дефицита железа, которая развивается после того, как запасы железа в организме совершенно истощаются. Прежде чем она возникнет, организм должен пройти стадию латентного дефицита железа. На пограничном этапе между латентным дефицитом железа и анемией средний объем эритроцитов, то есть MCV, уже давно будет снижен. Потому что костный мозг уже давно не получает достаточного количества железа и производит на свет мелкие и бледные эритроциты. Но он все еще умудряется держать общий уровень гемоглобина в крови в норме, забирая железо у всех остальных органов и систем в нашем теле. Только когда брать железо больше будет негде, гемоглобин начнет снижаться.
Таким образом, железодефицитная анемия — это всегда снижение гемоглобина в сочетании с мелкими и бледными эритроцитами. Если гемоглобин снижен, но MCV в норме или выше нормы, нужно исследовать другие причины анемии, кроме дефицита железа.
Что же все-таки считать низким гемоглобином? Споры об этом не умолкают. Ниже я привожу наиболее приемлемые для большинства спорщиков критерии. Железодефицитная анемия — это:
— гемоглобин ниже 120 г/л; MCV менее 85 фл — для женщин и девочек-подростков;
— гемоглобин ниже 130 г/л; MCV менее 85 фл — для мужчин и мальчиков-подростков;
— гемоглобин ниже 120 г/л; MCV менее 85 фл — для детей старше 6 лет;
— гемоглобин ниже 120 г/л; MCV менее 80 фл — для детей от 6 месяцев до 6 лет.
Для детей от 0 до 6 месяцев нормы гемоглобина сильно варьируют, так как первые месяцы жизни — это период физиологического снижения гемоглобина. Такое состояние чаще всего не требует лечения. Однако показатель MCV ниже 80 фл и тромбоцитов выше 400 т/мкл может служить признаком дефицита железа и в этом возрасте. Этот показатель помогает принять решение о дополнительном обследовании и лечении в случаях, когда на гемоглобин трудно ориентироваться.
С чем можно спутать железодефицитную анемию
Помните сериал про доктора Хауса, который работает в отделении диагностики и вечно изводит свою команду неподобающими для руководителя выходками? Если вы когда-нибудь хотели оказаться на его месте и так же бойко сыпать названиями болезней, добро пожаловать на дифференциальный диагноз! Киношный доктор Хаус может выяснить, чем болеет пациент, по одному симптому. А мы с вами научимся это делать по одному общему анализу крови.
Выше мы уже познакомились с термином «микроцитоз». Это когда эритроциты становятся мелкими и бледными, а MCV снижается. Микроцитарная анемия — это анемия с бледными и мелкими эритроцитами. Железодефицитная анемия — это всегда микроцитарная анемия. Но не всякая микроцитарная анемия является железодефицитной. С чем же можно перепутать дефицит железа, если смотреть только на результат общего анализа крови? Хорошая новость: таких болезней всего две. Плохая: у них довольно непростые названия. Несмотря на это, вам обязательно стоит прочитать остаток этой главы, если вы врач любой специальности или пациент, у которого есть анемия, похожая на железодефицитную по всем признакам, которые мы обсудили выше. При этом железо от нее упорно не помогает.
Наследственный микросфероцитоз
Наследственный микросфероцитоз, или болезнь Минковского-Шоффара. Это тоже анемия с мелкими эритроцитами, только она возникает не из-за дефицита железа, а из-за поломки в генах и передается по наследству от родителя ребенку. Из-за генетического дефекта важный белок, который входит в состав оболочки эритроцита, работает неправильно. Поэтому свойства оболочки меняются, а вместе с ними меняются размер и форма эритроцитов.
Вернемся ненадолго к пластилину в руках того самого ребенка, который лепит головы для медведей. Представим, что пластилин у него обычный, советский. Если его размять и согреть в руках, то из него можно слепить что угодно. Но оставьте кусок такого пластилина на холодном подоконнике на ночь, и утром он будет каменным. Так вот, эритроциты у здоровых людей как бы сделаны из теплого советского пластилина. Они, с одной стороны, остаются такой формы, какой задумала природа, — как монетки, с другой стороны, при необходимости могут сложиться пополам или свернуться в рулетик, чтобы протиснуться через самые тонкие кровеносные сосуды, но не сломаются и не повредятся при этом.
У людей с наследственным микросфероцитозом эритроциты застыли, как замерзшие кусочки пластилина. Да к тому же они больше не похожи на монетки. Они выглядят как маленькие шарики, то есть микросферы. Поэтому и название такое — микросфероцитоз. А еще они плохо меняют свою форму. Поэтому, когда протискиваются через крошечные кровеносные сосуды, то просто лопаются.
Если эритроцит разрушился в кровеносном сосуде, то в кровь попадает гемоглобин, который раньше был внутри эритроцита. Этот процесс разрушения эритроцитов называется гемолиз. Свободный гемоглобин, который попал в кровь в результате гемолиза, вреден для организма, поэтому специальные ферменты быстро превращают его в билирубин. Билирубин — это пигмент желтого цвета. Чем больше эритроцитов разрушается, тем больше гемоглобина превращается в билирубин и тем более желтым становится человек. То есть у него возникает желтуха.
3 отличия микросфероцитоза от дефицита железа
Итак, микросфероцитоз в общем анализе крови очень похож на дефицит железа. Эритроциты при этой болезни будут мельче нормальных, и MCV тоже будет ниже нормы. Как же отличить одно от другого, до того как пациенту будет назначен препарат железа?
Первое отличие — желтые склеры
и высокий билирубин
При дефиците железа у человека не должно быть желтухи, а при микросфероцитозе она есть. Если микросфероцитоз протекает в легкой форме и билирубин повышен лишь немного, то желтым цветом красятся только глаза. Точнее, склеры. А так как болезнь у человека с рождения, ведь она генетическая, то и желтизна склер заметна у него в течение всей жизни. Иногда она проявляется более ярко, иногда почти исчезает, как загар.
Случается, что человеку с таким симптомом ставят ошибочный диагноз «синдром Жильбера», потому что не обращают внимания на снижение MCV в общем анализе крови. Этот синдром относится к генетическим нарушениям обмена веществ и обычно не причиняет человеку вреда. Единственными его признаками могут быть повышение билирубина и желтизна склер, которые присутствуют постоянно или возникают периодически, как и при легкой форме микросфероцитоза. Единственный способ подтвердить синдром Жильбера — выполнить соответствующий генетический тест. Если он окажется отрицательным, необходимо рассматривать наследственный микросфероцитоз как возможную причину повышения билирубина и желтухи.
Второе отличие — повышение количества
ретикулоцитов в крови
Ретикулоциты — это юные эритроциты, которые только что вышли в кровь. Чем больше старых эритроцитов разрушилось, тем больше новых должен выпустить костный мозг. Старые эритроциты разрушаются в крови ежедневно. И также ежедневно костный мозг поставляет в кровь эритроциты на замену.
При микросфероцитозе эритроциты разрушаются в гораздо больших количествах, чем в норме. Поэтому и ретикулоцитов в крови у пациентов с этой болезнью будет больше, чем у здоровых людей. Количество ретикулоцитов можно измерить. Только этот параметр не входит в стандартный общий анализ крови, его нужно заказывать в лаборатории отдельно.
В норме уровень ретикулоцитов в крови — до 2%. При микросфероцитозе их количество значительно превышает эту цифру.
Кроме процентов (%) ретикулоциты могут измеряться в промилле (‰). Значок промилле очень похож на проценты, только внизу два нолика вместо одного. Внимательно смотрите на единицы измерения, ведь если ретикулоциты измеряют в промилле, то в норме они до 20 ‰, а при микросфероцитозе — выше 20 ‰.
Третье отличие — гемоглобин и MCV не растут после
начала лечения препаратами железа
Так как микросфероцитоз возникает из-за генетических особенностей эритроцитов, а не из-за дефицита железа, то лечение препаратами железа никак не будет влиять на уровень гемоглобина и размер эритроцитов пациента.
Этот признак, по которому одна болезнь отличается от другой, нужно всегда помнить, потому что именно он поможет переосмыслить диагноз пациента и назначить дополнительные анализы, такие как уровень ретикулоцитов и билирубина в крови, если они не были выполнены до начала лечения препаратами железа.
О том, через сколько времени от начала лечения стоит начать беспокоиться, если гемоглобин и MCV не растут, мы подробно поговорим в главе 6, где речь пойдет об адекватных сроках лечения дефицита железа.
А сейчас подведем итог. В общем анализе крови пациента с микросфероцитозом, так же как при дефиците железа, может быть снижен MCV. Но при микросфероцитозе эритроциты мелкие из-за своих генетических особенностей, а не из-за дефицита железа. Легкая форма микросфероцитоза может протекать так незаметно, что даже уровень гемоглобина в ОАК будет в норме, как при скрытом дефиците железа. Помогут отличить одно от другого и вовремя поставить верный диагноз: желтизна склер, повышение ретикулоцитов в крови более 2% (или более 20 ‰) и повышение билирубина выше нормы.
Тесты для подтверждения этой болезни делают чаще всего в профильных гематологических центрах или крупных лабораториях. Назначить их при необходимости может врач-гематолог.
Талассемия, или средиземноморская анемия
Талассемия, как и микросфероцитоз, — это наследственная болезнь. Но отличия между ними существенные. При талассемии из-за поломки в генах нарушается не форма эритроцита, а форма молекул гемоглобина внутри него. И это влияет на размеры красных клеток крови. Они становятся очень мелкими.
Выделяют три формы талассемии: малая, промежуточная и большая. Настоящей болезнью считаются две последние — промежуточная и большая талассемия. Пациенты с этими формами из-за тяжелых симптомов очень быстро после рождения оказываются под наблюдением гематолога. В то время как малая форма талассемии скорее является бессимптомным или почти бессимптомным носительством гена этой болезни. Именно эту форму легче всего перепутать с дефицитом железа. Поэтому именно о малой форме талассемии мы сейчас поговорим.
Главные признаки малой формы талассемии — это снижение гемоглобина и MCV. Как и при дефиците железа. Особенных симптомов у ребенка или взрослого при этом может не быть вовсе. Однако некоторые генетические варианты сопровождаются хронической усталостью и пониженной физической выносливостью. Опять же как при дефиците железа. Эта схожесть делает очень вероятной ошибку при первичном диагнозе в том случае, если врач никогда раньше не встречался с талассемией.
Почему такое возможно, чтобы врач никогда не видел эту болезнь на практике? Потому что она встречается часто лишь в нескольких регионах мира. Например, в Средиземноморье, где ее даже называют средиземноморской анемией. В некоторых странах Азии и на Кавказе. Вероятно, эта болезнь зародилась десятки тысяч лет назад у предков жителей этих регионов. С тех пор передается по наследству внутри нации. А в средней полосе России или, например, в Сибири вероятность встретить носителя талассемии всего 4%. То есть доктор, который живет и работает вдали от регионов массового распространения талассемии, мог никогда раньше не встречать эту болезнь и легко перепутать ее с дефицитом железа. Только когда становится очевидным, что препараты железа не помогают вылечить анемию, возникает подозрение, что диагноз неверный.
Как отличить малую форму талассемии от дефицита железа по общему анализу крови?
3 отличия талассемии от дефицита железа
1. При малой форме талассемии MCV понижен очень сильно, обычно он ниже 65 фл, даже если уровень гемоглобина у пациента при этом в норме или снижен незначительно. И снижение MCV устойчивое, оно сохраняется в течение всей жизни человека.
2. При малой форме талассемии количество эритроцитов часто значительно выше нормы, обычно около 6,0 х 10¹²/л и выше.
3. И самое главное, MCV и гемоглобин не растут совсем при приеме препаратов железа, если это талассемия.
Дополнительные подсказки:
• Анемия существует у человека с детства в течение всей жизни.
• А у одного из его родителей есть такая же хроническая анемия с низким MCV.
• Иногда пациент рассказывает, что такая анемия прослеживается у нескольких родственников в нескольких поколениях, например у мамы, бабушки, брата бабушки и их отца.
Пациенту, у которого есть эти признаки, необходимо специальное исследование для подтверждения диагноза малой формы талассемии. Оно называется «электрофорез гемоглобинов» и встречается не в каждой лаборатории. Обычно для направления на это исследование нужна консультация гематолога.
Носительство малой формы талассемии — это не страшно для самого носителя. Она никогда не может превратиться в тяжелую форму этой болезни. Однако поставить верный диагноз все равно очень важно. Это избавит пациента и его доктора от многомесячных, а иногда многолетних попыток вылечить анемию с помощью железа.
Каждый носитель талассемии обязательно должен быть проконсультирован генетиком, перед тем как планировать беременность. Обследован на предмет носительства талассемии должен быть и второй будущий родитель. Потому что при носительстве этого гена у обоих родителей их дети могут получить тяжелую форму болезни. Тот факт, что один ребенок в семье имеет малую форму талассемии, не исключает возможности рождения следующего ребенка с тяжелой формой болезни, в том случае, если оба родителя — ее носители.
А теперь потренируемся отличать талассемию от дефицита железа на реальных историях пациентов.
История пациентки
Эта история началась с того, что женщина 32 лет забеременела. Почти с самого начала беременности гемоглобин у нашей героини стремительно падал. Она пила железо в таблетках, но это не помогало. На сроке 25 недель, когда гемоглобин был уже 60 г/л, ее врач-гинеколог совместно с врачом-гематологом приняли решение капать железо внутривенно. Каково же было разочарование всех троих, когда это не помогло. Вообще. Гемоглобин не сдвинулся с места.
Именно после этого мы с ней познакомились. Она жила в Центральной России и не смогла вспомнить ни одного предка в нескольких известных ей поколениях семьи, кто был бы корнями с Кавказа или из Средиземноморья. Наша героиня рассказала, что страдает анемией всю свою жизнь. Но раньше гемоглобин у нее никогда не падал так сильно. Правда, раньше она никогда не была беременна. Интересным было то, что при довольно низком уровне гемоглобина она чувствовала себя вполне хорошо.
В результатах ее анализов, которые она собрала за несколько последних лет, сразу бросалась в глаза одна особенность. Количество эритроцитов было очень высоким — 6,1 х 10¹²/л, а MCV был, наоборот, очень низким — 62 фл. И эти два параметра никак не менялись, ни когда она пила железо в таблетках, ни после капельницы.
Так как я видела много детей и их мам с малой формой талассемии в те времена, когда работала в консультативной поликлинике центра детской гематологии, мне было нетрудно и на этот раз узнать эту болезнь сразу. Но не думайте, что это должно быть так же легко для любого врача. Чтобы научиться замечать такую особенность, как значительно повышенные эритроциты, и связывать ее с малой формой талассемии, нужна практика. А как вы помните, в большинстве регионов России талассемия встречается очень редко.
У этой ошибки в диагнозе были и позитивные последствия. Женщина получила хорошую дозу внутривенного железа в середине срока беременности. И это уберегло ее и ее новорожденного малыша от дефицита железа. Он, кстати, не унаследовал генетическую особенность мамы.
Однако случаи неверной диагностики такой анемии не всегда заканчиваются хорошо.
Вторая история пациентки
Эта история началась в Азербайджане много веков назад. В одной семье появился на свет носитель малой формы талассемии. Никем не замеченная, ведь нужных анализов тогда просто не существовало, а симптомов у нее не было, малая форма талассемии тихонечко передавалась из поколения в поколение. Пока не достигла наших дней. И вот однажды в этой семье родилась девочка. Когда ей было полгода, у нее взяли общий анализ крови. А так как она жила в Азербайджане, где талассемия распространена широко, то и диагноз ей поставили сразу. Она была официально объявлена носителем малой формы талассемии.
Однажды, когда девочке было 3 года, ее мама снова забеременела. В конце второго триместра у мамы снизился гемоглобин и она почувствовала себя очень плохо. Ей было трудно делать даже самые простые дела по дому и гулять с маленькой дочкой. Вечером она падала без сил на кровать, а ранним утром просыпалась и часами не могла заснуть снова. Она с трудом ходила по лестнице, потому что кружилась голова и возникала одышка.
Ее врач посмотрел анализы женщины. Гемоглобин и MCV были снижены. Она жила в Азербайджане. И у нее была дочка с наследственной анемий — талассемией. Приговор был вынесен очень быстро и без дополнительного обследования. Женщина стала считаться носителем малой формы талассемии, как и ее дочь. Она стала считаться тем родителем, который передал эту особенность ребенку. Никакие другие причины анемии у этой беременной женщины не были исследованы.
Время шло. В семье родилась вторая дочка. И она тоже в возрасте 6 месяцев была обследована и получила диагноз «малая талассемия». А ее маме становилось все хуже.
И вот однажды она нашла в Яндексе по запросу «малая талассемия» статью из моего блога на эту тему. Так мы с ней и познакомились.
Одного взгляда на анализы двух дочек и их мамы было достаточно, чтобы сказать: дочки действительно носители малой талассемии, но вот их мама — нет. У нее вовсе не были повышены эритроциты. MCV был снижен, но совсем незначительно. А ферритин отсутствовал полностью. У этой женщины была банальная железодефицитная анемия, которая стала следствием двух подряд беременностей без поддержки препаратами железа. И уже несколько лет ее не лечили от дефицита железа, потому что у нее был другой диагноз.
Откуда же взялась талассемия у дочек, если у мамы ее нет? Конечно же, от папы. Именно в его семье много поколений назад начала свое путешествие через время эта генетическая особенность. Но так как он ни на что не жаловался и не попадал в больницы, его общий анализ крови раньше никто не видел. Когда же папа девочек был обследован, диагноз «малая талассемия» у него подтвердился. А его жена в конце концов благополучно вылечилась от дефицита железа.
Если установлен диагноз «наследственная анемия», значит ли это, что дефицита железа нет?
И при микросфероцитозе, и при малой талассемии мелкие эритроциты — это генетическая особенность человека. Ее нельзя изменить, сколько железа ни пей. Ведь она возникает не из-за дефицита железа. Однако бывает и так, что дефицит железа и наследственная анемия существуют у одного и того же человека параллельно. Например, обе дочки героини второй моей истории страдали талассемией и дефицитом железа одновременно. Поэтому пациентов с микросфероцитозом и малой формой талассемии нужно регулярно обследовать на дефицит железа с помощью дополнительных анализов. Ведь у людей с такими особенностями MCV всегда будет снижен. А значит, общий анализ крови не сможет подсказать нам, есть ли у пациента дефицит железа.
Та же самая проблема встает перед человеком, у которого есть симптомы дефицита железа, но в общем анализе крови нет его признаков. ОАК в полном порядке. С такими показателями, как говорится, хоть в космос. Как быть в этой ситуации? Обсудим в следующей главе.
Подведем итог:
• У дефицита железа нет уникальных симптомов.
• Чтобы понять, относятся ли симптомы пациента к дефициту железа, нужно поискать его признаки в анализах.
• В общем анализе крови обратите внимание на три возможных признака дефицита железа: снижение MCV, повышение количества эритроцитов, повышение количества тромбоцитов.
• У детей раннего возраста часто видны все три признака.
• У детей постарше и взрослых общий анализ крови может быть в полном порядке даже при дефиците железа.
• Анемию можно увидеть только в общем анализе крови, ведь именно там измеряют гемоглобин.
• Анемия с мелкими эритроцитами не всегда железодефицитная, есть еще наследственный микросфероцитоз и малая форма талассемии, которые очень похожи на дефицит железа по ОАК, но сильно отличаются по сути.
• Если у человека есть симптомы дефицита железа, но при этом гемоглобин и другие параметры ОАК в норме, необходимо дополнительное обследование для исключения дефицита железа.
Глава 3.
Ферритин и его команда: что проверить, если гемоглобин в норме, а симптомы дефицита железа есть
У меня есть подруга-акушерка Маша Коноваленкова. Уже 12 лет она работает в благотворительной клинике Буми Сехат на Бали. Принимает роды у местных жительниц и туристов со всего света. По долгу службы Маша очень часто сталкивается с проблемой дефицита железа и анемии у своих подопечных. А еще она сталкивается с необходимостью доходчиво объяснить пациентам, что же это такое — дефицит железа и почему он вреден как самой маме, так и ее ребенку.
В книге «Железный аргумент: вся правда об анемии» я использовала полюбившуюся читателям аналогию с бассейном, чтобы сделать дефицит железа более понятным термином. Но сейчас я хочу поделиться с вами метафорой, которую придумала для своих пациенток Маша.
Итак, представьте себе кладовку на какой-нибудь итальянской вилле, где хозяйка хранит разную бакалею: крупы, муку, банки с красной фасолью, маслинами, вялеными томатами и бутылки с оливковым маслом. Каждое утро она заглядывает в эту кладовку и достает оттуда какую-нибудь баночку или упаковку, чтобы приготовить обед для своей большой семьи. Продукты на полках постепенно исчезают. Пока однажды она не нащупывает там последнюю помятую упаковку спагетти…
Внутри нашего организма роль кладовки с запасами железа играет белок ферритин. Он хранит железо и распределяет по органам и тканям. И в эту самую кладовку каждое утро заглядывают:
1) костный мозг, которому нужно выпустить в кровь новые эритроциты с гемоглобином;
2) мышцы, которым нужно синтезировать белок миоглобин, помогающий им быть выносливыми;
3) иммунная система, которой нужно сделать белки для борьбы с вирусами и бактериями;
4) нервная система, которой нужно построить новые нейронные дорожки или укрепить старые связи между нервными клетками;
5) а также разные мелкие, но очень важные белки цитохромы.
И вот однажды мышцы заглядывают в кладовку, а там последняя смятая пачка спагетти, к которой приклеена записка: «Это для костного мозга, никому не брать». Через некоторое время в почти пустую кладовку заглядывает нервная система и видит то же самое. Потом иммунитет. И вот они все стоят возле двери, почесывая в затылке, и не знают, как им сегодня сделать свою очень важную для организма работу без железа. А в этот момент приходит костный мозг и забирает макароны.
Почему последняя пачка макарон, метафорически выражаясь, принадлежит костному мозгу? Потому что гемоглобин, с точки зрения организма, важнее, чем выносливость мышц, пластичность нервной системы и крепкий иммунитет, вместе взятые. От уровня гемоглобина зависит количество кислорода в крови. От количества кислорода зависит жизнеспособность таких органов, как головной мозг и почки. Если уровень гемоглобина, а с ним и кислорода снижается, организм делает все, чтобы его повысить. То есть отправляет биохимические сигналы в костный мозг, напоминая, что он может даже забрать последнюю пачку макарон, но чтоб к обеду гемоглобин и кислород были в порядке.
Как наша итальянская хозяйка скорее сделает пасту из остатков спагетти для детей, а взрослым предложит потерпеть до лучших времен, так организм отдаст остатки железа костному мозгу, оставляя «голодными» всех остальных. Это и есть скрытый дефицит железа. Гемоглобин все еще в порядке, а запасы железа в организме уже истощены. Из-за чего страдают другие органы и ткани, а весь организм в целом ощущает те самые неспецифические симптомы дефицита железа.
Как же так вышло, что хозяйка только брала продукты из кладовки, но не пополняла запасы? Почему случается, что ферритин снижается, пока не упадет ниже нормы? Причины могут быть разными. О них мы подробно поговорим в третьей части книги. Но уже сейчас вы можете догадаться: если никто так и не сходит в магазин, чтобы пополнить запасы в кладовке, то к ужину голодными на вилле останутся даже дети. А в организме с истощенными запасами железа начнет постепенно снижаться гемоглобин. Так, со стадии скрытого дефицита железа пациент переходит на стадию железодефицитной анемии.
То есть латентный дефицит железа и железодефицитную анемию не стоит рассматривать как две разных болезни. По сути, это одна и та же болезнь — дефицит железа. Только вначале он будет скрытым, без анемии, а в конце — явным, с анемией.
По оценкам экспертов, скрытый дефицит железа встречается в два раза чаще, чем явная анемия. В случае скрытого дефицита железа общий анализ крови может быть без отклонений. Помните, что костный мозг забрал себе последнюю пачку макарон, поэтому все еще может делать эритроциты и гемоглобин.
Давайте же познакомимся поближе с тем анализом, который поможет нам раскрыть скрытый дефицит железа, даже если общий анализ крови в полном порядке.
Нормы ферритина в крови
Уровень сывороточного ферритина — самый надежный тест для диагностики дефицита железа. Его используют как золотой стандарт во всем мире. Все потому, что у него очень высокая отрицательная предсказательная ценность. Это значит, что, если ваш ферритин ниже нормы, у вас почти на 100% есть дефицит железа. К сожалению, нормальный и даже высокий уровень ферритина не гарантируют отсутствие дефицита железа. Об этом мы поговорим далее. А сейчас нас будут интересовать текущие клинические рекомендации по нормам ферритина в крови. Вы же помните, в первой главе мы договорились, что референсные значения ферритина (и гемоглобина тоже) в бланке с результатами анализов — это не нормы.
В первую очередь мы обратимся к тем клиническим рекомендациям, которые официально действуют сейчас в России. Почему это важно? Потому что большинство пациентов и врачей в России взаимодействуют внутри системы обязательного медицинского страхования (ОМС). Например, мама привела ребенка к участковому педиатру, чтобы оформить справку для посещения бассейна. Нужные для этого анализы и работу доктора оплатит фонд ОМС. Или женщина встала на учет по беременности в районную женскую консультацию. Все анализы крови и мочи, УЗИ и консультации смежных специалистов оплатит фонд ОМС. Наконец, терапевт направил пациента к гематологу в областную больницу, потому что у него не получается вылечить анемию самостоятельно. За это удовольствие тоже заплатит фонд ОМС.
Так как фонд ОМС — заинтересованное лицо, он следит за тем, чтобы его деньги не тратились необоснованно. Поэтому каждое исследование, которое назначит врач, должно либо входить в стандарты ОМС для конкретной ситуации пациента, либо доктор должен обосновать это назначение, если оно не входит в стандарт. Поэтому для докторов такой проблемой становится назначить пациенту анализы и лечение, не предусмотренное стандартом. Нужно хорошо знать, как его обосновать. Если вернуться к нашему примеру с женской консультацией, доктор должен четко ответить в карточке пациента на вопрос, почему он назначил планирующей беременность женщине анализ на сывороточный ферритин. Ведь этот анализ в рамках профилактического обследования стандартом не предусмотрен.
Ситуация для докторов осложняется еще и тем, что за недостаточно обоснованные назначения их подвергают экономическим санкциям. Штрафуют и лишают премии. И если вы думаете, что так происходит только в государственной системе ОМС, то ошибаетесь. Точно такая же схема действует в рамках системы добровольного медицинского страхования (ДМС), с которой сотрудничают коммерческие клиники.
Так и выходит, что врачи ощущают себя в ловушке между стандартами и санкциями и принимают правила игры, иногда жертвуя интересами пациента.
Это не хорошо. Ни для репутации врачей и клиник, ни для интересов пациентов. Но выход из этой ловушки есть. Во-первых, каждый врач может использовать для обоснования анализов симптомы пациента. Во-вторых, он может опираться на официальные клинические рекомендации как на законный повод назначить лечение по результатам анализов. В-третьих, ссылаться на эти же клинические рекомендации может пациент при взаимодействии с врачом, ведь не каждый врач знаком с ними.
Давайте же все вместе с ними познакомимся.
Для беременных
Федеральные клинические рекомендации по профилактике и лечению железодефицитных состояний у беременных и родильниц Института акушерства и гинекологии им. В. И. Кулакова, 2013 год
Российские акушеры-гинекологи в своих рекомендациях выделяют три вида железодефицитных состояний у беременных: железодефицитную анемию, латентный дефицит железа и предлатентный дефицит железа. Последние два отличаются уровнем сывороточного ферритина.
— Латентный дефицит железа — это снижение уровня сывороточного ферритина менее 30 мкг/л при нормальном гемоглобине.
— Предлатентный дефицит железа — это снижение уровня сывороточного ферритина менее 50 мкг/л при нормальном гемоглобине.
Для детей
Федеральные клинические рекомендации по лечению железодефицитной анемии у детей Центра детской гематологии, онкологии и иммунологии им. Димы Рогачева, 2010 год
Российские детские гематологи выделяют в своих рекомендациях только железодефицитную анемию и латентный дефицит железа. Критерий для последнего такой:
— латентный дефицит железа у детей — это снижение уровня сывороточного ферритина менее 30 мкг/л при нормальном гемоглобине.
Для всех женщин
Клинические рекомендации по прегравидарной подготовке (подготовке к беременности) Междисциплинарной ассоциации врачей репродуктивной медицины России (МАРС), 2016 год
Эта профессиональная ассоциация выпускает один из самых популярных среди российских акушеров-гинекологов журналов — Status Praesens. И именно она издала рекомендации на такую важную тему, как подготовка к беременности. Речь в них идет обо всех женщинах репродуктивного возраста. А критерий латентного дефицита железа ассоциация предлагает следующий:
— латентный дефицит железа у женщин — это снижение уровня сывороточного ферритина менее 30 мкг/л при нормальном гемоглобине.
Эти документы есть в открытом доступе на сайте указанных организаций. Ссылки на них можно найти в разделе «Библиография» этой книги.
Альтернативные клинические рекомендации
Многое изменилось в представлении о дефиците железа с тех пор, как были написаны эти рекомендации. Например, в статье от августа 2020 года о связи нарушений сна у детей с дефицитом железа исследователи из Университета Колорадо (США) указывают уровень ферритина 50 мкг/л (нг/мл) как нижнюю границу нормы для детей. В методических рекомендациях по лечению синдрома беспокойных ног, которые были опубликованы в 2018 году в журнале Sleep Medicine, международная рабочая группа по изучению синдрома беспокойных ног рекомендует лечение препаратами железа всем пациентам с этим синдромом, чей уровень ферритина менее 75 мкг/л. Указывая, что достижение цифры ферритина в 75 мкг/л значительно снижает симптомы этой болезни. А Американская ассоциация гастроэнтерологов поднимает планку дефицита железа, прямо указывая в своих клинических рекомендациях цифру 45 мкг/л как нижнюю границу сывороточного ферритина для женщин и мужчин.
Эти современные данные необходимо учитывать, принимая решение о лечении пациента, несмотря даже на то, что они не отражены пока ни в каких рекомендациях для России.
А если ферритин в норме, значит ли это,
что дефицита железа нет?
В большинстве случаев, чтобы подтвердить диагноз «дефицит железа», достаточно двух анализов. Первый из них мы подробно разобрали в предыдущей главе. Это общий анализ крови, который отвечает на принципиальный вопрос: есть у человека анемия или нет? Второй — анализ на сывороточный ферритин. Он отвечает на вопрос, есть ли у человека дефицит железа. И если ферритин ниже нормы, ниже 30 мкг/л, по данным большинства текущих рекомендаций для женщин и детей, то диагноз «дефицит железа» считается подтвержденным. Можно приступать к лечению. Однако нормальный и даже повышенный уровень ферритина не всегда означает, что дефицита железа нет.
Дело в том, что ферритин является белком, который использует иммунная система во время воспалительных реакций. Подробнее о механизме этой реакции мы поговорим в специальной главе про высокий ферритин. Сейчас я хочу заострить ваше внимание на тех ситуациях, когда воспаление может влиять на ферритин, временно повышая его, и маскировать таким образом дефицит железа.
Тест на воспалительный ферритин
Выберите все пункты, подходящие вашей ситуации:
1. острая вирусная или бактериальная инфекция в последние 3 недели перед исследованием уровня ферритина, во время или сразу после исследования;
2. хроническое воспалительное заболевание, например артрит;
3. аутоиммунная болезнь;
4. метаболический синдром как следствие избыточного веса;
5. состояние после травмы с разрывами тканей, крупными гематомами или переломом;
6. состояние после операции, когда процесс заживления послеоперационной раны еще не закончился;
7. первые 3 месяца после родов.
Во всех описанных выше ситуациях, если у пациента есть симптомы дефицита железа или он входит в группу риска по дефициту железа, необходимо дополнительное обследование, помимо анализа на сывороточный ферритин, чтобы убедиться, есть или нет дефицит железа у человека. Ведь все эти ситуации сопровождаются реакцией воспаления, то есть могут временно повышать уровень ферритина в крови.
К дополнительным тестам на дефицит железа
относятся следующие:
— коэффициент насыщения трансферрина — будет снижен менее 15% при дефиците железа;
— растворимые рецепторы трансферрина (sTfR) — будут повышены более 3 мг/мл при дефиците железа;
— гепсидин — будет снижен при дефиците железа.
К сожалению, эти тесты не столь однозначны и эффективны, как сывороточный ферритин. Для того чтобы поставить диагноз дефицита железа с помощью этих дополнительных анализов, нужно оценивать их в комплексе с симптомами пациента и факторами риска дефицита у него. Наиболее интересными для практического применения являются растворимые рецепторы трансферрина (sTfR). Этот показатель будет повышен при дефиците железа. Однако он также бывает повышен у людей, чей костный мозг в данный момент активно производит на свет новые эритроциты. Так бывает, например, у пациентов с наследственными гемолитическими анемиями, такими как микросфероцитоз или талассемия, или у совершенно здоровых беременных женщин во второй половине беременности. Гепсидин тоже относится к интересным и современным способам диагностики дефицита железа. Однако он доступен не везде в России, и стоимость этого теста достаточно высокая для рутинной практики.
Почему тест на сывороточное железо нельзя
использовать для диагностики дефицита
В прежние времена, когда теста на ферритин не существовало и врачам было мало известно о том, как происходит обмен железа в организме, уровень сывороточного железа использовали для диагностики дефицита железа. Считалось, что, если сывороточное железо понижено, у человека дефицит железа. Потом был открыт ферритин и другие белки, участвующие в обмене железа. И стало понятно, что сывороточное железо не отражает картину запасов железа в организме. Вообще.
Сывороточное железо (Serum iron) уже давно не используют для диагностики дефицита железа нигде в мире. Ведь уровень сывороточного железа, то есть железа в крови, — это очень изменчивый параметр. Если ферритин — это кладовка с запасами продуктов, то сывороточное железо — это курьер, который привозит продукты из магазина на дом. Иногда вы заказываете недельный запас продуктов для всей семьи, а иногда только макароны и молоко, потому что именно они закончились.
Точно так же, если вы съедаете в течение дня много продуктов, богатых железом, его уровень в крови растет. Но если вы не едите продукты с железом несколько дней, уровень сывороточного железа падает.
Еще бывает так, что вы пьете витамины, содержащие железо или препараты для лечения анемии. В них очень много железа, которое хорошо усваивается. Тогда уровень сывороточного железа может вырасти так сильно, что оно будет выше нормы по данным анализа. Все это нормально. Так работает система всасывания железа.
Железо поступает в кишечник с пищей или лекарствами, затем оно всасывается в кровь и его уровень там растет, затем оно связывается транспортными белками, ферритином и трансферрином, и количество свободного железа в крови снова уменьшается. То есть уровень сывороточного железа падает, до тех пор, пока в организм не поступит новая порция железа с едой или лекарствами.
Что же показывает тест на сывороточное железо и зачем его продолжают делать? Во-первых, сывороточное железо подскажет, достаточно ли в рационе продуктов, богатых железом, или нет. Во-вторых, насколько хорошо вы усваиваете железо из пищи. В-третьих, эффективно ли всасывается препарат железа (таблетки, капсулы, сиропы или капли), который назначен для приема внутрь.
1. Если сывороточное железо понижено, это может значить две вещи. Либо в рационе у вас очень мало продуктов, богатых железом, либо кишечник по каким-то причинам плохо усваивает железо и из еды, и из лекарств.
2. Если уровень сывороточного железа повышен, это значит, что вы сейчас получаете много железа с пищей, добавками к пище или лекарствами от анемии. Или вы склонны генетически усваивать железо избыточно, даже при небольшом его количестве в рационе.
3. Если уровень сывороточного железа в норме, это значит, что железа в пище достаточно и вы его усваиваете хорошо.
Однако это вовсе не означает, что у вас нет дефицита железа.
Более того, чем ниже уровень ферритина, тем больше организм склонен усваивать каждую молекулу железа из пищи, ведь они у него в дефиците. Именно поэтому бывает так, что ферритин низкий, а сывороточное железо повышено. Это, кстати, хороший знак. Скорее всего, такой человек будет здорово усваивать железо из препаратов для приема внутрь, то есть будет быстро и эффективно лечиться.
Подчеркну, что повышение уровня железа в крови при приеме препаратов железа — это нормально. Так и должно быть. Железо при хорошем всасывании в кишечнике повышается уже через пару часов после того, как человек принял таблетку, содержащую железо. И снижается через несколько дней после отмены препаратов железа. Даже если сывороточное железо в период лечения значительно выше нормальных значений, продолжать лечение можно и нужно до того момента, когда гемоглобин и (особенно) ферритин придут в норму.
Итак, мы с вами уже знаем, что для скрининга на дефицит железа нужны только два анализа: общий анализ крови и сывороточный ферритин. Если человек с симптомами дефицита страдает острым или хроническим воспалительным заболеванием, то его ферритин может быть повышен, так как этот белок участвует в иммунных реакциях. Об этом дальше. Такое воспалительное повышение ферритина возможно даже в том случае, если у человека действительно есть дефицит железа. И оно маскирует проблему. Чтобы прояснить ситуацию, необходимы другие тесты на обмен железа, которые врач оценивает в комплексе с симптомами и факторами риска. Это поможет разоблачить замаскированный дефицит железа.
Но как быть, если все анализы говорят о том, что дефицита железа у человека нет, а симптомы, похожие на дефицит железа, его очень беспокоят?
Еще 2 дефицита, которые маскируются под недостаток железа
Дефицит витамина В12
Дефицит витамина В12 — это вторая по распространенности причина анемии у женщин и детей во всем мире. Часто дефицит витамина В12 становится причиной анемии и у мужчин. И точно так же, как бывает латентный дефицит железа, бывает и латентный дефицит витамина В12 без снижения гемоглобина, но с неприятными симптомами.
Как и ферритин, витамин В12 может запасаться в организме. Он в больших количествах хранится в печени. Если поступление этого витамина с пищей ниже физиологической потребности, запасы могут со временем истощиться. И организм почувствует это еще задолго до снижения гемоглобина.
Чаще всего дефицит витамина В12 сопровождается хронической усталостью, недостатком энергии, выпадением волос. В более тяжелых случаях — неврологическими симптомами, такими как: парестезия, то есть неприятные ощущения мурашек на руках и ногах, жгучие боли в конечностях, ощущение онемения рук и ног.
У детей дефицит витамина В12 приводит к задержке темпов роста и неврологического развития. И это действительно похоже на дефицит железа. Чтобы прояснить ситуацию, нужно измерить уровень витамина В12 в крови.
Нормы витамина В12 в крови
Проблема с диагностикой дефицита витамина В12 упирается в те же самые нормы и референсные интервалы. Все доступные в России клинические рекомендации по лечению В12-дефицитной анемии содержат очень широкий диапазон норм этого витамина в крови, который не является актуальным, в соответствии с современными представлениями.
Здесь я приведу нормы витамина В12 в крови, которые предлагает рабочая группа Итальянского общества питания человека (Italian Society of Human Nutrition) в своей статье для журнала Nutrition, Metabolism and Cardiovascular Diseases за 2017 год. А также данные по нормам витамина В12 из исследования университета Гонконга (Chinese University of Hong Kong).
В соответствии с этими источниками:
— умеренный дефицит витамина В12 — это снижение его уровня в крови менее 488 пг/мл (или ниже 360 пмоль/л);
— выраженный дефицит витамина В12 — это снижение его уровня в крови менее 200 пг/мл (или ниже 150 пмоль/л);
— нормальный уровень витамина В12 в крови, соответственно, выше 488 пг/мл (или 360 пмоль/л).
Этими рекомендациями я пользуюсь в своей работе. Ссылки на источники тоже можно найти в разделе «Библиография».
Гипотиреоз
Примерно посередине шеи прямо за щитовидным хрящом прячется щитовидная железа. Королева эндокринных желез, как ее иногда называют. Из аминокислоты тирозина и йода щитовидная железа создает очень важные для нашего организма гормоны. Они регулируют обмен веществ, деление и созревание разных клеток тела. И случается так, что щитовидная железа перестает нормально работать.
Одна из наиболее частых болезней щитовидной железы — гипотиреоз. Это ситуация, когда щитовидная железа делает мало своих гормонов. От этого нарушаются те процессы обмена веществ, за которые она отвечает. Среди многочисленных и неспецифических симптомов гипотиреоза часто встречаются следующие: отсутствие энергии, хроническая усталость, выпадение волос, снижение концентрации внимания и ухудшение памяти.
И снова очень похоже на дефицит железа. Гипотиреоз мастерски маскируется под него. Гипотиреоз, как и дефицит железа, часто встречается у женщин. Гипотиреоз очень распространен в регионах природного дефицита йода, таких как Россия. Именно поэтому каждой своей пациентке с симптомами дефицита железа вместе с анализом на сывороточный ферритин и витамин В12 я назначаю анализ на уровень тиреотропного гормона. Ведь по одним симптомам гипотиреоз от дефицита железа отличить очень трудно. А сочетание дефицита железа и гипотиреоза в России встречаются часто.
Что такое тиреотропный гормон (ТТГ)? Это вещество, которое вырабатывается в гипофизе, специальном отделе нашего мозга, и контролирует работу щитовидной железы. Он что-то вроде ее менеджера. Когда щитовидная железа делает недостаточно своих гормонов, гипофиз начинает делать больше тиреотропного гормона. Уровень ТТГ в крови растет и подстегивает щитовидную железу, чтобы она снова делала свои гормоны в нормальном количестве. Но если щитовидная железа повреждена или ей просто не хватает строительных элементов для производства гормонов, например, ей не хватает йода, сколько ее ни стегай, толку не будет. Только гипофиз этого не понимает. Он раб закона отрицательной обратной связи. Нет гормонов от железы — будут делать больше ТТГ. Все равно нет гормонов? Сделаю еще больше ТТГ.
Само по себе повышение ТТГ не опасно. Опасно снижение гормонов щитовидной железы. Но именно исследование уровня ТТГ является прекрасным скринингом на гипотиреоз. В том случае, если ТТГ повышен, пациенту необходимо проконсультироваться с эндокринологом, чтобы выяснить, в чем причина гипотиреоза.
Нормы ТТГ
В соответствии с рекомендациями Американской тиреоидной ассоциации (АТА):
— ТТГ выше 4 мкМЕ/мл у взрослых женщин и мужчин считается субклиническим гипотиреозом и требует дополнительного обследования;
— ТТГ в норме снижается в период беременности, поэтому для будущих мам верхняя граница нормы ТТГ ниже, чем для небеременных, — 3 мкМЕ/мл. Если ТТГ выше этой цифры, гинеколог может рекомендовать консультацию эндокринолога для выяснения причин.
Подведем итог:
• Латентный или скрытый дефицит железа возникает тогда, когда запасы железа в организме истощены, но гемоглобин еще не успел снизиться.
• Чтобы раскрыть скрытый дефицит железа, используют исследование уровня сывороточного ферритина.
• Ферритин ниже нормы — это дефицит железа.
• Нормы ферритина определяются не референсными интервалами лаборатории, а клиническими рекомендациями.
• Большинство клинических рекомендаций, действующих в России, опираются на данные о нормах ферритина десятилетней давности.
• Более современные нормы ферритина существуют в зарубежных рекомендациях по дефициту железа.
• Если диагноз «дефицит железа» исключен по данным всех необходимых анализов, а симптомы «как при дефиците железа» беспокоят пациента, необходимо поискать другие причины. В первую очередь дефицит витамина В12 и гипотиреоз.

Глава 4.
Другая анемия, или Что еще нужно знать, прежде чем начать пить железо
Однажды я провела опрос среди читателей моего блога. Спросила, согласны ли они с утверждением, что анемия всегда связана с дефицитом каких-то веществ в организме, или нет. 75% опрошенных согласились с тем, что анемия всегда из-за дефицита. Именно так считала и одна моя пациентка, история которой подтолкнула меня обсудить с вами тему других, не дефицитных анемий в этой книге. Ведь это была самая драматичная история анемий у взрослого человека в моей практике.
История пациентки
Эта история началась с того, что мои знакомые попросили посмотреть анализы крови одной их знакомой, у которой была анемия. Обычное дело, если ты гематолог. Их беспокоило то, что в последние несколько месяцев женщина очень плохо себя чувствовала, а ее гемоглобин не поднимался выше 60 г/л (6,0 мг/дл). Несмотря на то, что она исправно пила препараты железа и колола витамин В12.
В ее общем анализе крови кроме очень низкого гемоглобина в глаза бросались еще две особенности. Эритроциты тоже были значительно ниже нормы — 2,5 млн/мкл. А MCV равнялся 89 фл, то есть был нормальным. И это говорило против дефицита железа. Ведь вы помните, железодефицитная анемия всегда микроцитарная, а значит, MCV при ней должен быть снижен. Остальные параметры общего анализа крови тоже были в порядке. Возникал вопрос: что же могло вызвать такую серьезную анемию, если это не дефицит железа?
К ОАК прилагался биохимический анализ крови. Два параметра в нем выбивались на общем фоне нормальных показателей. Уровень ферритина был серьезно повышен — 500 мкг/л. «Вероятно, воспаление», — подумала я. Уровень мочевины, побочного продукта обмена белка в организме, был тоже значительно выше нормы. Так бывает, если у человека плохо работают почки, которые в норме должны выводить мочевину из организма. «Вероятно, воспаление каким-то образом вредит почкам этой женщины», — подумала я дальше. И была права.
Как выяснилось при личном знакомстве, она много лет страдала тяжелым ревматоидным артритом. Это аутоиммунное воспаление суставов. И оно объясняло повышенный уровень ферритина. А одним из осложнений ревматоидного артрита, как я помнила из курса ревматологии, могло быть повреждение почек. В результате такого повреждения, если оно долго остается незамеченным и пациент не получает нужного лечения, возникает хроническая почечная недостаточность. Это значит, что почки перестают выполнять все свои функции. Например, выводить мочевину и другие продукты обмена из организма. Это бы объяснило повышение мочевины в биохимическом анализе крови женщины. А еще это могло быть причиной ее тяжелой анемии.
Одна из важнейших функций почек — это выработка гормона эритропоэтина. Его название имеет общий корень с названием эритроцитов. И неспроста. Ведь именно гормон эритропоэтин управляет делением и созреванием клеток — предшественниц эритроцитов в костном мозге.
Когда у вас все в порядке с уровнем гемоглобина и кислорода в крови, почки чувствуют себя хорошо и выделяют нормальное количество эритропоэтина. Он поступает в кровь и дает сигнал костному мозгу, сколько красных клеток крови нужно выпустить, чтобы и дальше было так же хорошо. Когда почки испытывают кислородное голодание — гипоксию, они вырабатывают больше эритропоэтина. Он подстегивает костный мозг делать больше эритроцитов, которые переносят кислород. Но если почки перестают нормально работать, если развивается почечная недостаточность, то и эритропоэтина в кровь поступает недостаточно. А значит, костный мозг больше не получает адекватную обратную связь от своих коллег с периферии. Он больше не знает, что там с насыщением крови кислородом и сколько новых эритроцитов нужно выпустить. Более того, новые эритроциты вообще перестают созревать в костном мозге. Ведь эритропоэтин больше не дает сигнал, что они нужны. То есть эритропоэтин для костного мозга своего рода push-сообщение, без которого он не вспомнит, что сегодня нужно сделать эритроциты.
Так как эритропоэтин управляет делением и созреванием только красных клеток крови, при его дефиците лейкоциты и тромбоциты не страдают, их в крови будет достаточно. А вот гемоглобин и эритроциты будут снижены. И чем хуже чувствует себя почка, тем меньше эритропоэтина, тем ниже падает гемоглобин.
В случае моей пациентки с ревматоидным артритом дополнительное обследование подтвердило почечную недостаточность и дефицит гормона эритропоэтина как причину анемии. Сейчас она наблюдается у нефролога и получает необходимое лечение. В том числе инъекции искусственного гормона эритропоэтина, который больше не могут производить ее почки. Как для пациента с сахарным диабетом инъекции инсулина — единственный способ держать уровень сахара в крови в норме, так и для пациента с почечной недостаточностью искусственный эритропоэтин — единственный способ повысить уровень эритроцитов и гемоглобина. На этом позитивная часть истории заканчивается. И мы переходим к морали.
Так сложились обстоятельства болезни и взаимодействия с врачами у этой женщины, что несколько последних лет до всей этой истории она не получала лечения от ревматоидного артрита. Поэтому аутоиммунное воспаление вышло из-под контроля и начало вредить не только суставам, но и почкам. Обстоятельства ее жизни тоже внесли свой вклад. Долгое время она была сосредоточена на уходе за дочкой, которая тоже серьезно болела. Поэтому много месяцев женщина не проходила нужные обследования. А когда это случалось, то визиты к врачу были отрывочные. Не было одного ведущего доктора, который бы увидел ситуацию целиком и заметил снижение гемоглобина гораздо раньше.
Все это вместе привело к слишком поздней диагностике истинной причины анемии. И в результате стоило ей обеих почек. Сейчас она ждет возможности получить донорскую почку и вынуждена жить неподалеку от диализного центра, где ей регулярно проводят процедуру очистки крови. Без такой процедуры продукты обмена веществ избыточно скапливаются в крови и возникает угроза ее жизни. Именно это, а не низкий гемоглобин было главной опасностью все те месяцы, которые она прожила без верного диагноза.
Я рассказываю вам эту историю не для того, чтобы вас напугать… Хотя, постойте, именно для этого я ее и рассказываю. Я знаю, что отношения между врачами и пациентами в России в среднем далеки от идеальных. С каждым годом у нас копится все больше претензий друг к другу. Пациенты не доверяют врачам. Врачи раздражаются из-за того, что пациенты читают слишком много интернета. Пациенты не хотят лечиться «химией» и хотят всего натурального. Врачи разоблачают натуропатов. Это все нисколечко не помогает ни тем, ни другим наладить отношения и получить то, что хочется. У пациентов нет врачей, которым хочется доверять. У врачей нет пациентов, с которыми действительно хочется работать. В результате такие истории, как история этой женщины, повторяются снова и снова. Надеюсь, мы вместе сможем это остановить. Но для этого нам нужно больше знаний, которые помогают предотвратить такие истории.
Далее в этой главе мы не станем рассматривать признаки каждой из оставшихся нежелезодефицитных анемий. Так как их великое множество, а встречаются они редко. Но мы научимся по общему анализу крови отличать ситуации, когда, прежде чем пить железо от анемии, необходимо дополнительное обследование.
Нормоцитарная анемия
В главе 2 мы познакомились с микроцитарной анемией. И выяснили, что железодефицитная анемия всегда микроцитарная. То есть при анемии, вызванной дефицитом железа, размеры эритроцита уменьшаются. И вот вы, возможно, держите в руках общий анализ крови, в котором есть анемия, то есть снижен уровень гемоглобина, но признаков дефицита железа там нет. То есть MCV не снижен. Он в норме. Что это означает? Во-первых, давайте определим, какой MCV считать нормальным.
Нормальное значение MCV:
✓ от 85 до 95 фл — у взрослых;
✓ от 85 до 89 — у детей старше 6 лет;
✓ от 80 до 89 фл — у детей 6 месяцев — 6 лет;
✓ у новорожденных MCV в норме значительно больше, чем у взрослых и детей других возрастов, 100 — 120 фл; далее в течение первых месяцев жизни MCV постепенно снижается.
Если в общем анализе крови при сниженном уровне гемоглобина MCV соответствует нормальным значениям, такая анемия будет называться нормоцитарной. Один из примеров нормоцитарной анемии мы рассмотрели выше. Такая нормоцитарная анемия — самая сложная для диагностики по общему анализу крови. Потому что трудно понять, какие дополнительные анализы брать в первую очередь, чтобы выяснить, в чем ее причина.
В случае нормоцитарной анемии нужно рассмотреть два возможных варианта:
1) анемия вообще не связана с дефицитами;
2) анемия все-таки дефицитная, но смешанной природы, то есть вызвана не одним лишь дефицитом железа.
Анемия, вообще не связанная с дефицитами
Таких анемий, к сожалению, гораздо больше, чем хотелось бы каждому врачу и пациенту. Здесь мы рассмотрим некоторые особенно интересные и наиболее частые варианты.
Физиологическая анемия беременных. Во второй половине беременности из кишечника в кровь всасывается больше воды, чем обычно. Кровь беременной женщины как бы разводится водой. На медицинском языке это называется «гемодилюция». Она необходима для того, чтобы обмен веществ между организмом мамы и организмом ребенка происходил нормально. Из-за большего количества воды в сосудах концентрация красных клеток крови постепенно снижается. Точно так же, как снижается концентрация вина в бокале, если развести его водой. Те, кто пробовал так делать, знают, что это повлияет на вкус напитка. Точно так же физиологическая гемодилюция во время беременности влияет на показатели общего анализа крови. В ОАК это выглядит как снижение количества эритроцитов и гемоглобина в крови, которое развивается постепенно в течение второго и третьего триместров. Помните, что снижение лишь кажущееся. На самом деле ни эритроциты, ни гемоглобин никуда не делись. Они остались «в бокале». Но лабораторный прибор измеряет только количество клеток в микролитре крови, а не общее количество воды и эритроцитов в кровеносных сосудах беременной женщины.
Такое состояние принято называть физиологической анемией. Физиологическая анемия беременных — нормоцитарная. Если MCV выше или ниже нормы, необходимо дополнительное обследование для уточнения причин анемии. И даже если MCV у беременной с анемией в норме, такое обследование нужно. Потому что не всякое снижение гемоглобина у беременных физиологично.
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.